| BỘ Y TẾ | CỘNG HÒA XÃ HỘI CHỦ NGHĨA VIỆT NAM |
| Số: 198/QĐ-BYT | Hà Nội, ngày 16 tháng 01 năm 2014 |
BỘ TRƯỞNG BỘ Y TẾ
Căn cứ Luật khám bệnh, chữa bệnh năm 2009;
Căn cứ Nghị định số 63/2012/NĐ-CP ngày 31/8/2012 của Chính phủ quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế;
Xét Biên bản họp của Hội đồng nghiệm thu Hướng dẫn Quy trình kỹ thuật khám bệnh, chữa bệnh chuyên ngành Ngoại khoa của Bộ Y tế;
Theo đề nghị của Cục trưởng Cục Quản lý Khám, chữa bệnh,
QUYẾT ĐỊNH:
Điều 1. Ban hành kèm theo Quyết định này tài liệu “Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa - chuyên khoa Phẫu thuật chấn thương chỉnh hình, Phẫu thuật cột sống”, gồm 131 quy trình kỹ thuật.
Điều 2. Tài liệu “Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa - chuyên khoa Phẫu thuật chấn thương chỉnh hình, Phẫu thuật cột sống” ban hành kèm theo Quyết định này được áp dụng tại các cơ sở khám bệnh, chữa bệnh.
Căn cứ vào tài liệu hướng dẫn này và điều kiện cụ thể của đơn vị, Giám đốc cơ sở khám bệnh, chữa bệnh xây dựng và ban hành tài liệu Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa - chuyên khoa Phẫu thuật chấn thương chỉnh hình, Phẫu thuật cột sống, phù hợp để thực hiện tại đơn vị.
Điều 3. Quyết định này có hiệu lực kể từ ngày ký ban hành.
Điều 4. Các ông, bà: Chánh Văn phòng Bộ, Chánh Thanh tra Bộ, Cục trưởng Cục Quản lý Khám, chữa bệnh, Cục trưởng và Vụ trưởng các Cục, Vụ thuộc Bộ Y tế, Giám đốc các bệnh viện, viện có giường bệnh trực thuộc Bộ Y tế, Giám đốc Sở Y tế các tỉnh, thành phố trực thuộc trung ương, Thủ trưởng Y tế các Bộ, Ngành và Thủ trưởng các đơn vị có liên quan chịu trách nhiệm thi hành Quyết định này./.
|
Nơi nhận: | KT. BỘ TRƯỞNG |
DANH MỤC
HƯỚNG DẪN QUY TRÌNH KỸ THUẬT CHUYÊN NGÀNH NGOẠI KHOA - CHUYÊN KHOA PHẪU THUẬT CHẤN THƯƠNG CHỈNH HÌNH, PHẪU THUẬT CỘT SỐNG
(Ban hành kèm theo Quyết định số 198 ngày 16 tháng 01 năm 2014 của Bộ trưởng Bộ Y tế)
| STT | TÊN QUY TRÌNH KỸ THUẬT |
| I- PHẪU THUẬT CHẤN THƯƠNG CHỈNH HÌNH 1 | |
| 1 | Cố định nẹp vít gẫy thân xương cánh tay người lớn |
| 2 | Cắt cụt cánh tay |
| 3 | Tháo khớp khuỷu |
| 4 | Phẫu thuật gẫy lồi cầu ngoài xương cánh tay |
| 5 | Phẫu thuật găm kim Kirschner trong gẫy Pouteau Colles |
| 6 | Phẫu thuật gẫy mỏm trên ròng rọc xương cánh tay |
| 7 | Cố định nẹp vít gẫy hai xương cẳng tay |
| 8 | Cố định đinh nội tủy gẫy hai xương cẳng tay |
| 9 | Cố định đinh nội tủy gẫy một xương cẳng tay |
| 10 | Chuyển ngón có cuống mạch nuôi |
| 11 | Phẫu thuật cấp cứu bàn tay tổn thương gân gấp, gân duỗi vùng 4, 5 |
| 12 | Phẫu thuật điều trị vẹo cổ |
| 13 | Phẫu thuật kết hợp xương đòn |
| 14 | Phẫu thuật trật khớp cùng vai - đòn |
| 15 | Thay khớp vai |
| 16 | Phẫu thuật điều trị xương bả vai nhô cao |
| 17 | Phẫu thuật điều trị gẫy xương cánh tay tổn thương mạch - thần kinh |
| 18 | Cố định nẹp vít gẫy thân xương cánh tay |
| 19 | Nắn găm kim Kirschner trong gẫy Pouteau - Colles (P - C) |
| 20 | Cố định Kirschner trong gẫy đầu trên xương cánh tay |
| 21 | Phẫu thuật giải phóng chèn ép thần kinh giữa trong hội chứng ống cổ tay |
| 22 | Phẫu thuật điều trị can lệch đầu dưới xương quay |
| 23 | Phẫu thuật bàn tay cấp cứu có tổn thương phức tạp |
| 24 | Cắt dị tật dính ngón bằng và dưới 2 ngón tay |
| 25 | Kỹ thuật găm kim Kirschner điều trị gẫy đốt bàn nhiều đốt bàn |
| 26 | Phẫu thuật viêm tấy bàn tay, kể cả viêm bao hoạt dịch |
| 27 | Phẫu thuật điều trị gẫy xương đốt ngón tay bằng kim Kirschner hoặc nẹp vít |
| 28 | Phẫu thuật điều trị ngón tay cò súng |
| 29 | Phẫu thuật gẫy cổ xương đùi bằng vít xốp hoặc nẹp DHS |
| 30 | Phẫu thuật thay khớp háng bán phần và toàn bộ |
| 31 | Phẫu thuật gẫy đầu dưới xương đùi bằng nẹp DCS |
| 32 | Phẫu thuật điều trị trật khớp háng bẩm sinh |
| 33 | Phẫu thuật kết hợp xương điều trị gẫy ổ cối phức tạp |
| II- PHẪU THUẬT CHẤN THƯƠNG CHỈNH HÌNH 2 | |
| 34 | Phẫu thuật làm cứng khớp gối |
| 35 | Điều trị can lệch có kết hợp xương |
| 36 | Phẫu thuật gẫy trật khớp cổ chân |
| 37 | Khâu nối thần kinh ngoại vi |
| 38 | Gỡ dính thần kinh ngoại biên |
| 39 | Cắt lọc tổ chức hoại tử |
| 40 | Ghép da dầy toàn bộ |
| 41 | Đục nạo xương viêm và chuyển tổ chức che xương |
| 42 | Ghép xương trong mất đoạn xương |
| 43 | Phẫu thuật đóng đinh xương đùi dưới C.Arm |
| 44 | Cắt cụt dưới mấu chuyển xương đùi |
| 45 | Phẫu thuật viêm xương đùi |
| 46 | Cố định ngoài điều trị gẫy hở xương đùi |
| 47 | Néo ép hoặc buộc vòng chỉ thép xương bánh chè |
| 48 | Tháo khớp gối |
| 49 | Chọc hút máu tụ khớp gối |
| 50 | Đóng đinh mở xương chày |
| 51 | Nẹp vít than xương chày |
| 52 | Phẫu thuật chỉnh hình bàn chân khoèo |
| 53 | Tạo hình các vạt da che phủ vạt trượt, xoay |
| 54 | Điều trị khớp giả, khuyết hổng thân xương dài bằng kết hợp xương bên trong, ghép xương nhân tạo và tủy xương tự thân |
| 55 | Kết hợp xương chày bằng đinh có chốt không mở ổ gẫy |
| 56 | Tháo bỏ các ngón chân |
| 57 | Tháo bỏ đốt bàn chân |
| 58 | Chích rạch ổ áp xe |
| 59 | Phẫu thuật giải ép khoang trong hội chứng chèn ép khoang cẳng chân |
| 60 | Phẫu thuật giải ép khoang trong hội chứng chèn ép khoang cẳng tay |
| 61 | Cắt u tế bào khổng lồ, ghép xương tự thân |
| 62 | Phẫu thuật cắt u xương sụn |
| 63 | Phẫu thuật cắt u xơ chi trên hoặc chi dưới |
| 64 | Phẫu thuật lấy u xương dạng xương (Osteoid Osteoma) |
| 65 | Cắt u nang tiêu xương (Bone Cyst), ghép xương |
| 66 | Phẫu thuật giải ép khoang trong hội chứng chèn ép khoang bàn tay |
| 67 | Phẫu thuật giải ép khoang trong hội chứng chèn ép khoang bàn chân |
| 68 | Kết hợp xương nẹp vít gẫy đầu dưới xương chầy |
| 69 | Phẫu thuật chuyển gân điều trị liệt thần kinh mác chung |
| 70 | Phẫu thuật điều trị chân chữ O |
| 71 | Phẫu thuật điều trị chân chữ X |
| 72 | Phẫu thuật điều trị co gân Achille |
| 73 | Phẫu thuật điều trị khớp giả xương chày |
| 74 | Phẫu thuật điều trị khớp giả xương chày bẩm sinh có ghép xương |
| 75 | Phẫu thuật tạo hình hay thay dây chằng chéo trước khớp gối (mổ mở) |
| 76 | Cắt cụt cẳng chân |
| 77 | Cố định ngoài điều trị gẫy hở xương cẳng chân |
| 78 | Gẫy xương sên |
| 79 | Kết hợp xương điều trị gẫy xương bàn chân, ngón chân |
| 80 | Phẫu thuật điều trị gẫy mắt cá chân |
| 81 | Phẫu thuật nối gân Achille |
| 82 | Tháo nửa bàn chân trước |
| 83 | Kết hợp xương đinh nẹp một khối hay nẹp vít điều trị gẫy liên mấu chuyển hoặc dưới mấu chuyển xương đùi |
| 84 | Kết hợp xương đùi bằng nẹp vít |
| 85 | Kết hợp xương trong gẫy mâm chày |
| 86 | Phẫu thuật cắt cụt đùi |
| 87 | Phẫu thuật gẫy ổ cối |
| 88 | Phẫu thuật thay khớp gối toàn bộ |
| 89 | Phẫu thuật điều trị khuyết hổng phần mềm vùng gót, cổ chân bằng vạt da cân hiển ngoài cuống ngoại vi |
| 90 | Phẫu thuật ghép da mỏng |
| 91 | Vạt cân da gan chân trong |
| 92 | Phẫu thuật điều trị khuyết hổng phần mềm 1/3 trên cẳng chân bằng vạt cơ bụng chân trong |
| 93 | Vạt liên cốt sau |
| III. PHẪU THUẬT CỘT SỐNG | |
| 94 | Phẫu thuật cố định cột sống thắt lưng bằng vít qua cuống cung |
| 95 | Phẫu thuật giải phóng chèn ép thần kinh trong chấn thương CSTL |
| 96 | Phẫu thuật cố định CS và hàn xương liên thân đốt sống qua lỗ liên hợp |
| 97 | Phẫu thuật cố định cột sống và hàn xương liên thân đốt đường sau |
| 98 | Phẫu thuật kết hợp xương, ghép xương trong trượt đốt sống L4L5, L5S1 |
| 99 | Phẫu thuật tạo hình ngực lõm |
| 100 | Phẫu thuật cố định cột sống bằng phương pháp Luque |
| 101 | Mở rộng lỗ liên hợp giải phóng chèn ép rễ thần kinh |
| 102 | Lấy bỏ đốt sống ngực kèm ghép xương |
| 103 | Cố định cột sống ngực bằng hệ thống móc cung sau |
| 104 | Phẫu thuật chỉnh vẹo cột sống ngực qua đường sau |
| 105 | Tạo hình lồng ngực (cắt các xương sườn ở mặt lồi trong vẹo cột sống để chỉnh hình lồng ngực) |
| 106 | Phẫu thuật nội soi lấy đĩa đệm đường trước |
| 107 | Lấy thoát vị bằng hệ thống ống nong |
| 108 | Lấy đĩa đệm đường sau qua đường cắt xương sườn |
| 109 | Cố định cột sống thắt lưng ghép xương liên thân đốt đường trước |
| 110 | Phẫu thuật lấy đĩa đệm cột sống cổ đường trước, ghép xương và cố định |
| 111 | Cố định cột sống vào cánh chậu |
| 112 | Phẫu thuật buộc vòng cung sau Gallie |
| 113 | Ghép xương trong chấn thương cột sống cổ |
| 114 | Hàn chầm cổ và ghép xương |
| 115 | Vít khối bên C1-Vít qua cuống C2 |
| 116 | Phẫu thuật cắt cung sau cột sống cổ (Laminectomy) |
| 117 | Tạo hình cung sau CS cổ trong điều trị hẹp ống sống cổ đa tầng mắc phải |
| 118 | Phẫu thuật lấy u tủy cổ cao |
| 119 | Phẫu thuật nội soi chỉnh vẹo cột sống đường trước và hàn khớp |
| 120 | Phẫu thuật nội soi điều trị thoát vị đĩa đệm |
| 121 | Phẫu thuật thoát vị đĩa đệm hai tầng |
| 122 | Cắt bỏ dây chằng vàng |
| 123 | Mở cung sau cột sống ngực |
| 124 | Phẫu thuật cố định cột sống bằng khung kim loại |
| 125 | Phẫu thuật điều trị rò dịch não tủy |
| 126 | Phẫu thuật kết hợp xương cột sống ngực |
| 127 | Phẫu thuật kết hợp xương cột sống thắt lưng |
| 128 | Cắt bản sống trong điều trị hẹp ống sống thắt lưng |
| 129 | Bơm Cement qua da vào thân đốt sống |
| 130 | Ghép xương phía sau trong phẫu thuật chấn thương cột sống thắt lưng |
| 131 | Lấy bỏ thân đốt sống ngực và ghép xương đường trước |
(Tổng số 131 quy trình kỹ thuật)
CHUYÊN NGÀNH: NGOẠI KHOA CHUYÊN KHOA PHẪU THUẬT CỘT SỐNG
MỤC LỤC
1. Phẫu thuật cố định cột sống thắt lưng bằng vít qua cuống sống
2. Phẫu thuật giải phóng chèn ép thần kinh trong chấn thương CSTL
3. Phẫu thuật cố định CS và hàn xương liên thân đốt sống qua lỗ liên hợp
4. Phẫu thuật cố định cột sống và hàn xương liên thân đốt đường sau
5. Phẫu thuật kết hợp xương, ghép xương trong trượt đốt sống L4L5, L5S1
6. Phẫu thuật tạo hình ngực lõm
7. Phẫu thuật cố định cột sống bằng phương pháp Luque
8. Mở rộng lỗ liên hợp giải phóng chèn ép rễ thần kinh
9. Lấy bỏ đốt sống ngực kèm ghép xương
10. Cố định cột sống ngực bằng hệ thống móc cung sau
11. Phẫu thuật chỉnh vẹo cột sống ngực qua đường sau
12. Tạo hình lồng ngực (cắt các xương sườn ở mặt lồi trong vẹo cột sống để chỉnh hình lồng ngực)
13. Phẫu thuật nội soi lấy đĩa đệm đường trước
14. Lấy thoát vị bằng hệ thống ống nong
15. Lấy đĩa đệm đường sau qua đường cắt xương sườn
16. Cố định cột sống thắt lưng ghép xương liên thân đốt đường trước
17. Phẫu thuật lấy đĩa đệm cột sống cổ đường trước, ghép xương và cố định
18. Cố định cột sống vào cánh chậu
19. Phẫu thuật buộc vòng cung sau Gallie
20. Ghép xương trong chấn thương cột sống cổ
21. Hàn chầm cổ và ghép xương
22. Vít khối bên C1 - Vít qua cuống C2
23. Phẫu thuật cắt cung sau cột sống cổ (Laminectomy)
24. Tạo hình cung sau CS cổ trong điều trị hẹp ống sống cổ đa tầng mắc phải
25. Phẫu thuật lấy u tủy cổ cao
26. Phẫu thuật nội soi chỉnh vẹo cột sống đường trước và hàn khớp
27. Phẫu thuật nội soi điều trị thoát vị đĩa đệm
28. Phẫu thuật thoát vị đĩa đệm hai tầng
29. Cắt bỏ dây chằng vàng
30. Mở cung sau cột sống ngực
31. Phẫu thuật cố định cột sống bằng khung kim loại
32. Phẫu thuật điều trị rò dịch não tủy
33. Phẫu thuật kết hợp xương cột sống ngực
34. Phẫu thuật kết hợp xương cột sống thắt lưng
35. Cắt bản sống trong điều trị hẹp ống sống thắt lưng
36. Bơm Cement qua da vào thân đốt sống
37. Ghép xương phía sau trong phẫu thuật chấn thương cột sống thắt lưng
38. Lấy bỏ thân đốt sống ngực và ghép xương đường trước
1. PHẪU THUẬT CỐ ĐỊNH CỘT SỐNG THẮT LƯNG BẰNG VÍT QUA CUỐNG CUNG
I. ĐẠI CƯƠNG
Cố định cột sống qua cuống là một kỹ thuật phổ biến để làm vững cột sống, điều trị cho các trường hợp mất vững cột sống.
Đây là kỹ thuật làm vững cột sống đang được áp dụng rộng rãi, dần thay thế cho các kỹ thuật trước đây như sử dụng hệ thống móc, thanh giằng kiểu Luque.
II. CHỈ ĐỊNH
Tất cả các trường hợp mất vững cột sống (chấn thương, u cột sống, trượt đốt sống...)
III. CHỐNG CHỈ ĐỊNH
Các trường hợp chống chỉ định chung của phẫu thuật.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên được đào tạo chuyên khoa sâu về phẫu thuật cột sống.
2. Phương tiện
Máy chụp X quang (C-arm), bộ dụng cụ phẫu thuật chuyên khoa cột sống, hệ thống vít cột sống, thanh giằng (Rod).
3.Người bệnh
Vệ sinh thụt tháo, nhịn ăn uống, kháng sinh dự phòng.
4. Hồ sơ người bệnh: đầy đủ theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Người bệnh nằm sấp, gây mê nội khí quản
- Rạch da đường giữa liên gai sau vùng phẫu thuật
- Bóc tách cân cơ cạnh sống, bộc lộ diện khớp và cung đốt sống hai bên
- Bắt vít qua cuống sống:
+ Xác định điểm vào cuống sống thông qua các mốc giải phẫu (eo đốt sống, mỏm ngang, diện khớp...)
+ Dùng que thăm chuyên dụng (Probe) để thăm dò và vào cuống sống.
+ Thăm dò đánh giá các thành và đáy cuống bằng que thăm để đảm bảo quá trình vào cuống chính xác, không vào ống sống hoặc ra ngoài.
+ Dùng khoan dẫn đường làm rộng cuống sống.
+ Bắt vít vào cuống (sau khi chọn vít có kích cỡ thích hợp)
+ Đặt thanh giằng (Rod) nắn chỉnh, siết ốc cố định cột sống
- Ghép xương phía sau hoặc sau bên
- Cầm máu
- Đặt dẫn lưu
- Đóng vết mổ theo lớp giải phẫu
- Mặc áo hỗ trợ cột sống trong ít nhất 6 tuần
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Rút dẫn lưu sau 48h
- Dùng kháng sinh 5 - 7 ngày
- Ra viện sau 5 - 7 ngày
- Mặc áo hỗ trợ cột sống đến thời điểm khám lại (4 tuần)
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương rễ thần kinh, màng cứng: Vá màng cứng
- Tổn thương động mạch chủ bụng, tĩnh mạch chủ dưới: Mở bụng XỬ TRÍ tổn thương.
- Nhiễm trùng vết mổ: kháng sinh tĩnh mạch theo kháng sinh đồ, thay băng, truyền dịch, hoặc có thể tiến hành làm sạch vết thương, dẫn lưu tốt.
2. PHẪU THUẬT GIẢI PHÓNG CHÈN ÉP THẦN KINH TRONG CHẤN THƯƠNG CỘT SỐNG THẮT LƯNG
I. ĐẠI CƯƠNG
- Chấn thương vùng bản lề cột sống ngực thắt lưng rất thường gặp, chiếm 60- 75% trong tổng số các trường hợp chấn thương cột sống.
- Khi cột sống mất vững, có dấu hiệu chèn ép thần kinh cần chỉ định phẫu thuật làm vững cột sống, Giải phóng chèn ép thần kinh và có thể kèm ghép xương phía sau.
- Giải phóng chèn ép thần kinh là một thì quan trọng sau khi cột sống đã được cố định, đòi hỏi phẫu thuật viên có kinh nghiệm và bộ dụng cụ chuyên khoa để vừa đạt được hiệu quả giải phóng chèn ép thần kinh nhưng không làm mất vững cột sống và tổn thương thần kinh.
II. CHỈ ĐỊNH
Tất cả các trường hợp chấn thương cột sống thắt lưng mất vững kèm có dấu hiệu chèn ép thần kinh trên lâm sàng.
III. CHỐNG CHỈ ĐỊNH
- Các trường hợp chống chỉ định chung của phẫu thuật.
- Chấn thương cột sống không làm mất vững cột sống và không chèn ép thần kinh trên lâm sàng.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên được đào tạo chuyên khoa sâu về phẫu thuật cột sống.
2. Phương tiện
Máy chụp X quang (C-arm), bộ dụng cụ phẫu thuật chuyên khoa cột sống, hệ thống vít cột sống, thanh giằng (Rod), bộ dụng cụ lấy xương ghép tự thân hoặc xương đồng loại.
3. Người bệnh
Vệ sinh thụt tháo, nhịn ăn uống, kháng sinh dự phòng.
4. Hồ sơ bệnh án: đầy đủ theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Người bệnh nằm sấp, gây mê nội khí quản.
- Rạch da đường giữa liên gai sau vùng phẫu thuật.
- Bóc tách cân cơ cạnh sống, bộc lộ diện khớp và cung đốt sống hai bên.
- Bắt vít qua cuống sống.
- Tiến hành giải phóng chèn ép thần kinh:
+ Tùy thuộc mức độ chèn ép thần kinh nhiều hay ít để quyết định giải phóng chèn ép một phần (mở cửa sổ xương) hoặc toàn bộ (cắt bỏ toàn bộ cung sau).
+ Quá trình giải ép cần chú ý bảo tồn diện khớp hai bên, tránh tổn thương màng cứng, rễ thần kinh.
+ Sử dụng dụng cụ chuyên dụng (Kerrison) gặm bỏ cung sau, đi từ chỗ không chèn ép đến chỗ chèn ép, từ chỗ chèn ép ít đến chỗ chèn ép nhiều.
- Đặt thanh giằng (Rod), cố định cột sống
- Tiến hành ghép xương phía sau hoặc sau bên qua các mỏm ngang bằng xương tự thân (xương chậu) hoặc xương đồng loại.
- Cầm máu.
- Đặt dẫn lưu.
- Đóng vết mổ theo lớp giải phẫu.
- Mặc áo hỗ trợ cột sống.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Rút dẫn lưu sau 48 giờ.
- Dùng kháng sinh 5 - 7 ngày.
- Ra viện sau 5 - 7 ngày
- Mặc áo hỗ trợ cột sống đến thời điểm khám lại (4 tuần)
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương rễ thần kinh, màng cứng: Vá màng cứng
- Tổn thương động mạch chủ, tĩnh mạch chủ: Mở bụng XỬ TRÍ tổn thương
- Nhiễm trùng vết mổ: Kháng sinh tĩnh mạch theo kháng sinh đồ, thay băng, truyền dịch, phẫu thuật làm sạch vết thương, dẫn lưu rộng rãi nếu cần thiết.
3. PHẪU THUẬT CỐ ĐỊNH CỘT SỐNG VÀ HÀN XƯƠNG LIÊN THÂN ĐỐT SỐNG QUA LỖ LIÊN HỢP
I. ĐẠI CƯƠNG
Hàn xương liên thân đốt sống đã được Cloward giới thiệu và đưa vào áp dụng từ cách đây 50 năm với nguyên lý của kỹ thuật cố định cột sống và hàn khớp liên thân đốt đường sau (PLIF: Posterior Lumbar Interbody Fusion). Ngày nay, mặc dù kỹ thuật PLIF vẫn đang được áp dụng phổ biến nhưng một số phẫu thuật viên đã ưu tiên lựa chọn kỹ thuật cố định cột sống và hàn khớp liên thân đốt qua lỗ liên hợp (TLIF: Transforaminal Lumbar Interbody Fusion) để Điều trị một số bệnh lý vùng cột sống thắt lưng đòi hỏi phải hàn khớp liên thân đốt. Ưu điểm của kỹ thuật TLIF bao gồm bộc lộ theo đường bên sẽ hạn chế được tổn thương và căng giãn thần kinh, lối tiếp cận đường bên giúp phẫu thuật viên dễ dàng hơn trong quá trình thao tác kỹ thuật.
II. CHỈ ĐỊNH
- Mất vững cột sống do trượt đốt sống
- Bệnh lý thoái hóa đĩa đệm, hẹp ống sống thắt lưng
- Thoát vị đĩa đệm tái phát gây đau lưng nhiều
III. CHỐNG CHỈ ĐỊNH
- Dị dạng rễ thần kinh trong lỗ liên hợp (rễ kết hợp...)
- Rối loạn đông máu
- Loãng xương nặng
- Nhiễm trùng cấp tính
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên được đào tạo chuyên khoa sâu về phẫu thuật cột sống.
2. Phương tiện
Máy chụp X quang (C-arm), bộ dụng cụ phẫu thuật chuyên khoa cột sống, hệ thống vít cột sống, thanh giằng (Rod) và miếng ghép xương liên thân đốt (Cage).
3. Người bệnh
Vệ sinh thụt tháo từ hôm trước, nhịn ăn uống, kháng sinh dự phòng.
4. Hồ sơ bệnh án: đầy đủ theo quy định.
V. CÁC BƯỚC TIẾN HÀNH
- Người bệnh nằm sấp, gây mê nội khí quản.
- Rạch da đường giữa liên gai sau vùng phẫu thuật.
- Bóc tách cân cơ cạnh sống, bộc lộ diện khớp và cung đốt sống hai bên.
- Bắt vít qua cuống cung hoặc chân cung.
- Lấy đĩa đệm và hàn xương liên thân đốt:
+ Cắt bỏ diện khớp dưới và một phần diện khớp trên vùng lỗ liên hợp
+ Cắt bỏ dây chằng vàng, dây chằng lỗ liên hợp. Bộc lộ rễ thần kinh và đĩa đệm, xác định tam giác an toàn: là vùng qua đó sẽ lấy đĩa đệm và ghép xương.
+ Lấy toàn bộ đĩa đệm, ghép xương liên thân đốt và đặt miếng ghép có kích cỡ phù hợp.
- Đặt thanh giằng (Rod) nắn chỉnh, siết ốc cố định cột sống, kiểm tra vị trí vít và mảnh ghép bằng C-arm.
- Cầm máu.
- Đặt dẫn lưu.
- Đóng vết mổ theo lớp giải phẫu.
- Mặc áo hỗ trợ cột sống trong ít nhất 6 tuần.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Rút dẫn lưu sau 48 giờ
- Dùng kháng sinh 5 - 7 ngày
- Ra viện sau 5 - 7 ngày
- Mặc áo hỗ trợ cột sống đến thời điểm khám lại (4 tuần)
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương rễ thần kinh, màng cứng: Vá màng cứng
- Tổn thương động mạch chủ bụng, tĩnh mạch chủ dưới: Mở bụng XỬ TRÍ tổn thương.
- Nhiễm trùng vết mổ: kháng sinh tĩnh mạch theo kháng sinh đồ, thay băng truyền dịch, có thể mổ lại cắt lọc làm sạch vết thương.
4. PHẪU THUẬT CỐ ĐỊNH CỘT SỐNG VÀ HÀN XƯƠNG LIÊN THÂN ĐỐT ĐƯỜNG SAU
I. ĐẠI CƯƠNG
Hàn xương liên thân đốt sống đã được Cloward giới thiệu và đưa vào áp dụng từ cách đây 50 năm với nguyên lý của kỹ thuật cố định cột sống và hàn khớp liên thân đốt đường sau (PLIF: Posterior Lumbar Interbody Fusion).
Ngày nay, mặc dù đã có những kỹ thuật mới để Điều trị các bệnh lý thoái hóa mất vững vùng cột sống thắt lưng cùng nhưng kỹ thuật PLIF vẫn đang được áp dụng.
II. CHỈ ĐỊNH
- Trượt thân đốt sống mất vững có biểu hiện hội chứng đau lưng hoặc đau rễ thần kinh, điều trị nội khoa đúng phác đồ thất bại.
- Hẹp ống sống thắt lưng
- Thoát vị đĩa đệm tái phát biểu hiện đau lưng nặng kèm đau chân.
III. CHỐNG CHỈ ĐỊNH
- Các trường hợp chống chỉ định chung của phẫu thuật
- Nhiễm trùng cấp tính vùng cột sống thắt lưng
VI. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên được đào tạo chuyên khoa sâu về phẫu thuật cột sống.
2. Phương tiện
Máy chụp X quang (C-arm), bộ dụng cụ phẫu thuật chuyên khoa cột sống, hệ thống vít cột sống, thanh giằng (Rod) và miếng ghép xương liên thân đốt (Cage).
3. Người bệnh
Vệ sinh thụt tháo, nhịn ăn uống, kháng sinh dự phòng.
4. Hồ sơ bệnh án: đầy đủ theo quy định.
V. CÁC BƯỚC TIẾN HÀNH
- Người bệnh nằm sấp, gây mê nội khí quản
- Rạch da đường giữa liên gai sau vùng phẫu thuật
- Bóc tách cân cơ cạnh sống, bộc lộ diện khớp và cung đốt sống hai bên
- Bắt vít qua cuống sống
- Lấy đĩa đệm và ghép xương liên thân đốt:
+ Cắt bỏ cung sau và một phần diện khớp.
+ Cắt bỏ dây chằng vàng, xác định và vén rễ thần kinh ra ngoài, màng cứng vào trong ngang vị trí đĩa đệm.
+ Tiến hành lấy toàn bộ đĩa đệm, ghép xương liên thân đốt và đặt miếng ghép (Cage)
- Đặt thanh giằng (Rod) nắn chỉnh, siết ốc cố định cột sống, kiểm tra vị trí vít và mảnh ghép bằng C-arm
- Cầm máu
- Đặt dẫn lưu
- Đóng vết mổ theo lớp giải phẫu
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Rút dẫn lưu sau 48h
- Dùng kháng sinh 5 - 7 ngày
- Ra viện sau 5 - 7 ngày
- Mặc áo hỗ trợ cột sống trong ít nhất 6 tuần
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương rễ thần kinh, màng cứng: Vá màng cứng
- Tổn thương động mạch chủ, tĩnh mạch chủ: Mở bụng XỬ TRÍ tổn thương.
- Nhiễm trùng vết mổ: kháng sinh tĩnh mạch theo kháng sinh đồ, thay băng truyền dịch, nếu cần mổ lại làm sạch và để hở vết thương.
5. PHẪU THUẬT KẾT HỢP XƯƠNG, GHÉP XƯƠNG TRONG TRƯỢT ĐỐT SỐNG L4L5, L5S1
I. ĐẠI CƯƠNG
Phẫu thuật kết hợp xương, ghép xương sau trượt đốt sống thắt lưng là một kỹ thuật kinh điển nhằm làm vững cột sống một cách lâu dài sau mổ khi xương ghép đã liền.
Đây là một trong các thì của phẫu thuật Điều trị trượt đốt sống, tiến hành sau khi đã cố định cột sống bằng vít qua cuống.
Xương ghép thường được sử dụng là xương tự thân (xương chậu...) hoặc xương đồng loại.
II. CHỈ ĐỊNH
Tất cả các trường hợp trượt đốt sống thắt lưng mất vững.
III. CHỐNG CHỈ ĐỊNH
- Các trường hợp chống chỉ định chung của phẫu thuật như rối loạn đông máu, nhiễm trùng vùng cột sống phẫu thuật.
- Loãng xương nặng
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên được đào tạo chuyên khoa sâu về phẫu thuật cột sống.
2. Phương tiện
Máy chụp X quang (C-arm), bộ dụng cụ phẫu thuật chuyên khoa cột sống, hệ thống vít cột sống, thanh giằng (Rod), bộ dụng cụ lấy xương ghép tự thân hoặc xương đồng loại.
3. Người bệnh
Vệ sinh thụt tháo, nhịn ăn uống, kháng sinh dự phòng.
4. Hồ sơ bệnh án: đầy đủ theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Người bệnh nằm sấp, gây mê nội khí quản
- Rạch da đường giữa liên gai sau vùng phẫu thuật
- Bóc tách cân cơ cạnh sống, bộc lộ diện khớp và cung đốt sống hai bên
- Bắt vít qua cuống sống
- Mở cung sau
- Lấy toàn bộ đĩa đệm qua đường sau, đường trước hoặc qua lỗ liên hợp
- Ghép xương tự thân hoặc xương đồng loại, đặt miếng ghép (cage) hoặc không.
- Đặt thanh giằng (Rod) nắn trượt
- Siết ốc thanh giằng
- Kiểm tra bằng C-arm
- Cầm máu
- Đặt dẫn lưu
- Đóng vết mổ theo lớp giải phẫu
- Mặc áo hỗ trợ cột sống
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Rút dẫn lưu sau 48 giờ
- Dùng kháng sinh 5 - 7 ngày
- Ra viện sau 5 - 7 ngày
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương rễ thần kinh, màng cứng: Vá màng cứng
- Tổn thương động mạch chủ bụng, tĩnh mạch chủ dưới: Mở bụng XỬ TRÍ tổn thương
- Nhiễm trùng vết mổ: kháng sinh tĩnh mạch theo kháng sinh đồ, thay băng truyền dịch, có thể mổ lại cắt lọc làm sạch vết thương.
6. PHẪU THUẬT TẠO HÌNH NGỰC LÕM
I. ĐẠI CƯƠNG
Bệnh ngực lõm (ngực hõm hay ngực phễu) là một dị dạng bẩm sinh của thành ngực trước, trong đó xương ức và một vài xương - sụn sườn phát triển bất thường làm cho thành ngực trước lõm xuống.
Điều trị phẫu thuật được đặt ra khi Người bệnh có triệu chứng lâm sàng mệt mỏi, đau ngực, có dấu hiệu chèn ép tim hoặc đòi hỏi về thẩm mỹ.
Hiện nay phương pháp phẫu thuật điều trị được áp dụng rộng rãi là phương pháp Nuss, do tác giả Donald Nuss người Mỹ đề xuất từ năm 1986.
II. CHỈ ĐỊNH
- NGƯỜI BỆNH ngực lõm (với chỉ số Haller > 2.56) có biểu hiện chèn ép tim, mệt mỏi, đau ngực
- Yêu cầu về thẩm mỹ của người bệnh
- Tuổi: 6 - 18 (tuổi)
III. CHỐNG CHỈ ĐỊNH
- Các trường hợp chống chỉ định chung của phẫu thuật như rối loạn đông máu, nhiễm trùng cấp tính.
- Dưới 6 tuổi hoặc trên 18 tuổi.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên được đào tạo chuyên khoa sâu về phẫu thuật tim mạch và lồng ngực.
2. Phương tiện
Bộ dụng cụ phẫu thuật chuyên khoa lồng ngực, hệ thống dàn máy nội soi, thanh kim loại và bộ uốn.
3. Người bệnh
Vệ sinh thụt tháo, nhịn ăn uống, kháng sinh dự phòng.
4. Hồ sơ bệnh án: đầy đủ theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Người bệnh nằm ngửa, gây mê nội khí quản
- Rạch da 2 cm hai bên ngực đường nách giữa tương ứng khoang liên sườn 4 - 5
- Phẫu tích nâng vạt da cơ tạo phẫu trường rộng quanh nơi rạch da
- Tạo đường hầm từ khoang màng phổi phải qua trung thất trước sát mặt sau xương ức sang khoang màng phổi trái
- Qua vết rạch da bên thành ngực trái, luồn thanh kim loại đã được uốn cong theo đường hầm sang ngực phải
- Quay thanh đỡ 180 độ với chiều cong quay ra sau để nâng xương ức lên
- Cố định thanh đỡ
- Kiểm tra thanh đỡ, cầm máu, đuổi khí khoang màng phổi, đặt dẫn lưu nếu cần, đóng vết mổ.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Rút dẫn lưu (nếu có) sau 24 - 48h
- Liệu pháp hô hấp tốt
- Dùng kháng sinh 5 - 7 ngày
- Ra viện sau 5 - 7 ngày
VII. TAI BIẾN VÀ XỬ TRÍ
Tràn khí màng phổi: đặt dẫn lưu
7. PHẪU THUẬT CỐ ĐỊNH CỘT SỐNG BẰNG PHƯƠNG PHÁP LUQUE
I. ĐẠI CƯƠNG
- Chấn thương vùng bản lề cột sống ngực thắt lưng rất thường gặp, chiếm 60 - 75% trong tổng số các trường hợp chấn thương cột sống.
- Trong những trường hợp cột sống mất vững, phẫu thuật cố định cần được đặt ra nhằm mục đích làm vững lại cột sống.
- Phương pháp cố định cột sống bằng luồn chỉ thép dưới cung sau đốt sống (phương pháp Luque) đã được áp dụng từ lâu, là phương pháp đơn giản ít tốn kém nhưng hiện nay đã dần được thay thế bằng phương pháp cố định cột sống qua cuống.
II. CHỈ ĐỊNH
Tất cả các trường hợp chấn thương cột sống mất vững với thân đốt sống còn nguyên vẹn cung sau, các đốt sống di lệch ít, đặc biệt trẻn hỏ.
III. CHỐNG CHỈ ĐỊNH
- Các trường hợp chống chỉ định chung của phẫu thuật
- Chấn thương cột sống di lệch nhiều (gãy trật...), cung sau đốt sống bị vỡ.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên được đào tạo chuyên khoa sâu về phẫu thuật cột sống.
2. Phương tiện
Máy chụp X quang (C-arm), bộ dụng cụ phẫu thuật chuyên khoa cột sống, hệ thống dây thép buộc và que thép các kích thước.
3. Người bệnh
Vệ sinh thụt tháo, nhịn ăn uống, kháng sinh dự phòng.
4. Hồ sơ bệnh án: đầy đủ theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Người bệnh nằm sấp, gây mê nội khí quản
- Rạch da đường giữa liên gai sau vùng phẫu thuật
- Bóc tách cân cơ cạnh sống, bộc lộ diện khớp và cung đốt sống hai bên
- Tiến hành luồn chỉ thép qua dưới cung sau đốt sống ở cả hai bên cung sau, dây thép đi qua đốt vỡ cùng với hai đốt sống (đốt trên và dưới đốt vỡ).
- Sử dụng hai que thép uốn hình chữ L đặt song song hai bên cung sau qua đốt vỡ, buộc chỉ thép cố định hai que thép vào cột sống để cố định đốt vỡ.
- Siết chỉ thép cố định que thép giằng
- Cầm máu
- Đặt dẫn lưu
- Đóng vết mổ theo lớp giải phẫu
- Mặc áo hỗ trợ cột sống
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Rút dẫn lưu sau 48h
- Dùng kháng sinh 5 - 7 ngày
- Ra viện sau 5 - 7 ngày
- Mặc áo hỗ trợ cột sống đến thời điểm khám lại (4 tuần)
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương rễ thần kinh, màng cứng: Vá màng cứng
- Nhiễm trùng vết mổ: dùng kháng sinh theo kháng sinh đồ, thay băng, truyền dịch, hoặc có thể tiến hành làm sạch vết thương, để hở và dẫn lưu tốt.
- Tụ dịch, nhiễm trùng vết mổ: thay băng, kháng sinh tĩnh mạch theo kháng sinh đồ
- Di lệch thanh kim loại: nếu di lệch nặng cần mổ đặt và cố định lại với 5 điểm chỉ thép
- Thủng tim: hiếm gặp
8. MỞ RỘNG LỖ LIÊN HỢP GIẢI PHÓNG CHÈN ÉP RỄ THẦN KINH
I. ĐẠI CƯƠNG
Mở rộng lỗ liên hợp giải phóng chèn ép rễ thần kinh là một thì trong phẫu thuật Điều trị bệnh lý hẹp ống sống toàn bộ hoặc hẹp lỗ liên hợp đơn thuần.
Đây là thì chính của phẫu thuật quyết định đến kết quả điều trị và khó, cần tỷ mỹ, đòi hỏi phẫu thuật viên có kinh nghiệm và bộ dụng cụ chuyên dụng.
II. CHỈ ĐỊNH
Tất cả các Người bệnh hẹp ống sống toàn bộ hoặc hẹp lỗ liên hợp đơn thuần có chỉ định phẫu thuật vì có dấu hiệu chèn ép rễ trên lâm sàng và điều trị nội khoa thất bại.
III. CHỐNG CHỈ ĐỊNH
- Các trường hợp chống chỉ định chung của phẫu thuật như rối loạn đông máu, nhiễm trùng cấp tính..
- Bệnh lý nội khoa mạn tính tiến triển như suy tim, xơ gan cổ trướng, lao phổi..
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên được đào tạo chuyên khoa sâu về phẫu thuật cột sống.
2. Phương tiện
Máy chụp X quang (C-arm), bộ dụng cụ phẫu thuật chuyên khoa cột sống.
3. Người bệnh
Vệ sinh thụt tháo từ hôm trước, nhịn ăn uống, kháng sinh dự phòng.
4. Hồ sơ bệnh án: Đầy đủ theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Người bệnh nằm sấp, gây mê nội khí quản hoặc gây tê tủy sống
- Rạch da đường giữa liên gai sau vùng phẫu thuật
- Bóc tách cân cơ cạnh sống, bộc lộ diện khớp và cung đốt sống hai bên
- Tiến hành mở cung sau toàn bộ (Laminectomy) hoặc nửa cung sau (Hemilaminectomy) hoặc mở cửa sổ xương (Laminotomy).
- Cắt dây chằng vàng.
- Bộc lộ rễ thần kinh và dây chằng lỗ liên hợp.
- Tiến hành vén rễ thần kinh, sử dụng dụng cụ chuyên khoa gặm bỏ một phần diện khớp trên và dưới vị trí rễ thần kinh đi ra.
- Kiểm tra sự đi ra của rễ, đảm bảo đường ra của rễ rộng rãi.
- Cầm máu
- Đặt dẫn lưu
- Đóng vết mổ theo lớp giải phẫu
- Mặc áo hỗ trợ cột sống
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Rút dẫn lưu sau 48 giờ
- Dùng kháng sinh 5 - 7 ngày
- Ra viện sau 5 - 7 ngày
- Mặc áo hỗ trợ cột sống đến thời điểm khám lại (4 tuần)
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương rễ thần kinh, màng cứng: Vá màng cứng
- Nhiễm trùng vết mổ: dùng kháng sinh theo kháng sinh đồ, thay băng, truyền dịch, hoặc có thể tiến hành làm sạch vết thương, để hở và dẫn lưu tốt.
9. LẤY BỎ ĐỐT SỐNG NGỰC KÈM GHÉP XƯƠNG TRONG CHẤN THƯƠNG CỘT SỐNG NGỰC, THẮT LƯNG
I. ĐẠI CƯƠNG
Gãy nhiều mảnh các đốt sống ngực là một chấn thương phổ biến của cột sống nói chung và là nguyên nhân chính gây ra liệt và bí tiểu đòi hỏi phải mổ giải ép thần kinh.
Có hai phương pháp phẫu thuật giải ép chính: giải ép phía sau và giải ép phía trước.
Giải ép lối trước thông thường là cắt gần toàn bộ thân đốt gãy và hai đĩa đệm kế cận. Phẫu thuật này hiệu quả, nhưng phức tạp, mất nhiều máu và mô xương, khó thực hiện ở các tuyến cơ sở.
Cắt thân đốt sống ngực ghép xương là một phẫu thuật lớn và phức tạp.
II. CHỈ ĐỊNH
- Người bệnh có tổn thương thần kinh: Rối loạn vận động, cảm giác hoặc cơ vòng.
- Mất vững cột sống (góc gù trên 30 độ)
- Các mảnh xương chui vào lỗ sống gây hẹp từ 50%
III. CHỐNG CHỈ ĐỊNH
- Có bệnh lý đông cầm máu
- Đang có nhiễm trùng tại chỗ hay toàn thân
IV. CHUẨN BỊ
- Chuẩn bị người bệnh như kinh điển: gây mê nội khí quản, nằm nghiêng phải, đường vào trước bên hoặc đường ngực, hoặc đường bụng phối hợp ngực - bụng.
- Giải ép: cắt bỏ gần toàn bộ thân đốt sống bị gãy và cả hai đĩa đệm gian đốt trên và đốt dưới
- Ghép xương: đặt lồng Titanium bên trong có xương xốp
- Kết hợp xương bằng nẹp
V. CÁC BƯỚC TIẾN HÀNH
- Phẫu thuật nối trước thắt lưng với đường mổ nhỏ để giải ép và ghép xương lối trước: Cắt một thân đốt sống giải ép tủy sống và ghép xương chậu.
+ Đường mổ: đường vào trước bên hoặc đường ngực, hoặc đường bụng phối hợp ngực - bụng.
+ Dụng cụ nội soi STORZ
+ Khung banh
+ Dụng cụ cột sống dài
+ Khoan mài kim cương
- Bắt vít vào đốt kế cận trên và dưới đốt sống lấy bỏ
- Cầm máu, đặt dẫn lưu
- Đóng vết mổ theo giải phẫu
VI. TAI BIẾN VÀ XỬ TRÍ
- Biến chứng chảy máu
- Biến chứng nhiễm trùng
- Biến chứng liệt
10. CỐ ĐỊNH CỘT SỐNG NGỰC BẰNG HỆ THỐNG MÓC CUNG SAU
I. ĐẠI CƯƠNG
Cố định cột sống ngực có 2 hình thức chính: cố định bằng hệ thống vít qua cuống cung đốt sống ngực và bằng hệ thống móc cung sau (có thể sử dụng móc bản sống hoặc móc chân cung: lamine hook, pedicle hook).
Hệ thống móc cung sau được áp dụng trong nhiều chỉ định khác nhau cả trong chấn thương và bệnh lý.
II. CHỈ ĐỊNH
- Vẹo cột sống hoặc các dị dạng cột sống ngực
- Mất vững cột sống ngực do nhiều nguyên nhân khác nhau: chấn thương, thoái hóa, khối u và dị tật bẩm sinh
III. CHỐNG CHỈ ĐỊNH
- Loãng xương nặng
- Nhiễm trùng cung sau
- Gãy cung sau
IV. CHUẨN BỊ
1. Người thực hiện: Phẫu thuật viên là bác sĩ chuyên khoa phẫu thuật cột sống, giải thích kỹ tình trạng bệnh của Người bệnh cho gia đình.
2. Phương tiện: hệ thống móc, dụng cụ phẫu thuật chuyên khoa
3. Người bệnh: vệ sinh vùng mổ, nhịn ăn 6 giờ trước phẫu thuật
4. Hồ sơ bệnh án: theo quy định, ký cam đoan hồ sơ phẫu thuật
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây mê nội khí quản
2. Phẫu thuật:
- Tư thế: nằm sấp, độn gối ở ngực, cánh chậu.
- Đường rạch: rạch da đường giữa dọc theo cột sống ngực, chiều dài tùy thuộc tổn thương
- Phẫu tích bộc lộ các lớp
- Bộc lộ cung sau trên và dưới đốt sống tổn thương 2 đốt sống
- Xác định đốt sống tổn thương dựa vào tổn thương giải phẫu và xác định trên X quang trong mổ
- Cắt dây chằng vàng, đặt và cố định hệ thống móc vào cung sau
- Liên kết các móc cung sau bằng thanh nối (Rod)
- Mở cung sau giải ép tại vùng tổn thương tủy gây chèn ép tương ứng
- Giải quyết nguyên nhân gây chèn ép hoặc khâu phục hồi màng cứng với các tổn thương chấn thương cột sống
- Cầm máu kỹ
- Đặt 01 dẫn lưu
- Đóng các lớp theo giải phẫu
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
1. Chăm sóc hậu phẫu
- Thay băng cách ngày
- Kháng sinh đường tĩnh mạch 7 ngày
- Rút dẫn lưu sau 48h
2. Phục hồi chức năng
- Lăn trở, thay đổi tư thế dự phòng loét tỳ đè, viêm nhiễm
- Tập vận động thụ động và chủ động
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương thần kinh tủy, rễ, rách màng cứng: khâu phục hồi màng cứng
- Tổn thương tạng trong lồng ngực: tràn máu- tràn khí màng phổi
- Trong mổ: khâu phục hồi màng phổi
- Hậu phẫu: dẫn lưu màng phổi
- Rò dịch não tủy: Điều trị nội khoa, chăm sóc vết mổ
- Nhiễm khuẩn vết mổ: kháng sinh tĩnh mạch liều cao, chăm sóc vết mổ
11. PHẪU THUẬT CHỈNH VẸO CỘT SỐNG NGỰC QUA ĐƯỜNG SAU
I. ĐẠI CƯƠNG
Vẹo cột sống ngực là một bệnh lý do sự biến dạng của cột sống ở đoạn ngực, trong đó cột sống ở đoạn ngực bị cong về một phía hoặc cong về cả hai phía thành hình chữ S.
Nguyên nhân của vẹo cột sống:
- Ngồi sai tư thế khi học tập, làm việc ở lứa tuổi học sinh
- Lao động quá sớm: mang vác đồ nặng
- Một số trường hợp khác:
+ Tật bẩm sinh của cột sống.
+ Hậu quả của bệnh sốt bại liệt.
+ Do lao cột sống.
+ Do bệnh còi xương, suy dinh dưỡng.
- Vô căn (idiopathic scoliosis)
II. CHỈ ĐỊNH
- Nếu độ vẹo lớn, góc Cobb lớn hơn 40 độ hoặc tăng độ vẹo ≥ 10o / tháng hoặc 20o sau 2 lần thăm khám có chỉ định chỉnh vẹo.
- Nếu độ vẹo nhỏ, có chỉ định điều trị chỉnh hình bằng các dụng cụ hỗ trợ.
III. CHỐNG CHỈ ĐỊNH
- Có bệnh lý đông cầm máu.
- Đang có nhiễm trùng tại chỗ hay toàn thân.
- Dung tích phổi quá thấp không đảm bảo phẫu thuật.
IV. CHUẨN BỊ
1. Người thực hiện: Phẫu thuật viên là bác sỹ chuyên khoa được đào tạo.
2. Phương tiện: Thuốc tê tại chỗ, bộ đồ tủy, hệ thống nẹp vít, hệ thống hỗ trợ (Navigation).
3. Người bệnh: Vệ sinh cá nhân, nhịn ăn uống 6 giờ trước phẫu thuật. Kháng sinh dự phòng trước mổ, an thần.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Rạch da đường sau
- Tách khối cơ cạnh sống
- Bộc lộ điểm bắt vít qua cuống sống
- Bắt vít qua cuống cung (có thể có sự hỗ trợ của Navigation)
- Chỉnh vẹo bằng hệ thống nẹp cố định
- Làm test đánh thức
- Ghép xương
- Đặt dẫn lưu
- Đóng vết mổ
VI. TAI BIẾN VÀ XỬ TRÍ
- Biến chứng chảy máu: Monitor theo dõi mạch, huyết áp, SpO2
- Biến chứng nhiễm trùng
- Biến chứng liệt
12. TẠO HÌNH LỒNG NGỰC (CẮT CÁC XƯƠNG SƯỜN Ở MẶT LỒI TRONG VẸO CỘT SỐNG ĐỂ CHỈNH HÌNH LỒNG NGỰC)
I. ĐẠI CƯƠNG
Vẹo cột sống ngực là một bệnh lý do sự biến dạng của cột sống ở đoạn ngực, trong đó cột sống ở đoạn ngực bị cong về một phía hoặc cong về cả hai phía thành hình chữ S.
Trong trường hợp vẹo cột sống, cột sống sẽ lệch trục làm các xương sườn xếp sát vào nhau tạo ra bướu sườn. Khi chỉnh vẹo nếu bướu sườn lớn ảnh hưởng đến kết quả chỉnh góc vẹo, chúng ta phải tiến hành phẫu thuật tạo hình lồng ngực bằng cắt các xương sườn.
II. CHỈ ĐỊNH
- Nếu độ vẹo lớn, góc cobb lớn hơn 40 độ có chỉ định chỉnh vẹo
- Có bướu sườn lớn ảnh hưởng đến chỉnh vẹo
III. CHỐNG CHỈ ĐỊNH
- Có bệnh lý đông cầm máu.
- Đang có nhiễm trùng tại chỗ hay toàn thân.
- Dung tích phổi quá thấp không đảm bảo phẫu thuật.
IV. CHUẨN BỊ
1. Người thực hiện: Phẫu thuật viên là bác sỹ chuyên khoa chấn thương chỉnh hình đã được đào tạo
2. Phương tiện: dụng cụ cắt xương sườn
3. Người bệnh: Vệ sinh cá nhân, nhịn ăn uống 6 giờ trước phẫu thuật. Kháng sinh dự phòng trước mổ, an thần.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Rạch da đường sau
- Tách khối cơ cạnh sống
- Bộc lộ khớp sườn cột sống
- Cắt xương sườn
- Đặt dẫn lưu
- Đóng vết mổ
VI. TAI BIẾN VÀ XỬ TRÍ
- Biến chứng chảy máu
- Biến chứng nhiễm trùng
- Biến chứng liệt
13. PHẪU THUẬT NỘI SOI LẤY ĐĨA ĐỆM ĐƯỜNG TRƯỚC
I. ĐẠI CƯƠNG
- Phẫu thuật đi đường trước có ưu điểm là tiếp cận trực tiếp, nên khả năng lấy đĩa đệm là tối đa nhất. Song do đường trước có liên quan đến nhiều tạng trong cơ thể nên phải được thực hiện bởi các bác sỹ rất chuyên khoa ở các cơ sở y tế chuyên sâu.
- Ngày nay với sự phát triển của phẫu thuật nội soi, chúng ta có thể sử dụng dụng cụ nội soi để lấy đĩa đường trước làm giảm các biến chứng trong mổ mở và giúp Người bệnh hồi phục nhanh sau mổ.
II. CHỈ ĐỊNH
- Chỉnh vẹo hai đường
- Chấn thương vỡ thân đốt sống nhiều mảnh, kèm tổn thương đĩa đệm.
- Phẫu thuật cố định hàn xương liên thân đốt đi đường trước.
III. CHỐNG CHỈ ĐỊNH
Người bệnh có bệnh lý toàn thân: Huyết áp cao, đái tháo đường, không đảm bảo phẫu thuật.
IV. CHUẨN BỊ
1. Người thực hiện: Phẫu thuật viên là bác sỹ chuyên khoa được đào tạo
2. Phương tiện: Thuốc tê tại chỗ, bộ đồ tủy, hệ thống nội soi…
3. Người bệnh: Vệ sinh cá nhân, nhịn ăn uống 6 giờ trước phẫu thuật. Kháng sinh dự phòng trước mổ, an thần.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Đặt trocar: tùy vị trí lấy đĩa mà có số lượng trocar khác nhau.
- Vén các tạng
- Bộc lộ đĩa đệm cần lấy (kiểm tra bằng C-arm)
- Tiến hành lấy đĩa bằng các dụng cụ nội soi
- Đặt dẫn lưu
- Đóng vết mổ
VI. TAI BIẾN VÀ XỬ TRÍ
- Biến chứng chảy máu
- Biến chứng nhiễm trùng
- Biến chứng liệt
- Tràn máu tràn khí màng phổi: dẫn lưu màng phổi, liệu pháp hô hấp
14. LẤY THOÁT VỊ BẰNG HỆ THỐNG ỐNG NONG
I. ĐẠI CƯƠNG
Thoát vị đĩa đệm (TVĐĐ) là tình trạng dịch chuyển chỗ của nhân nhầy đĩa đệm vượt quá giới hạn sinh lý của vòng xơ, gây nên sự chèn ép các thành phần lân cận (tủy sống, các rễ thần kinh…). Biểu hiện chính là đau thắt lưng và hạn chế vận động vùng cột sống và các biểu hiện chèn ép vùng các rễ thần kinh tương ứng.
Có nhiều phương pháp phẫu thuật điều trị thoát vị đĩa đệm. Ngày nay, xu thế mổ ít xâm lấn, để giảm số ngày điều trị nội trú, hậu phẫu nhẹ nhàng, ít biến chứng.
II. CHỈ ĐỊNH
- TVĐĐ cột sống thắt lưng (CSTL) có dấu hiệu chèn ép thần kinh điều trị nội khoa không kết quả
- Chỉ định mổ cấp cứu với những trường hợp TVĐĐ CSTL có hội chứng đuôi ngựa, liệt thần kinh tiến triển
III. CHỐNG CHỈ ĐỊNH
- Có các nguyên nhân gây chèn ép tủy hoặc rễ không do thoát vị đĩa đệm như: cốt hóa dây chằng dọc sau, phì đại mấu khớp, dày dây chằng vàng, các bệnh lý tủy không do chèn ép tủy do thoát vị đĩa đệm
- Có các bệnh lý ung thư hay lao
- Kèm các bệnh lý mạn tính nặng (suy gan, suy thận).
- Người bệnh TVĐĐ cột sống quá lo lắng, lo âu, trầm cảm
- Người bệnh không có biểu hiện chèn ép rễ thần kinh, mặc dù trên phim Cộng hưởng từ (CHT) rất rõ chèn ép, hoặc lâm sàng và hình ảnh CHT không tương đồng.
IV. CHUẨN BỊ
1. Người bệnh và người nhà: được giải thích các nguy cơ, biến chứng trong và sau mổ. Người bệnh: vệ sinh, thụt tháo, bỏ hết nhẫn, hoa tai...
2. Dụng cụ:
Máy C-arm, kính vi phẫu, khoan mài, dụng cụ phẫu thuật chuyên khoa.
V. CÁC BƯỚC TIẾN HÀNH
- Gây mê nội khí quản hoặc gây tê tủy sống
- Tư thế nằm sấp, háng NGƯỜI BỆNH để tư thế gấp, giúp cho cột sống thắt lưng gấp, điều này sẽ làm rộng khe liên cung sau. Tư thế quỳ cũng giúp cho ổ bụng được tự do và làm giảm chảy máu trong mổ.
- Đặt gối ở vùng háng và gai chậu để bảo vệ nhánh thần kinh bì đùi ngoài
- Đánh dấu đường rạch da, đường giữa liên gai sau, tương ứng vùng mổ
- Sát trùng da bằng thuốc sát trùng iot hữu cơ
- Trải toan vô khuẩn
- Kiểm tra vị trí đĩa đệm dưới màn tăng sáng trong mổ (C-arm)
- Rạch da vùng đã được đánh dấu khoảng 2cm, bộc lộ cân cơ cạnh sống
- Mở cửa sổ xương bằng Kerrison hoặc khoan mài
- Lắp và sử dụng hệ thống kính hiển vi phẫu thuật
- Cắt dây chằng vàng bằng Kerrison hoặc Curet có góc. Dây chằng vàng có thể lấy bỏ hoặc để lại sau khi lấy thoát vị như một vách ngăn chống hiện tượng hình thành sẹo sau này với rễ thần kinh
- Dùng thăm rễ đánh giá, xác định vị trí thoát vị, kích thước khối thoát vị, tương quan của khối thoát vị với rễ thần kinh. Xác định vị trí rễ, vén rễ thần kinh vào trong, tìm vị trí thoát vị đĩa đệm.
- Cầm máu bằng dao điện lưỡng cực các thành phần tổ chức xung quanh
- Mở đĩa đệm hình chữ thập bằng lưỡi dao nhỏ
- Lấy bỏ khối thoát vị, giải ép rễ thần kinh
- Cầm máu
- Đóng vết mổ theo các lớp giải phẫu
- Trong trường hợp thoát vị lỗ liên hợp hoặc ngoài lỗ liên hợp, có thể sử dụng đường rạch Wiltse.
VI. CHĂM SÓC SAU MỔ
- Sau mổ ngày thứ nhất bắt đầu cho NGƯỜI BỆNH tập ngồi, có sử dụng chân để tăng sức cơ của chân.
- Ngày thứ hai sau mổ cho NGƯỜI BỆNH tập đi lại có người đỡ hoặc nạng chống
- Ngày thứ ba có thể ra viện.
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương rễ thần kinh, tổn thương mạch máu, rách màng cứng...
- Nhiễm trùng vết mổ, chảy máu sau mổ, liệt …
15. LẤY ĐĨA ĐỆM ĐƯỜNG SAU QUA ĐƯỜNG CẮT XƯƠNG SƯỜN
I. ĐẠI CƯƠNG
- Thoát vị đĩa đệm (TVĐĐ) cột sống ngực khá hiếm gặp so với thoát vị đĩa đệm cột sống cổ và cột sống thắt lưng, chiếm 0,1 - 4%.
- Thường gây nên triệu chứng lâm sàng là hội chứng chèn ép tủy ngực.
- Điều trị phẫu thuật khi TVĐĐ có triệu chứng lâm sàng. Phương pháp phẫu thuật lấy đĩa đệm đường sau qua đường cắt xương sườn nhằm mục đích không làm tổn thương cấu trúc mạch và thần kinh phía sau.
II. CHỈ ĐỊNH
- Thoát vị đĩa đệm cột sống ngực thể lệch bên và bên
- Thoát vị đĩa đệm cột sống ngực trung tâm nhưng thể thoát vị mềm
III. CHỐNG CHỈ ĐỊNH
- Thoát vị đĩa đệm cột sống ngực thể trung tâm, kích thước lớn, có canxi hóa đĩa đệm và có cầu xương do thoái hóa
- Thoát vị đĩa đệm cột sống ngực cần giải ép qua đường giữa
IV. CHUẨN BỊ
1. Người thực hiện: Phẫu thuật viên là bác sĩ chuyên khoa phẫu thuật cột sống, giải thích kỹ tình trạng bệnh của Người bệnh cho gia đình.
2. Phương tiện: khoan mài, kính hiển vi, dụng cụ phẫu thuật chuyên khoa
3. Người bệnh: vệ sinh vùng mổ, nhịn ăn 6 giờ trước phẫu thuật
4. Hồ sơ bệnh án: theo quy định, ký cam đoan hồ sơ phẫu thuật
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: mê nội khí quản
2. Phẫu thuật
2.1. Tư thế: nằm sấp trên bàn có thấu quang, độn gối dưới ngực và cánh chậu
2.2. Rạch da: đường rạch da cạnh đường giữa theo đường thẳng hoặc vòng cung với đỉnh vòng cung cách đường giữa 10 cm; chiều dài đường rạch da tùy thuộc tổn thương, kiểm tra dưới màn tăng sáng.
2.3. Phẫu tích bộc lộ qua các khối cơ cạnh sống, gai ngang, bộc lộ từ diện khớp sườn - cột sống ra phía ngoài xương sườn khoảng 5 cm.
2.4. Dùng khoan mài cắt bỏ một phần gai ngang, xương sườn, diện khớp sườn - cột sống.
2.5. Bộc lộ các thành phần: màng cứng, rễ thần kinh, nhân thoát vị đĩa đệm dưới kính hiển vi phẫu thuật
2.6. Cắt bao xơ vị trí thoát vị đĩa đệm, lấy nhân thoát vị, cắt bỏ gai xương.
2.7. Kiểm tra các thành phần: màng phổi, rễ thần kinh, màng cứng.
2.8. Cầm máu
2.9. Đặt 01 dẫn lưu
2.10. Đóng các lớp theo giải phẫu
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
1. Chăm sóc hậu phẫu
- Thay băng cách ngày
- Kháng sinh đường tĩnh mạch 7 ngày
- Chống viêm, giảm đau
- Rút dẫn lưu sau 48h
2. Phục hồi chức năng
- Lăn trở, thay đổi tư thế dự phòng loét tỳ đè, viêm nhiễm
- Tập vận động thụ động và chủ động
- Mặc áo hỗ trợ cột sống
- Tập đi lại sau mổ 3 ngày
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương thần kinh: màng cứng, tủy, rễ: theo dõi và điều trị nội khoa
- Rò dịch não tủy do rách màng cứng: khâu phục hồi màng cứng
- Tổn thương khoang màng phổi: tràn máu, tràn khí màng phổi:
+ Phát hiện trong mổ: khâu phục hồi màng phổi
+ Sau mổ, trong thời gian hậu phẫu: dẫn lưu màng phổi
- Nhiễm khuẩn vết mổ: chăm sóc kháng sinh toàn thân đường tĩnh mạch, thay băng chăm sóc vết mổ, dinh dưỡng
16. CỐ ĐỊNH CỘT SỐNG THẮT LƯNG GHÉP XƯƠNG LIÊN THÂN ĐỐT ĐƯỜNG TRƯỚC
I. ĐẠI CƯƠNG
Cố định cột sống thắt lưng, ghép xương liên thân đốt đường trước đã được tiến hành từ đầu những năm 1920 trong điều trị bệnh lý cột sống thắt lưng.
Chỉ định giống trong cố định cột sống - ghép xương lối sau, tuy nhiên do đi trực tiếp vào đường trước vì thế đây là phẫu thuật ít can thiệp vào thần kinh phía sau.
II. CHỈ ĐỊNH
- Mất vững cột sống thắt lưng
- Trượt đốt sống thắt lưng
- Mất vững cột sống thắt lưng do thoát vị đĩa đệm tái phát
- Vẹo cột sống do thoái hóa
- Hủy thân đốt sống, u thân đốt sống, viêm tủy xương thân đốt sống
- Không thể ghép xương liên thân đốt lối sau
III. CHỐNG CHỈ ĐỊNH
- Có chèn ép thần kinh từ phía sau
- Đã có can thiệp vào ổ bụng trước đó
- Tổn thương nhiều tầng
IV. CHUẨN BỊ
1. Người thực hiện: Phẫu thuật viên là bác sĩ chuyên khoa phẫu thuật cột sống, giải thích kỹ tình trạng bệnh của Người bệnh cho gia đình.
2. Phương tiện: nẹp, vít, dụng cụ phẫu thuật chuyên khoa
3. Người bệnh: vệ sinh vùng mổ, nhịn ăn 6 giờ trước phẫu thuật
4. Hồ sơ bệnh án: theo quy định, ký cam đoan hồ sơ phẫu thuật
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây mê nội khí quản
2. Phẫu thuật
2.1. Tư thế người bệnh: nằm ngửa
2.2. Đường rạch da: đường ngang hoặc đường dọc, kích thước tùy số tầng tổn thương
2.3. Bộc lộ tách các lớp cân cơ
2.4 Vén các thành phần trong ổ bụng: phúc mạc, ruột, bó mạch chậu, động tĩnh mạch chủ bụng
2.5. Bộc lộ mặt trước thân đốt sống, kiểm tra vị trí đĩa tổn thương dưới màn tăng sáng (C-arm)
2.6. Cắt dây chằng dọc trước
2.7. Đường vào đĩa đệm trực tiếp hoặc chếch 30 độ theo mặt phẳng đứng dọc
2.8. Lấy đĩa đệm, lấy bỏ đĩa sụn tạo giường ghép xương
2.9. Giải phóng chèn ép
2.10. Ghép xương: xương chậu tự thân hoặc lồng titan
2.11. Khâu phục hồi dây chằng dọc trước
2.12. Cố định cột sống bằng nẹp vít
2.13. Đặt 01 dẫn lưu ổ mổ và 01 dẫn lưu ổ bụng
2.14. Đóng các lớp theo giải phẫu
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
1. Chăm sóc hậu phẫu
- Thay băng cách ngày
- Theo dõi tình trạng ổ bụng, lưu thông tiêu hóa
- Kháng sinh đường tĩnh mạch 7 ngày
- Rút dẫn lưu sau 48h
2. Phục hồi chức năng
- Lăn trở, thay đổi tư thế dự phòng loét tỳ đè, viêm nhiễm
- Tập vận động thụ động và chủ động
- Đai cứng hỗ trợ cột sống thắt lưng
- Tập đi lại sau 3 ngày
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương tạng trong ổ bụng ( ruột, động tĩnh mạch …): Phẫu thuật ổ bụng khi có dấu hiệu bụng ngoại khoa
- Tổn thương thần kinh (rách màng cứng, tổn thương rễ): Khâu phục hồi màng cứng
- Nhiễm khuẩn vết mổ: Kháng sinh, chăm sóc vết mổ
17. PHẪU THUẬT LẤY ĐĨA ĐỆM CỘT SỐNG CỔ ĐƯỜNG TRƯỚC, GHÉP XƯƠNG VÀ CỐ ĐỊNH
I. ĐẠI CƯƠNG
Cột sống cổ gồm có 7 đốt sống và rất dễ tổn thương khi có lực tác động mạnh. Phẫu thuật lấy đĩa đệm cột sống cổ đường trước, ghép xương và nẹp vít cố định được thực hiện từ năm 1950 bởi Smith và Robinson. Phương pháp này đã chứng minh được nhiều ưu điểm và được dần hoàn thiện cho tới ngày nay vẫn được ứng dụng rất rộng rãi ở các trung tâm phẫu thuật cột sống trên thế giới.
II. CHỈ ĐỊNH
- Đau kiểu rễ dai dẳng, tái phát hơn 3 tháng, không đáp ứng với Điều trị nội khoa
- Liệt thần kinh tiến triển
- Hình ảnh cắt lớp vi tính, cộng hưởng từ phù hợp với lâm sàng
III. CHỐNG CHỈ ĐỊNH
- Hẹp ống sống cổ đa tầng
- Nhiễm trùng vùng cổ trước
- Cốt hóa dây chằng dọc sau
IV. CHUẨN BỊ
1. Người thực hiện: phẫu thuật viên là bác sỹ chuyên khoa cột sống được đào tạo.
2. Phương tiện: máy C.arm, khoan mài, nẹp vít cột sống và dụng cụ phẫu thuật cột sống chuyên dụng
3. Người bệnh: vệ sinh sạch sẽ, nhịn ăn uống trước phẫu thuật 6h
4. Hồ sơ bệnh án: theo quy định của bệnh viện
V. CÁC BƯỚC TIẾN HÀNH
- Người bệnh gây mê nội khí quản, nằm ngửa cổ ưỡn tối đa, cố định đầu trên khung Mayfield.
- Rạch da cổ trước bên phải hoặc bên trái bờ trong cơ ức đòn chũm.
- Tách cân cơ, vén thực quản, khí quản vào trong, động mạch cảnh ra ngoài.
- Xác định tổn thương trên C-arm
- Đặt bộ vén, mồi vào đốt sống trên và dưới đĩa tổn thương.
- Lấy đĩa tổn thương, kiểm tra sự rộng rãi của tủy bằng móc thần kinh.
- Đặt miếng ghép xương chậu hoặc cage vào vị trí đĩa vừa lấy, nẹp vít đốt sống trên và dưới đĩa tổn thương.
- Đặt dẫn lưu, đóng cân dưới da cổ, khâu da.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Đặt nẹp cổ từ 6 - 8 tuần.
- Điều trị kháng sinh 5 - 7 ngày sau mổ.
- Rút dẫn lưu sau 48h.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Tổn thương thực quản
- Nhẹ: nuốt vướng, khó nuốt, nôn ra máu
- Nặng: thủng thực quản
- Nguyên nhân: co kéo thô bạo, cắt vào thực quản
- Cách xử trí:
+ Nhẹ: tự hết sau 2 - 4 ngày, đặt ống thông dạ dày, theo dõi sát toàn trạng, vùng mổ.
+ Nặng: khâu lại thực quản, mở thông dạ dày nuôi ăn.
2. Tổn thương động mạch cảnh
- Nguyên nhân: do phẫu tích không đúng theo các lớp giải phẫu
- Xử trí: khâu lại động mạch, sử dụng thuốc chống đông sau phẫu thuật
3. Tổn thương thần kinh quặt ngược
- Biểu hiện: nói khàn, khó nói
- Phòng tránh: thường đi đường cổ trước bên trái, phẫu tích theo đúng các lớp giải phẫu.
4. Tổn thương khí quản
- Nguyên nhân: do kéo thô bạo, đi không dung theo lớp giải phẫu
- Xử trí: khâu lại chỗ thủng khí quản, đặt nội khí quản kéo dài
18. CỐ ĐỊNH CỘT SỐNG VÀO CÁNH CHẬU
I. ĐẠI CƯƠNG
Cố định cột sống vào cánh chậu là một kỹ thuật khó được áp dụng trong điều trị tổn thương mất vững vùng bản lề cột sống thắt lưng và xương cùng, gặp trong chấn thương và bệnh lý.
Chấn thương vùng cột sống thắt lưng - cùng là một chấn thương thường gặp trong bệnh cảnh đa chấn thương.
Các khối u nguyên phát hoặc thứ phát tại vùng bản lề cột sống thắt lưng - xương cùng gây chèn ép thần kinh.
II. CHỈ ĐỊNH
- Chấn thương vỡ xương cùng
- Phẫu thuật trượt đốt sống thắt lưng cùng
- Phẫu thuật chỉnh vẹo cột sống thắt lưng cùng
- Phẫu thuật giải ép rộng vùng bản lề cột sống thắt lưng cùng do chấn thương và bệnh lý
- Khối u vùng bản lề cột sống thắt lưng - xương cùng nguyên phát hoặc thứ phát
- Vẹo cột sống ngực - thắt lưng do bệnh lý thần kinh cơ
III. CHỐNG CHỈ ĐỊNH
- Vỡ cuống cung hoặc đường kính cuống không thích hợp
- Dị ứng với dụng cụ kim loại
- Loãng xương nặng
IV. CHUẨN BỊ
1. Người thực hiện: Phẫu thuật viên là bác sĩ chuyên khoa phẫu thuật cột sống, giải thích kỹ tình trạng bệnh của Người bệnh cho gia đình.
2. Phương tiện: hệ thống nẹp vít, dụng cụ phẫu thuật chuyên khoa
3. Người bệnh: vệ sinh vùng mổ, nhịn ăn 6 giờ trước phẫu thuật
4. Hồ sơ bệnh án: theo quy định, ký cam đoan hồ sơ phẫu thuật
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây mê nội khí quản
2. Phẫu thuật:
- Tư thế: nằm sấp, độn gối kê ở ngực và vùng cánh chậu
- Rạch da: đường giữa từ vùng cột sống thắt lưng tới hết xương cùng
- Bộc lộ
- Phẫu tích nâng vạt cùng - thắt lưng lên trên và sang 2 bên
- Bộc lộ mỏm ngang các đốt sống thắt lưng và cùng chậu
- Trong các tổn thương khối u ranh giới khó phân biệt hơn nên cần thận trọng trong phẫu tích
- Đặt vít cố định cột sống thắt lưng và cánh chậu
- Đặt hệ thống thanh nối (Rod), chốt ốc khóa trong, kiểm tra bằng C-arm
- Giải ép
- Với chấn thương cột sống: giải ép vùng chèn ép thần kinh
- Với bệnh lý u: bộc lộ và cắt bỏ toàn bộ khối u vùng bản lề thắt lưng - cùng
- Lưu ý tổn thương ăn sâu vào rễ thần kinh và các tạng phía trước
- Đặt 01 dẫn lưu
- Đóng vết mổ theo các lớp giải phẫu
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
1. Chăm sóc hậu phẫu
- Thay băng cách ngày
- Kháng sinh đường tĩnh mạch 7 ngày
- Rút dẫn lưu sau 48h
2. Phục hồi chức năng
- Lăn trở, thay đổi tư thế dự phòng loét tỳ đè, viêm nhiễm
- Tập vận động thụ động và chủ động sau mổ
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương thần kinh: tủy, rễ, rách màng cứng do phẫu tích hoặc do vít (kiểm tra đặt lại vít, khâu phục hồi màng cứng).
- Rò dịch não tủy: Điều trị nội khoa
- Tổn thương tạng trong ổ bụng: tổn thương các tạng trong ổ bụng (đại tràng, ruột non, tổn thương mạch máu chủ chậu) phẫu thuật ổ bụng nhằm giải quyết tổn thương
- Nhiễm khuẩn vết mổ: kháng sinh tĩnh mạch liều cao, chăm sóc vết mổ
19. PHẪU THUẬT BUỘC VÒNG CUNG SAU GALLIE
I. ĐẠI CƯƠNG
Năm 1939, Gallie lần đầu tiên mô tả kỹ thuật buộc cung sau cố định C1C2. Trong kỹ thuật này, dây thép được buộc vòng qua cung sau C1 và buộc vòng quanh gai sau C2, ghép xương đồng loại giữa C1 và C2. Cố định kiểu Gallie đạt được sự cố định tốt ở 2 tư thế cúi và ưỡn nhưng kém hơn khi xoay và dễ tịnh tiến theo mặt phẳng ngang.
II. CHỈ ĐỊNH
- Gãy mỏm nha
- Trật C1 - C2
III. CHỐNG CHỈ ĐỊNH
- Gãy cung sau C1 - C2
- Các tổn thương bẩm sinh như: khuyết cung sau C1, C2
- Di lệch C1 ra sau
IV. CHUẨN BỊ
1. Người thực hiện: phẫu thuật viên là bác sỹ chuyên khoa cột sống được đào tạo.
2. Phương tiện: máy C.arm, khoan mài, nẹp vít cột sống và dụng cụ phẫu thuật cột sống chuyên dụng
3. Người bệnh: vệ sinh sạch sẽ, nhịn ăn uống trước phẫu thuật 6h
4. Hồ sơ bệnh án: theo quy định của bệnh viện
V. CÁC BƯỚC TIẾN HÀNH
- Người bệnh gây mê nội khí quản, nằm sấp, cố định đầu trên khung Mayfield.
- Rạch da từ ụ chẩm ngoài tới C4 - C5.
- Tách cân cơ cạnh sống hai bên, bộc lộ laminae của C1 và C2, chú ý không bộc lộ quá đường giữa 1,5cm với người lớn và 1cm với trẻ em để tránh tổn thương động mạch đốt sống.
- Sử dụng khoan mài decoltical cung sau C1 và C2
- Luồn chỉ thép qua laminae của C1 và gai sau của C2, đặt mảnh ghép xương chậu vào giữa laminae của C1 và C2. Buộc chặt mảnh xương vào laminae C1, C2.
- Đặt dẫn lưu, đóng cân cơ theo các lớp giải phẫu.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Đặt nẹp cổ từ 6- 8 tuần
- Điều trị kháng sinh 5 - 7 ngày sau mổ
- Rút dẫn lưu sau 48 giờ
20. GHÉP XƯƠNG TRONG CHẤN THƯƠNG CỘT SỐNG CỔ
I. ĐẠI CƯƠNG
Chấn thương cột sống cổ là tổn thương thường gặp trong chấn thương nói chung và chấn thương cột sống nói riêng.
Tổn thương phức tạp và để lại di chứng nặng nề, thậm chí tử vong.
Phẫu thuật nhằm mục đích cố định cột sống, giải ép, ghép xương làm vững lâu dài cột sống.
Vật liệu ghép xương có 2 loại: xương tự thân hoặc xương nhân tạo
II. CHỈ ĐỊNH
Chấn thương cột sống cổ mất vững có chỉ định phẫu thuật
III. CHỐNG CHỈ ĐỊNH
Có tổn thương phối hợp nặng kèm theo
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa phẫu thuật cột sống, giải thích kỹ tình trạng bệnh của Người bệnh cho gia đình.
2. Phương tiện
Giá đỡ đầu, nẹp, vít, khoan mài, dụng cụ phẫu thuật chuyên khoa
3. Người bệnh
Vệ sinh vùng mổ, nhịn ăn 6 giờ trước phẫu thuật
4. Hồ sơ bệnh án: theo quy định, ký cam đoan hồ sơ phẫu thuật
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Mê nội khí quản
2. Phẫu thuật
- Tư thế: nằm ngửa cố định đầu trên khung Mayfield, độn gối ở dưới vai.
- Đường rạch: rạch da đường mổ cổ trước bên phải hoặc trái dọc bờ trong cơ ức đòn chũm. Chiều dài và vị trí rạch tùy thuộc tổn thương.
- Phẫu tích bộc lộ, vén các lớp: Bó mạch cảnh ra ngoài, khí quản và thực quản vào trong tới bờ trước thân đốt sống
- Lắp hệ thống vén
- Giải quyết tổn thương
+ Lấy đĩa đệm, giải ép thần kinh
+ Cắt thân đốt sống nếu tổn thương vỡ thân đốt sống
- Tạo giường ghép xương: mài 2 đĩa sụn để lộ tổ chức xương xốp
- Ghép xương:
+ Lấy mảnh xương ghép từ xương cánh chậu, cách gai chậu trước trên về phía mào chậu 2 cm, làm sạch, đo xương bằng vị trí đặt xương ghép.
+ Có thể sử dụng xương chậu hoặc xương mác đồng loại hoặc đặt lồng có ghép xương.
- Cố định nẹp vít
- Cầm máu kỹ
- Đặt 01 dẫn lưu
- Đóng các lớp theo giải phẫu
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
1. Chăm sóc hậu phẫu
- Thay băng cách ngày
- Kháng sinh đường tĩnh mạch 7 ngày
- Chống viêm, chống phù nề đường hô hấp
- Rút dẫn lưu sau 48 giờ
- Đeo nẹp cổ cứng 4 tuần
2. Phục hồi chức năng
- Lăn trở, thay đổi tư thế dự phòng loét tỳ đè, viêm nhiễm
- Tập vận động thụ động và chủ động
- Tập đi lại sau 3 ngày
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương khí quản, thực quản, động mạch đốt sống: xử trí bằng phẫu thuật khâu phục hồi trong mổ.
- Tổn thương thần kinh: điều trị nội khoa, theo dõi
- Rò dịch não tủy: điều trị nội khoa
- Nhiễm khuẩn vết mổ: kháng sinh, chăm sóc vết mổ.
I. ĐẠI CƯƠNG
Phẫu thuật hàn chẩm cổ được sử dụng trong điều trị các tổn thương mất vững bản lề vùng chẩm cổ trong cả bệnh lý và chấn thương.
Là phẫu thuật khó, can thiệp vào vùng giải phẫu chức năng phức tạp và có nhiều biến đổi giải phẫu.
II. CHỈ ĐỊNH
- Tổn thương mất vững C0 - C1 trong chấn thương và bệnh lý
- Tổn thương vỡ C1 kiểu Jefferson loại 3
III. CHỐNG CHỈ ĐỊNH
- Những tổn thương phá hủy xương chẩm dài gây khó khăn cho kỹ thuật
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa phẫu thuật cột sống, giải thích kỹ tình trạng bệnh của Người bệnh cho gia đình.
2. Phương tiện
Giá đỡ đầu, nẹp, vít, khoan mài, dụng cụ phẫu thuật chuyên khoa.
3. Người bệnh
Vệ sinh vùng mổ, nhịn ăn 6 giờ trước phẫu thuật.
4. Hồ sơ bệnh án: theo quy định, ký cam đoan hồ sơ phẫu thuật.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây mê nội khí quản
2. Phẫu thuật
2.1. Tư thế: nằm sấp cố định đầu trên khung Mayfield.
2.2. Đường rạch: rạch da đường cổ sau khoảng 10 cm từ ụ chẩm ngoài tới giới hạn C4 hoặc C5
2.3. Phẫu tích bộc lộ: vén các lớp tới ụ chẩm ngoài, củ sau và khối bên C1, diện khớp C1, C2, C3, C4 ở 2 bên, lưu ý không bộc lộ quá 2 cm so với đường giữa tránh làm tổn thương động mạch đốt sống.
2.4. Khoan mồi tốc độ chậm, có X quang trong mổ dẫn đường, hoặc định vị máy tính dẫn đường (Navigation)
2.5. Xác định vị trí vít:
- Vít chẩm: vị trí vít ở 2 bên ụ chẩm ngoài
- Khối bên C1: ở giữa điểm nối của cung sau C1 vào phần sau dưới của khối bên C1. Hướng vít từ sau ra trước song song với bờ dưới cung sau C1 và hội tụ so với mặt phẳng đứng dọc 5 - 10o.
- Cuống C2, C3: góc 1/4 trên trong được tạo nên bởi 2 đường thẳng: đường chia đôi cung sau theo mặt phẳng đứng ngang và đường chia đôi eo C2, C3 theo mặt phẳng đứng dọc. Hướng vít chếch lên trên 35o và vào trong 15o
2.6. Cố định chẩm - C1 - C2 - C3 với nhau bằng hai thanh Rod và hệ thống ốc khóa trong
2.7. Ghép xương
- Lấy mảnh xương ghép từ xương cánh chậu, cách gai chậu trước trên 2 cm.
- Có thể sử dụng xương nhân tạo hoặc xương đồng loại
- Mài 1 thành xương ở diện ghép xương
- Đặt xương ghép dọc theo 2 bên cung sau từ ụ chẩm ngoài qua hết đốt tổn thương
2.8. Cầm máu kỹ
2.9. Đặt 01 dẫn lưu
2.10. Đóng các lớp theo giải phẫu
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
1. Chăm sóc hậu phẫu
- Thay băng cách ngày
- Kháng sinh đường tĩnh mạch 7 ngày
- Rút dẫn lưu sau 48h
- Đeo nẹp cổ cứng 4 tuần
2. Phục hồi chức năng
- Lăn trở, thay đổi tư thế dự phòng loét tỳ đè, viêm nhiễm
- Tập vận động thụ động và chủ động
- Tập đi lại sau 3 ngày
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương động mạch đốt sống: xử trí bằng phẫu thuật khâu phục hồi trong mổ.
- Tổn thương thần kinh: Điều trị nội khoa, theo dõi
- Rò dịch não tủy: điều trị nội khoa
- Nhiễm khuẩn vết mổ: kháng sinh, chăm sóc vết mổ
22. VÍT KHỐI BÊN C1 - VÍT QUA CUỐNG C2
I. ĐẠI CƯƠNG
Chỉ định trong tổn thương mất vững C1-C2.
Năm 1994, Goel và Laheri mô tả kỹ thuật vít khối bên C1 và cuống C2.
Năm 2001, Harms và Melcher thực hiện kỹ thuật này sử dụng hệ thống vít đa trục và thanh rod.
Kỹ thuật khó: Phải xác định chính xác hướng vít, vị trí vít, nguy cơ tổn thương động mạch đốt sống, thần kinh, cần có X-quang trong mổ, phẫu thuật viên có kinh nghiệm.
II. CHỈ ĐỊNH
Mất vững C1-C2 do các nguyên nhân chấn thương và bệnh lý
III. CHỐNG CHỈ ĐỊNH
- Vỡ khối bên C1
- Thiểu sản hoặc vỡ cuống C2
- Biến đổi giải phẫu: dị dạng động tĩnh mạch, động mạch động tĩnh mạch lạc chỗ, thiểu sản khối bên
IV. CHUẨN BỊ
1. Người thực hiện: Phẫu thuật viên là bác sĩ chuyên khoa phẫu thuật cột sống, giải thích kỹ tình trạng bệnh của Người bệnh cho gia đình.
2. Phương tiện: giá đỡ đầu, nẹp, vít, khoan mài, dụng cụ phẫu thuật chuyên khoa
3. Người bệnh: cạo tóc, vệ sinh vùng mổ, nhịn ăn 6 giờ trước phẫu thuật
4. Hồ sơ bệnh án: theo quy định, ký cam đoan hồ sơ phẫu thuật
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây mê nội khí quản
2. Phẫu thuật
2.1. Tư thế: nằm sấp, cố định đầu trên khung Mayfield.
2.2. Đường rạch: rạch da đường cổ sau khoảng 5 cm
2.3. Phẫu tích bộc lộ, vén các lớp tới củ sau C1, diện khớp C2 - C3 hai bên, lưu ý không bộc lộ quá 2 cm so với đường giữa, tránh làm tổn thương động mạch đốt sống.
2.4. Khoan mài đường kính 2 mm tốc độ cao, kiểm tra X quang trong mổ hoặc định vị máy tính dẫn đường (Navigation)
2.5. Xác định vị trí vít:
- C1: ở giữa điểm nối của cung sau C1 vào phần sau dưới của khối bên C1. Hướng vít từ sau ra trước song song với bờ dưới cung sau C1 và hội tụ so với mặt phẳng đứng dọc 5 - 10o.
- C2: góc 1/4 trên trong được tạo nên bởi 2 đường thẳng: đường chia đôi cung sau C2 theo mặt phẳng đứng ngang và đường chia đôi eo C2 theo mặt phẳng đứng dọc. Hướng vít chếch lên trên 35o so với mặt phẳng ngang và vào trong 15o theo đường giữa.
2.6. Cố định C1C2 với nhau bằng hai thanh Rod và hệ thống ốc khóa trong
2.7. Ghép xương
- Lấy mảnh xương ghép từ xương cánh chậu, cách gai chậu trước trên 2 cm.
- Có thể sử dụng xương nhân tạo hoặc xương đồng loại
- Mài diện ghép xương
- Buộc mảnh ghép vào giữa cung sau C1 - C2
2.8. Cầm máu kỹ
2.9. Đặt 01 dẫn lưu
2.10. Đóng các lớp theo giải phẫu
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
1. Chăm sóc hậu phẫu
- Thay băng cách ngày
- Kháng sinh đường tĩnh mạch 7 ngày
- Rút dẫn lưu sau 48h
- Đeo nẹp cổ cứng 4 tuần
2. Phục hồi chức năng
- Lăn trở, thay đổi tư thế dự phòng loét tỳ đè, viêm nhiễm
- Tập vận động thụ động và chủ động
- Tập đi lại sau 3 ngày
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương động mạch đốt sống: cầm máu bằng các phương tiện: dao điện lưỡng cực, surgicel cầm máu, sáp xương, chèn cơ
- Tổn thương thần kinh hạ thiệt: theo dõi và Điều trị nội khoa
- Rách màng cứng rò dịch não tủy: theo dõi và điều trị nội khoa
- Nhiễm khuẩn vết mổ: kháng sinh, chăm sóc vết mổ
23. PHẪU THUẬT CẮT CUNG SAU CỘT SỐNG CỔ (LAMINECTOMY)
I. ĐẠI CƯƠNG
Bệnh lý cột sống cổ rất đa dạng và để lại những hậu quả nặng nề cho Người bệnh và xã hội. Điều trị phẫu thuật bệnh lý cột sống cổ gồm có tiếp cận đường trước và tiếp cận đường sau. Phẫu thuật cắt cung sau cột sống cổ được áp dụng từ giữa thế kỷ 19 và cho đến nay phương pháp này vẫn còn được ứng dụng ở nhiều trung tâm phẫu thuật trên thế giới.
II. CHỈ ĐỊNH
- Hẹp ống sống cổ đa tầng (> 3 tầng)
- Đường cong cột sống cổ ưỡn
- Không có mất vững cột sống
III. CHỐNG CHỈ ĐỊNH
- Cột sống cổ gù (Kyphotic)
- Tổn thương mất vững cột sống cổ
IV. CHUẨN BỊ
1. Người thực hiện: phẫu thuật viên chuyên khoa cột sống được đào tạo.
2. Phương tiện: máy C-arm, khoan mài, dụng cụ phẫu thuật cột sống chuyên dụng
3. Người bệnh: vệ sinh sạch sẽ, nhịn ăn uống trước phẫu thuật 6h
4. Hồ sơ bệnh án: theo quy định của bệnh viện
V. CÁC BƯỚC TIẾN HÀNH
- Gây mê nội khí quản, nằm sấp, cố định đầu trên khung Mayfield.
- Rạch da đường cổ sau
- Tách cân cơ, bộc lộ gai sau và cung sau đốt sống tổn thương. Chú ý không bộc lộ quá đường giữa 1,5 cm tránh tổn thương động mạch đốt sống.
- Xác định tổn thương trên C-arm
- Cắt gai sau, dùng khoan mài mài mỏng cung sau cách diện khớp 2mm.
- Sử dụng Kerrison gặp bỏ cung sau và dây chằng vàng.
- Dùng móc thần kinh kiểm tra sự rộng rãi của tủy.
- Đặt dẫn lưu, đóng lại cân cơ theo các lớp giải phẫu, khâu da.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Đặt nẹp cổ từ 6 - 8 tuần.
- Điều trị kháng sinh 5 - 7 ngày sau mổ.
- Rút dẫn lưu sau 48h.
VII. TAI BIẾN VÀ XỬ TRÍ
Tổn thương động mạch cảnh:
- Nguyên nhân: do phẫu tích không đúng theo các lớp giải phẫu
- Xử trí: khâu lại động mạch, sử dụng thuốc chống đông sau phẫu thuật
24. TẠO HÌNH CUNG SAU CỘT SỐNG CỔ TRONG ĐIỀU TRỊ HẸP ỐNG SỐNG CỔ ĐA TẦNG MẮC PHẢI
I. ĐẠI CƯƠNG
Phẫu thuật tạo hình cung sau cột sống cổ được thực hiện từ thập niên 70 của thế kỷ XX, áp dụng trong điều trị hẹp ống sống cổ đa tầng mắc phải
Có nhiều phương pháp tạo hình cung sau nhưng hiện nay hay sử dụng tạo hình cung sau kiểu 2 bản lề ghép xương đường giữa hoặc 1 bản lề ở đường bên.
II. CHỈ ĐỊNH
- Hẹp ống sống cổ đa tầng mắc phải do: thoái hóa đa tầng tiến triển, cốt hóa dây chằng dọc sau
- Có hội chứng tủy cổ mức độ trung bình (JOA <13đ)
- Cột sống cổ có hình dạng trung gian hoặc ưỡn
- Với những Người bệnh u tủy cổ
III. CHỐNG CHỈ ĐỊNH
- Cột sống cổ quá gù
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa phẫu thuật cột sống, giải thích kỹ tình trạng bệnh của Người bệnh cho gia đình.
2. Phương tiện
Giá đỡ đầu, khoan mài, dụng cụ phẫu thuật chuyên khoa
3. Người bệnh: cạo tóc, vệ sinh vùng mổ, nhịn ăn 6 giờ trước phẫu thuật
4. Hồ sơ bệnh án: theo quy định, ký cam đoan hồ sơ phẫu thuật
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây mê nội khí quản
2. Phẫu thuật
2.1. Tư thế: nằm sấp, cố định đầu trên khung Mayfield.
2.2. Đường rạch: rạch da đường cổ sau khoảng 10cm từ C2 tới C7
2.3. Phẫu tích bộc lộ cung sau từ C2 tới C7 hai bên (tùy thuộc số cung sau được mở), lưu ý không bộc lộ quá 2 cm so với đường giữa tránh làm tổn thương động mạch đốt sống.
2.4. Chẻ đôi đường giữa: sử dụng mũi khoan mài 2 mm hoặc T-saw
2.5. Tạo bản lề cung sau
- Vị trí tạo bản lề: ranh giới giữa cung sau và diện khớp 2 bên
- Mài 1 bản xương đến khi tách được cung sau mở rộng về 2 bên
2.6. Ghép xương
- Có thể sử dụng xương chậu tự thân hoặc đồng loại
- Buộc mảnh xương ghép vào giữa 2 bản lề xương hoặc ghép mảnh xương vào vị trí mở bản lề
2.7. Cầm máu kỹ
2.8. Đặt 01 dẫn lưu
2.9. Đóng các lớp theo giải phẫu
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
1. Chăm sóc hậu phẫu
- Thay băng cách ngày
- Kháng sinh đường tĩnh mạch 7 ngày
- Rút dẫn lưu sau 48h
- Đeo nẹp cổ cứng 4 tuần
2. Phục hồi chức năng
- Lăn trở, thay đổi tư thế dự phòng loét tỳ đè, viêm nhiễm
- Tập vận động thụ động và chủ động
- Tập đi lại sau 3 ngày
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương thần kinh, màng cứng: Khâu phục hồi màng cứng, Điều trị nội khoa hồi sức tích cực
- Rò dịch não tủy: điều trị nội khoa
- Gãy cung sau: Cắt bỏ cung sau bị gãy
- Tổn thương động mạch đốt sống: Cầm máu bằng các phương pháp: đốt điện bằng dao điện lưỡng cực, khâu cầm máu, surgicel cầm máu, sáp cầm máu.
- Nhiễm khuẩn vết mổ: Kháng sinh tĩnh mạch liều cao, chăm sóc vết mổ
25. PHẪU THUẬT LẤY U TỦY CỔ CAO
I. ĐẠI CƯƠNG
Tủy cổ cao liên quan mật thiết tới cấu trúc hành tủy và nền sọ tại lỗ chẩm, vì vậy các can thiệp vào vùng này khi có u tủy là hết sức khó khăn.
Triệu chứng lâm sàng u tủy cổ cao thường nghèo nàn, khi có biểu hiện triệu chứng thường u đã lớn.
II. CHỈ ĐỊNH
- U tủy cổ cao chèn ép thần kinh
- U ngoài tủy
III. CHỐNG CHỈ ĐỊNH
- U tủy cổ cao ăn sâu vào lỗ chẩm và nền sọ (chống chỉ định tương đối)
- Khối u do tổn thương di căn kích thước lớn có biểu hiện lâm sàng nặng.
- Các chống chỉ định chung của Ngoại khoa
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa phẫu thuật thần kinh - cột sống, phải giải thích kỹ tình trạng bệnh của người bệnh cho gia đình.
2. Phương tiện: giá đỡ đầu, khoan mài, kính hiển vi, dụng cụ chuyên khoa
3. Người bệnh: vệ sinh vùng mổ, cạo gáy, nhịn ăn 6 giờ trước phẫu thuật
4. Hồ sơ bệnh án: theo quy định, ký cam đoan hồ sơ phẫu thuật
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây mê nội khí quản
2. Phẫu thuật
- Tư thế: nằm sấp, cố định đầu trên khung Mayfield.
- Đường rạch: rạch da đường cổ sau khoảng 10 cm từ ụ chẩm ngoài tới C3
- Phẫu tích bộc lộ tới củ sau và khối bên C1, diện khớp C2 - C3 ở 2 bên, lưu ý không bộc lộ quá 2 cm so với đường giữa tránh làm tổn thương động mạch đốt sống.
- Bộc lộ tổn thương u: mài, cắt cung sau C1 và C2
- Đốt điện cầm máu vỏ u, hạn chế vén thần kinh
- Lấy bỏ tổ chức u dưới sự trợ giúp của kính hiển vi phẫu thuật
- Cầm máu kỹ
- Đặt 01 dẫn lưu
- Đóng các lớp theo giải phẫu
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
1. Chăm sóc hậu phẫu
- Thay băng cách ngày
- Kháng sinh đường tĩnh mạch 7 ngày
- Rút dẫn lưu sau 48h
- Đeo nẹp cổ cứng 4 tuần
2. Phục hồi chức năng
- Lăn trở, thay đổi tư thế dự phòng loét tỳ đè, viêm nhiễm
- Tập vận động thụ động và chủ động
- Tập đi lại sau 3 ngày
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương động mạch đốt sống: Cầm máu bằng các phương pháp: đốt điện bằng dao điện lưỡng cực, khâu cầm máu, surgicel cầm máu, sáp cầm máu…
- Tổn thương thần kinh: màng cứng, tủy sống: Khâu phục hồi màng cứng
- Suy hô hấp: Hồi sức tích cực
- Rò dịch não tủy: Điều trị nội khoa
- Nhiễm khuẩn vết mổ: Kháng sinh toàn thân liều cao đường tĩnh mạch, chăm sóc vết mổ
26. PHẪU THUẬT NỘI SOI CHỈNH VẸO CỘT SỐNG ĐƯỜNG TRƯỚC VÀ HÀN KHỚP
I. ĐẠI CƯƠNG
Nội soi ngực đã được ứng dụng để điều trị tổn thương phổi hơn 80 năm. Phẫu thuật nội soi với hệ thống video hỗ trợ đã được ứng dụng rộng rãi cho cột sống ngực trong 2- 3 năm gần đây, với can thiệp ít xâm lấn vào phía trước cột sống ngực, qua khoang ngực lấy đi tổ chức ung thư cột sống, cũng như lấy bỏ đĩa đệm. Kỹ thuật này cũng cho phép can thiệp ít xâm lấn vào phía trước cột sống ngực ở trẻ em, vốn đòi hỏi phải mổ mở đường trước và sau để chỉnh những dị dạng nặng.
II. CHỈ ĐỊNH
- Biến dạng cột sống vẹo trên 75 độ.
- Hàn đầu xương phía trước cho Người bệnh vẹo chưa trưởng thành để ngăn chặn biến dạng tay quay.
- Vẹo cột sống u xơ thần kinh.
- Vẹo cột sống thần kinh cơ.
III. CHỐNG CHỈ ĐỊNH
- Người bệnh đã được phẫu thuật tim từ trước gây sẹo dính màng phổi, ngăn chặn tạo khoảng không giữa khoang màng phổi.
- Phẫu thuật tim như kỹ thuật Fontan dẫn đến bất thường huyết động dẫn đến tăng áp phổi.
- Sự bất lực trong việc thiết lập và duy trì gây mê một phổi do nguyên nhân chuyển hóa hoặc cơ học.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sỹ chuyên khoa cột sống, thần kinh đã được đào tạo chuyên khoa sâu, nắm vững kỹ thuật mổ nội soi
2. Phương tiện
Màn huỳnh quang tăng sáng, hệ thống nội soi cột sống bao gồm: kim dẫn đường, canuyl để luồn vào theo, qua đó thao tác phẫu thuật, màn hình video để quan sát, các dụng cụ để mài xương, lấy đĩa đệm. Dao đốt lưỡng cực để cầm máu.
3. Người bệnh
Vệ sinh vùng mổ sạch sẽ. Nhịn ăn uống 6 giờ trước phẫu thuật. Giải thích kỹ cho Người bệnh về kỹ thuật và những nguy cơ tai biến có thể gặp.
4. Hồ sơ bệnh án: theo quy định.
V. CÁC BƯỚC TIẾN HÀNH
- Người bệnh được đặt ở tư thế nằm nghiêng
- 4 đến 5 điểm vào được đặt ra phía bên trước từ khoang gian sườn số 3 đến khoang gian sườn 11.
- Điểm đặt chính ở khoang liên sườn thứ 8, thường là đỉnh của đường cong, giúp tiếp cận vùng đĩa đệm từ mức thứ 6 đến 8 mà ít gặp khó khăn.
- Đếm xương sườn từ đỉnh đến đáy để xác định mức cần giải thoát.
- Việc phẫu tích bắt đầu từ khoang gian đĩa phía trên để tránh mạch đoạn. Màng phổi được cắt ra để phản chiếu phía trước và phía sau của khoảng gian đĩa với dụng cụ Kittner tiêu chuẩn.
- Sử dụng dụng cụ Cobb để lấy bỏ sụn tiếp, dùng kìm và curet với kích cỡ khác nhau để lấy bỏ các thành phần của đĩa đệm.
- Dùng một cái kẹp đầu tù để nhấc màng phổi và các tĩnh mạch đơn để dễ dàng hơn trong việc lấy đĩa đệm.
- Sử dụng dao cạo nội soi để lấy bỏ hết các sụn tiếp.
- Khi đĩa đệm và sụn tiếp đã được lấy bỏ, khoảng trống được bọc lại với Surgicel.
- Qua nội soi, đạt các miếng ghép tự thân bằng xương sườn hoặc xương chậu vào khoảng gian đĩa vừa giải phóng.
- Sau khi lấy bỏ đĩa, vết mổ được đóng lại, cố định và nắn chỉnh phía sau.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Người bệnh được bất động trong vòng 24- 48 giờ đầu
- Đi lại nhẹ nhàng với áo chỉnh hình sau khi rút dẫn lưu.
- Bỏ áo chỉnh hình sau 1 tháng.
- Sử dụng kháng sinh dự phòng trong 7 ngày đầu.
VII. TAI BIẾN VÀ XỬ TRÍ
- Những mạch ngang, thường là động mạch và tĩnh mạch đoạn có thể bị tổn thương gây chảy máu, đặc biệt với sự phóng đại, do đó cần cầm máu nhanh chóng. Việc chèn ép mạch bằng Spongel nhanh chóng giúp đánh giá được tổn thương. Cầm máu bằng dao điện, clip mạch máu, hoặc đông vón bằng tia argon cũng có thể được áp dụng. Chảy máu từ xương xốp ở dưới sụn tiếp có thể kiểm soát hiệu quả bằng hỗn hợp cầm máu (Gelfoam, Thrombin và Avitene).
- Tổn thương phổi: Để ngăn chặn sự dò khí có thể sử dụng dụng cụ kẹp hoặc khâu dưới nội soi. Bơm nước vào ống ngực để kiểm tra dò khí.
- Tổn thương màng cứng: Khoảng cách từ vùng bản lề đến đỉnh của kẹp cần được đo để tránh làm tổn thương dây chằng dọc sau và màng cứng. Đo độ sâu của đĩa đệm, khoảng cách giữa bờ của 2 đốt sống để ước lượng độ dài của dụng cụ. Sử dụng dụng cụ curet nên lấy sang bên hơn là lấy sâu xuống hoặc trực tiếp ra sau. Nếu dò dịch xảy ra rõ, keo Gelfoam nên sử dụng để đặt lên khoảng gian đĩa. Gelfoam/Thrombin/Avitene thỉnh thoảng được sử dụng với trường hợp rách nhỏ màng cứng và đám rối tĩnh mạch ngoài màng cứng. Việc khâu màng cứng qua phẫu trường nhỏ bé là không thể, nên cần cẩn trọng trong phẫu thuật để tránh tổn thương.
- Tổn thương ống sống: Tổn thương có thể xảy ra do việc chọc que đầu tù hoặc chấn thương khi đặt dụng cụ. Việc dự phòng trực tiếp bằng steroid ngay lập tức là cần thiết.
- Tổn thương mạch bạch huyết: Tổn thương ống ngực xảy ra hầu hết ở đoạn ngực thấp. Clip hoặc dao điện có thể được sử dụng. Việc làm đông bằng tia Argon là kiểm soát tốt nhất cho rách ống ngực, sau đó rửa sạch toàn bộ phẫu trường.
- Cắt bỏ thần kinh giao cảm: mặc dù việc cắt phải thần kinh giao cảm là không quan trọng, Người bệnh vẫn có thể bị ấm một chân và cơn đỏ bừng mặt ở bên bị tổn thương
27. PHẪU THUẬT NỘI SOI ĐIỀU TRỊ THOÁT VỊ ĐĨA ĐỆM
I. ĐẠI CƯƠNG
Thoát vị đĩa đệm được định nghĩa bởi sự chuyển dịch khu trú của tổ chức đĩa đệm vượt quá giới hạn giải phẫu sinh lý của vòng xơ. Phần trước của vòng này dày và chắc hơn phần sau do đó hầu hết các thoát vị đĩa đệm thường về phía sau, chèn ép vào các phần tủy và rễ thần kinh tương ứng.
Phẫu thuật nội soi lấy đĩa đệm qua lỗ liên hợp là phẫu thuật ít xâm lấn nhưng đường vào nằm ở ngoài ống sống và đã khắc phục được các nhược điểm của các phương pháp can thiệp phía sau như: không cắt bỏ dây chằng vàng, không làm ảnh hưởng đến các thành phần phía sau của cột sống như: cung sau, mỏm khớp dưới và dây chằng dọc sau, bao xơ đĩa đệm phía sau và hầu như không có xơ dính tổ chức thần kinh.
II. CHỈ ĐỊNH
- Trên lâm sàng có dấu hiệu chèn ép rễ thần kinh
- Trên hình ảnh cộng hưởng từ: là các thoát vị thể bên, thể lỗ liên hợp, thể ngoài lỗ liên hợp theo phân loại của Kambin.
- Bị thoát vị ở một mức
III. CHỐNG CHỈ ĐỊNH
- Người bệnh bị các tổn thương kèm theo như: mất vững cột sống, trượt đốt sống, hẹp ống sống, u đốt sống, u tủy sống...
- Người bệnh thoát vị đĩa đệm gây chèn ép đuôi ngựa, chèn ép rễ hai bên.
- Người bệnh có bệnh lý toàn thân nặng như: đái đường, suy gan, suy thận vì ảnh hưởng đến kết quả Điều trị.
IV. CHUẨN BỊ
1. Người thực hiện: Phẫu thuật viên là bác sỹ chuyên khoa chấn thương cột sống đã được đào tạo chuyên khoa sâu, nắm vững giải phẫu lổ liên hợp.
2. Phương tiện: Màn huỳnh quang tăng sáng, hệ thống nội soi cột sống bao gồm: kim dẫn đường, canuyl để luồn vào theo, qua đó thao tác phẫu thuật, màn hình video để quan sát, các dụng cụ để mài xương, thăm rễ, lấy đĩa đệm. Dao đốt lưỡng cực để cầm máu.
3. Người bệnh: Vệ sinh vùng mổ sạch sẽ. Nhịn ăn uống 6 giờ trước phẫu thuật.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
1. Xác định điểm vào
2. Dùng kim dẫn đường chọc vào đĩa đệm ở vùng tam giác an toàn, bơm thuốc cản quang kiểm tra.
3. Dùng hệ thống ống nong, theo kim dẫn đường để nong vết mổ.
4. Doa, làm rộng phần bờ trên lỗ liên hợp
5. Lắp đặt hệ thống canule, kiểm tra vị trí ống canule trên C-arm.
6. Lắp đặt hệ thống nội soi, đường camera, đường nước vào và ra, chỉnh màn hình nội soi.
7. Phẫu thuật nội soi lấy đĩa đệm thoát vị
8. Kiểm tra rễ, sự di động của rễ và triệu chứng lâm sàng của bệnh nhân.
9. Rút dụng cụ, khâu da một mũi.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Người bệnh hạn chế vận động 24 giờ đầu. Sau đó có thể đi lại nhẹ nhàng với áo cột sống.
- Bỏ áo sau 3 tuần
- Điều trị kháng sinh dự phòng 5 - 7 ngày.
VII. TAI BIẾN VÀ XỬ TRÍ
Rất ít khi gặp tai biến. Do người bệnh chỉ gây tê tại chỗ nên sẽ cảm giác tê chân khi đầu canuyl chạm gần đến rễ thần kinh. Việc quan sát qua camera sẽ dễ dàng nhìn thấy rễ thần kinh và tổ chức đĩa đệm.
28. PHẪU THUẬT THOÁT VỊ ĐĨA ĐỆM HAI TẦNG
I. ĐẠI CƯƠNG
Thoát vị đĩa đệm hai tầng là tổn thương ít gặp hơn. Do khối thoát vị chèn ép ở hai tầng cột sống nên triệu chứng nhiều khi là của hai tầng tổn thương hay của một tầng thoát vị chính. Việc phẫu thuật cả hai tầng thoát vị sẽ giúp giảm đau cho người bệnh, đề phòng các thoát vị tiếp theo gây triệu chứng đau trên lâm sàng.
II. CHỈ ĐỊNH
Thoát vị đĩa đệm hai tầng, thoát vị thể sau bên, có biểu hiện lâm sàng tương ứng.
III. CHỐNG CHỈ ĐỊNH
- Hẹp ống sống nặng
- Mất vững cột sống, trượt đốt sống.
- Nhiều tổn thương phối hợp, tình trạng của Người bệnh không đáp ứng được cuộc mổ.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sỹ chuyên khoa cột sống, thần kinh đã được đào tạo chuyên khoa sâu.
2. Phương tiện
Trước phẫu thuật cần nghiên cứu kỹ phim chụp X quang, cộng hưởng từ xác định vị trí cần giải ép. Màn huỳnh quang tăng sáng là phương tiện cần thiết để xác định vị trí phẫu thuật trong mổ
3. Người bệnh
Người bệnh cần được giải thích về mục đích, những nguy cơ của phẫu thuật. Vệ sinh vùng mổ sạch sẽ. Nhịn ăn uống 6 giờ trước phẫu thuật.
Người bệnh được đặt ở tư thế nằm sấp, với gối độn ở hai vai và hai cánh chậu. Tất cả phần tỳ đè phải được bọc lại
4. Hồ sơ bệnh án: theo quy định.
V. CÁC BƯỚC TIẾN HÀNH
- Người bệnh nằm sấp
- Xác định vị trí mức phẫu thuật dưới màn huỳnh quang tăng sáng.
- Rạch da đường giữa lưng
- Tách cơ cạnh sống sang hai bên.
- Bộc lộ diện khớp cần giải ép, không làm tổn thương bao khớp. Đánh dấu và xác định lại lần nữa dưới màn huỳnh quang tăng sáng.
- Mở cửa sổ xương ngang mức tổn thương, cắt bỏ ½ diện khớp phía trên.
Tránh cắt rộng rãi làm mất vững cột sống. Mở cửa sổ lên trên và xuống dưới tạo hình bầu dục.
- Cắt bỏ dây chằng vàng, vén rễ thần kinh để bộc lộ khối thoát vị.
- Có thể sử dụng kính vi phẫu để tăng khả năng quan sát và tránh làm tổn thương rễ thần kinh.
- Dùng dụng cụ tách lớp mỡ trước khối thoát vị.
- Dùng dao đốt lưỡng cực cầm máu trước.
- Sử dụng dụng cụ vén rễ thần kinh để bảo vệ trong quá trình thao tác.
- Sử dụng dao mổ lưỡi 15.0 cắt bỏ bao xơ đĩa đệm.
- Dùng kìm lấy bỏ phần nhân nhầy thoát vị, với các tư thế ra trước, ra sau.
- Kiểm tra khối nhân nhày thoát vị bên trong rỗng, rễ thần kinh di động tốt là đạt yêu cầu.
- Lặp lại tương tự với tầng thoát vị phía trên.
- Cầm máu, đặt dẫn lưu.
- Đóng cân cơ theo lớp giải phẫu
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Người bệnh được bất động trong vòng 24 - 48h đầu.
- Mặc áo chỉnh hình, đi lại nhẹ nhàng sau khi rút dẫn lưu.
- Bỏ áo sau 1,5 tháng
- Sử dụng kháng sinh đường tiêm trong vòng 7 ngày đầu.
VII. TAI BIẾN VÀ XỬ TRÍ
- Cũng như các kỹ thuật giải ép khác, các tai biến thường gặp là tổn thương rễ thần kinh, rách màng cứng hay tổn thương các mạch lớn trong ổ bụng trong quá trình lấy đĩa đệm.
- Để phòng tránh các biến chứng, quá trình cắt dây chằng vàng giải ép, lấy đĩa đệm phải hết sức cẩn thận. Sử dụng kính vi phẫu để tăng khả năng nhìn, dùng các dụng cụ vén rễ che các thành phần thần kinh. Nếu tổn thương rách màng cứng phải vá ngay lập tức. Vết rách nhỏ thì vá trực tiếp, nếu rách lớn thì vá bằng cân cơ tự thân. Để phòng tránh các biến chứng tổn thương các mạch lớn trong ổ bụng phải đảm bảo sự toàn vẹn của dây chằng dọc trước. Quá trình lấy đĩa đệm không được để dụng cụ chọc quá sâu. Theo dõi sát dấu hiệu mạch, huyết áp, huyết động trong khi mổ. Nếu tổn thương các mạch lớn phải nhanh chóng đóng vết mổ, lật ngửa Người bệnh và mời phẫu thuật viên mạch máu đến can thiệp.
I. ĐẠI CƯƠNG
Cắt bỏ dây chằng vàng là kỹ thuật phổ biến trong phẫu thuật giải ép. Việc bóc tách cẩn thận sẽ giúp phòng tránh các tai biến rách màng cứng, tổn thương rễ thần kinh. Việc phối hợp phẫu thuật với kính vi phẫu sẽ giúp kỹ thuật an toàn, ít sang chấn hơn.
II. CHỈ ĐỊNH
- Phẫu thuật mở cung sau cột sống giải ép.
- Phối hợp trong các phẫu thuật lấy đĩa đệm, đặt cage hàn xương liên thân đốt, cố định cột sống.
- Phẫu thuật giải ép, đặt dụng cụ liên gai sau (DIAM)
- Phẫu thuật giải ép trong chấn thương.
III. CHỐNG CHỈ ĐỊNH
- Người bệnh trong bệnh cảnh nhiễm trùng.
- Toàn trạng Người bệnh nặng, nằm trong chống chỉ định phẫu thuật chung.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sỹ chuyên khoa cột sống, thần kinh đã được đào tạo chuyên khoa sâu.
2. Phương tiện
Trước phẫu thuật cần nghiên cứu kỹ phim chụp X quang, MRI xác định vị trí cần giải ép. Màn huỳnh quang tăng sáng là phương tiện cần thiết để xác định vị trí phẫu thuật trong mổ
3. Người bệnh
Người bệnh cần được giải thích về mục đích, những nguy cơ của phẫu thuật. Vệ sinh vùng mổ sạch sẽ. Nhịn ăn uống 6 giờ trước phẫu thuật.
Người bệnh được đặt ở tư thế nằm sấp, với gối độn ở hai vai và hai cánh chậu. Tất cả phần tỳ đè phải được bọc lại
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Người bệnh nằm sấp.
- Xác định vùng cần phẫu thuật dưới màn huỳnh quang tăng sáng.
- Rạch da đường giữa lưng.
- Tách cơ cạnh sống sang hai bên.
- Dùng dụng cụ cắt dây chằng liên gai, giữ vững dây chằng trên gai, gai sau và bảo tồn bao khớp.
- Dùng Kerrison cắt bỏ từng phần dây chằng vàng, từ trên xuống dưới, từ phải sang trái, hết sức nhẹ nhàng để tránh làm tổn thương đến màng cứng.
- Với trường hợp hẹp ống sống nhiều, cần phối hợp với kính vi phẫu để phóng đại tổn thương và dễ dàng quan sát trong quá trình giải ép.
- Sau khi đã cắt bỏ hết dây chằng vàng, dùng dụng cụ kiểm tra sự lỏng của màng cứng, rễ thần kinh.
- Phối hợp các kỹ thuật lấy đĩa đệm, đặt cage, hàn xương liên thân đốt, đặt dụng cụ liên gai sau...
- Rửa sạch ổ mổ, đặt dẫn lưu.
- Đóng cân cơ theo lớp giải phẫu.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Người bệnh được bất động trên giường bệnh trong vòng 48 - 72h đầu.
- Sau rút dẫn lưu có thể đi lại nhẹ nhàng với áo chỉnh hình.
- Bỏ áo sau 3 tuần.
- Sử dụng kháng sinh dự phòng trong vòng 7 ngày đầu.
VII. TAI BIẾN VÀ XỬ TRÍ
- Tai biến thường gặp là tổn thương màng cứng, rễ thần kinh do hẹp ống sống nặng.
- Để phòng tránh tai biến này, cần giải phóng dây chằng vàng cẩn thận, sử dụng hệ thống kính vi phẫu để tăng khả năng quan sát. Trong quá trình cắt dây chằng vàng nên có dụng cụ vén màng cứng để bảo vệ. Nếu tổn thương rách màng cứng phải lập tức vá, rách nhỏ thì vá trực tiếp, rách lớn cần vá màng cứng bằng cân tự thân.
I. ĐẠI CƯƠNG
Đây là phương pháp giải ép cột sống ngực an toàn, bằng cách lấy bỏ đi một hoặc nhiều cung sau. Do nguyên nhân cột sống ngực cong tự nhiên vì vậy mở cung sau cột sống ngực sẽ không giải ép được ống sống cho những trường hợp có bệnh lý chèn ép từ đường trước.
Mở cung sau cột sống ngực được thực hiện cho bất cứ mức nào của cột sống ngực. Đường tiếp cận này rất quen thuộc và an toàn. Nó có thể thực hiện ở một hay nhiều mức, và chỉ nên áp dụng cho trường hợp bệnh lý chèn ép từ phía sau.
II. CHỈ ĐỊNH
- Giải ép cho những bệnh lý tủy ngực từ phía sau:
- Hẹp ống sống ngực do phì đại dây chằng vàng.
- Tụ máu ngoài màng cứng.
- Áp xe
- Ung thư
- Mở đường vào màng cứng.
III. CHỐNG CHỈ ĐỊNH
- Chấn thương cột sống ngực.
- Các bệnh lý chèn ép từ phía trước.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sỹ chuyên khoa cột sống, thần kinh đã được đào tạo chuyên khoa sâu.
2. Phương tiện
Trước phẫu thuật cần nghiên cứu kỹ phim chụp X quang, cộng hưởng từ, cắt lớp vi tính. Mức tổn thương và độ rộng của vị trí cần giải ép cần được lên kế hoạch trước phẫu thuật. Màn huỳnh quang tăng sáng là phương tiện cần thiết để xác định vị trí phẫu thuật trong mổ
3. Người bệnh
Người bệnh cần được giải thích về mục đích, những nguy cơ của phẫu thuật. Vệ sinh vùng mổ sạch sẽ. Nhịn ăn uống 6 giờ trước phẫu thuật.
Người bệnh được đặt ở tư thế nằm sấp, với gối độn ở hai vai và hai cánh chậu, giúp cho ngực nở và bụng không bị chèn ép. Tất cả phần tỳ đè phải được bọc lại.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Rạch da đường chính giữa
- Bóc tách tổ chức dưới da phía trên gai sau.
- Dùng dao điện bóc trần các cơ cạnh sống đến tận gai ngang, tránh làm tổn thương bao khớp. Cung sau cột sống ngực được bóc từ trên sang bên.
- Phần mô mềm quanh gai ngang được kéo bằng cobb và cắt bởi dao điện.
- Xác định mỗi diện khớp. Vạch đường ranh giới bằng bút đánh dấu
- Dùng khoan cắt 3mm để tạo rãnh trên cung sau. Lớp vỏ sâu cần đủ mỏng để cho phép cắt được bằng Kerrison. Liên tục phun nước để giảm nhiệt trong quá trình khoan mài, tránh tổn thương lên tủy sống.
- Khi 2 rãnh đã được tạo thành, sử dụng Kerrison 1-2 mm để cắt dây chằng vàng.
- Lúc này, dùng một kìm nhấc gai sau theo hướng thẳng đứng
- Dùng dao hoặc Kerrison để cắt nốt dây chằng vàng ở giới hạn trên và dưới.
- Cầm máu và đóng vết mổ theo các lớp giải phẫu.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Người bệnh được bất động trên giường bệnh trong vòng 48-72 giờ đầu.
- Sau rút dẫn lưu có thể đi lại nhẹ nhàng với áo chỉnh hình. Bỏ áo sau 3 tuần.
- Sử dụng kháng sinh dự phòng trong vòng 7 ngày đầu.
VII. TAI BIẾN VÀ XỬ TRÍ
- Các tai biến có thể gặp: xác định sai mức phẫu thuật, chảy máu nhiều, rách màng cứng và tổn thương thần kinh.
- Trường hợp chảy máu nhiều có thể kiểm soát bằng Gelfoam, dao đốt lưỡng cực. Trường hợp rách màng cứng cần phải vá ngay khi phát hiện tổn thương.
31. PHẪU THUẬT CỐ ĐỊNH CỘT SỐNG BẰNG KHUNG KIM LOẠI
I. ĐẠI CƯƠNG
Đây là phương pháp an toàn, bắt vít qua cuống để cố định cột sống, giúp tránh những tổn thương thần kinh và mạch máu xung quanh. Với kỹ thuật bắt vít qua cuống, cố định bằng khung kim loại và hệ thống dụng cụ nắn chỉnh giúp tăng độ vững cho cột sống mà vẫn duy trì được độ ưỡn cột sống, tránh các tai biến do phẫu thuật viên.
II. CHỈ ĐỊNH
- Nắn chỉnh trượt đốt sống.
- Cố định trong trường hợp trượt đốt sống do thoái hóa.
- Giải ép và làm vững trong trường hợp vẹo cột sống lưng.
- Mổ lại khớp giả với cố định sau bên
- Phẫu thuật giải ép nhiều tầng đường sau cần cố định.
- Làm vững phía sau trong trường hợp đau do thoái hóa đĩa
- Mất vững trong trường hợp chấn thương hay u vùng cột sống thắt lưng cùng.
- Làm vững sau khi đục xương.
III. CHỐNG CHỈ ĐỊNH
- Vít không phù hợp kích cỡ với cuống.
- Tổn thương vỡ cuống.
- Dị ứng với kim loại
- Cột trụ trước không hỗ trợ đủ.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sỹ chuyên khoa cột sống, thần kinh đã được đào tạo chuyên khoa sâu.
2. Phương tiện
Trước phẫu thuật cần nghiên cứu kỹ phim chụp X quang, cộng hưởng từ, cắt lớp vi tính. Màn huỳnh quang tăng sáng là phương tiện cần thiết để xác định vị trí phẫu thuật trong mổ. Hệ thống vít và nẹp thích hợp với từng người bệnh.
3. Người bệnh
Người bệnh cần được giải thích về mục đích, những nguy cơ của phẫu thuật. Vệ sinh vùng mổ sạch sẽ. Nhịn ăn uống 6 giờ trước phẫu thuật.
Người bệnh được đặt ở tư thế nằm sấp, với gối độn ở hai vai và hai cánh chậu, giúp cho ngực nở và bụng không bị chèn ép. Tất cả phần tỳ đè phải được bọc lại. Với Người bệnh cao tuổi hoặc loãng xương cần đo mật độ xương trước mổ để phòng biến chứng lỏng vít và nhổ vít. Có thể sử dụng hệ thống vít nở, bơm cement qua cuống… để phòng biến chứng này.
4. Hồ sơ bệnh án: theo quy định.
V. CÁC BƯỚC TIẾN HÀNH
- Rạch da đường giữa sau lưng.
- Bóc tách cơ cạnh sống sang hai bên.
- Cầm máu cẩn thận, bảo vệ bao khớp để tránh biến chứng không liền và duy trì được các mốc giải phẫu để dễ dàng hơn trong bắt vít.
- Nếu phát hiện ra mấu phụ là một mốc hữu hiệu để bắt đầu.
- Điểm vào thường là giao điểm giữa gai ngang và đường thẳng tưởng tượng qua diện khớp. Hướng bắt vít song song với hai bờ thân đốt sống. Đường thẳng ngang nên ở dưới diện khớp 1-2mm.
- Dùng khoan mài 4-0 để bóc vỏ điểm vào. Dùng dụng cụ dùi cuống hoặc Curet để tạo đường hầm qua cuống vào thân đốt.
- Sau đó, sử dụng que thăm đầu tù để kiểm tra tính toàn vẹn của đường hầm. Nếu có bất cứ nghi ngờ phải chụp dưới màn huỳnh quang tăng sáng để kiểm tra.
- Dùng dụng cụ Taro để tạo rãnh đường hầm.
- Bắt vít theo đường hầm đã định sẵn. Thực hiện các thao tác tương tự bên đối diện.
- Lắp đặt thanh rod hai bên và siết chặt ốc để cố định hệ thống vít và rod.
- Tiến hành hàn xương sau bên để tăng độ vững cho cố định cột sống.
- Đặt dẫn lưu, đóng cân cơ theo các lớp giải phẫu.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Sử dụng kháng sinh tiêm tĩnh mạch phòng nhiễm trùng, kháng sinh đường uống sau khi ra viện 7 ngày.
- Người bệnh nằm bất động trong 24 - 48 giờ đầu. Đi lại nhẹ nhàng với áo chỉnh hình sau khi rút dẫn lưu.
- Bỏ áo chỉnh hình sau 1,5 tháng.
- Phẫu thuật tháo nẹp sau 1,5 - 2 năm
VII. TAI BIẾN VÀ XỬ TRÍ
- Vấn đề thường gặp là bắt vít sai tư thế, gây tổn thương đến cấu trúc xung quanh. Chỗ bắt vít giữa và dưới có thể gây tổn thương rễ thần kinh ra. Phía trên và bên có thể gây ảnh hưởng đến trước rễ ra. Ngoài ra có thể gây nguy cơ tổn thương hệ thống mạch phía trước. Cũng có thể gặp rách màng cứng và vỡ cuống.
- Những trường hợp vỡ cuống có thể ảnh hưởng đến sức mạnh của mức phẫu thuật. Mục đích của phẫu thuật là khẳng định độ tin cậy của dụng cụ. Nếu Người bệnh không phải giải ép có thể dùng móc kéo hook. Nếu Người bệnh bị loãng xương cần bơm thêm cement vào thân đốt để tăng tỷ lệ liền xương. Liên tục kiểm tra dưới màn huỳnh quang tăng sáng, nếu nghi ngờ cần chụp cắt lớp vi tính sau phẫu thuật.
32. PHẪU THUẬT ĐIỀU TRỊ DÒ DỊCH NÃO TỦY
I. ĐẠI CƯƠNG
Dò dịch não tủy tuy ít gặp nhưng là một biến nghiêm trọng do giải ép đường trước cột sống cổ. Dò dịch não tủy dai dẳng có thể dẫn đến viêm màng não, thành lập đường dò, hoặc những rối loạn về thần kinh,
Kỹ thuật vá màng cứng được sử dụng để ngăn chặn biến chứng này. Kết quả mong đợi là chặn đứng đường ra của dịch não tủy.
II. CHỈ ĐỊNH
Kỹ thuật vá màng tủy được sử dụng cho mọi loại rò dịch não tủy.
Thường được sử dụng sau giải ép đường trước, cốt hóa dây chằng dọc sau, hoặc sau lấy u trong màng cứng. Trong trường hợp này, vá màng cứng cho phép vá trực tiếp chỗ rò.
III. CHỐNG CHỈ ĐỊNH
Vá màng cứng không thể thực hiện nếu bờ của màng cứng không được bộc lộ theo vòng tròn, có thể dẫn đến tổn thương nghiêm trọng với tiếp cận đường trước.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sỹ chuyên khoa cột sống, thần kinh đã được đào tạo chuyên khoa sâu.
2. Phương tiện
Lựa chọn vật liệu ghép gồm ghép tự thân, cân ghép tử thi, màng cứng tử thi, vật liệu tổng hợp. Trước phẫu thuật phải xem xét kỹ chẩn đoán hình ảnh (bệnh lý trong màng cứng), những hiểu biết sinh lý bệnh về cốt hóa dây chằng dọc sau cho phép phẫu thuật viên dự đoán yêu cầu vá màng tủy.
3. Người bệnh
Người bệnh cần được giải thích về mục đích, những nguy cơ của cả ghép tự thân (đường rạch da khác, có thể yếu dạng chân), ghép đồng loại (bệnh truyền nhiễm), ghép ngoại lai (bệnh truyền nhiễm), hoặc ghép tổng hợp. Vệ sinh vùng mổ sạch sẽ. Nhịn ăn uống 6 giờ trước phẫu thuật.
Ghép cân tự thân là mô tốt nhất cho quá trình hàn gắn và nó không liên quan đến các bệnh truyền nhiễm. Do đó cần cân nhắc kỹ trước phẫu thuật.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Nếu ghép cân tự thân: hông và đùi bên của Người bệnh cần được bộc lộ, làm sạch và băng lại. Một gối tròn đặt dưới hông để dễ phẫu thuật.
- Nếu dự đoán cần phải vá màng cứng, một dẫn lưu dịch não tủy ở lưng nên đạt trước phẫu thuật.
- Để lấy cân tự thân cần rạch da theo đường bên của đùi trên. Mô dưới da được bóc tách bằng gạc.
- Một mảnh cân với kích thước cần thiết được cắt bằng kéo.
- Chuẩn bị diện ghép là hết sức quan trọng, nó cần phải đạt ít nhất 1 - 2 mm để khâu.
- Bắt đầu khâu từ góc đối diện của miếng ghép và chạy dọc đến khi khép kín chỗ dò. Sẽ dễ dàng và an toàn hơn khi khâu từ miếng ghép vào màng cứng. chỉ khâu 4-0 hoặc 5-0 nylon, tùy thuộc vào phẫu thuật viên.
- Với vết dò nhỏ có thể sử dụng kính lúp phóng đại. Kính vi phẫu được dùng để để tăng khả năng nhìn và sự chiếu sáng
- Để tăng cường cho các đường khâu có thể dùng keo fibrin với những chỗ còn nghi ngờ
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
Sau phẫu thuật nên theo dõi sát dẫn lưu dịch não tủy ở lưng 4 - 5 ngày, nâng giường đầu cao, sử dụng các thuốc chống ho để tránh tăng áp lực đột ngột.
VII. TAI BIẾN VÀ XỬ TRÍ
Đường khâu rất dễ bị xé qua màng cứng, vì thế cần hết sức cẩn thận, luôn duy trì một lực kéo nhẹ lên sợi chỉ khâu.
Nếu vết rách không thể vá hoàn toàn có thể phủ lớp Gelfoam và keo fibrin để hoàn tất.
Trong trường hợp nếu không thể vá trực tiếp có thể dùng cân cơ tự thân phủ lên chỗ thiếu hụt và bịt kín bằng keo fibrin.
Những vấn đề không mong muốn của dẫn lưu dịch não tủy ở lưng có thể là gây đau đầu, tràn khí xương sọ, chảy máu vùng vá. Để tránh biến chứng này, áp lực dịch não tủy chỉ nên giảm ở mức đủ giảm áp lên chỗ vá. Túi đựng dịch dẫn lưu nên đặt ở vai Người bệnh với đầu giường được nâng lên
33. PHẪU THUẬT KẾT HỢP XƯƠNG CỘT SỐNG NGỰC
I. ĐẠI CƯƠNG
Phẫu thuật kết hợp xương cột sống ngực để có thể đặt vật liệu phía sau hoặc gian đốt sống để dễ dàng làm cứng khớp.
Việc cần thiết bộc lộ tối đa cấu trúc xương bề mặt gai ngang và thành phần gian khớp để bóc vỏ xương, dễ dàng hàn xương sau bên. Để đảm bảo hàn xương tốt cần lấy bỏ sụn tiếp và bóc vỏ bề mặt xương. Đường tiếp cận qua cuống hoặc khoang ngoài có thể được sử dụng để đặt cấu trúc xương ghép.
II. CHỈ ĐỊNH
- Mất vững cột sống ngực.
- Thiếu hụt phần bụng thân đốt sống.
III. CHỐNG CHỈ ĐỊNH
Chỉ khi ghép sụn tự thân hoặc đồng loại vào cạnh sống hoặc những nhiễm trùng cột sống làm tăng nguy cơ nhiễm trùng vết mổ dai dẳng về sau. Tuy nhiên, cấu trúc ghép tự thân có thể an toàn trong trường hợp này nếu sử dụng kháng sinh phổ rộng sau mổ.
IV. CHUẨN BỊ
1. Người thực hiện: Phẫu thuật viên là bác sỹ chuyên khoa cột sống, thần kinh đã được đào tạo chuyên khoa sâu.
2. Phương tiện: Trước phẫu thuật cần nghiên cứu kỹ phim chụp X quang, cộng hưởng từ, cắt lớp vi tính. Màn huỳnh quang tăng sáng là phương tiện cần thiết để xác định vị trí phẫu thuật trong mổ
3. Người bệnh:
Người bệnh cần được giải thích về mục đích, những nguy cơ của phẫu thuật. Vệ sinh vùng mổ sạch sẽ. Nhịn ăn uống 6 giờ trước phẫu thuật.
Người bệnh được đặt ở tư thế nằm sấp, với gối độn ở hai vai và hai cánh chậu, giúp cho ngực nở và bụng không bị chèn ép. Tất cả phần tỳ đè phải được bọc lại. Khung Mayfield có đinh giữ đầu được sử dụng cho trường hợp bộc lộ ngực cao.
4. Hồ sơ bệnh án: theo quy định.
V. CÁC BƯỚC TIẾN HÀNH
- Cơ cạnh sống cần bóc tách sang bên từ đường rạch da phía trên đến đỉnh của gai ngang.
- Mô mềm được cắt bỏ từ bờ trên xuống dưới của gai ngang và bờ bên của phần gian khớp để bộc lộ tối đa phần xương có thể thấy.
- Sử dụng hệ thống banh nông để bộc lộ cột sống ngực.
- Bóc vỏ xương bằng khoan mài tốc độ cao. Bóc vỏ xương của diện khớp giúp dễ dàng hơn cho việc hàn xương.
- Sau khi hàn xương phía sau, bộc lộ sang bên để thực hiện các kỹ thuật qua cuống sống hoặc đường tiếp cận khoang bên ngoài.
- Rễ ra của dây thần kinh liên sườn có thể được hi sinh để bộc lộ hạch nhân lưng của rễ.
- Người phụ kéo cung sau hoặc sử dụng dụng cụ để siết chặt khoảng gian mảnh ghép.
- Lấy bỏ sụn tiếp đến lớp xương xốp để bảo đảm cho việc hàn xương.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Người bệnh được bất động 2 - 3 ngày đầu. Khi rút dẫn lưu, mặc áo cứng cột sống và đi lại nhẹ nhàng. Bỏ áo cứng cột sống sau 1,5 tháng.
- Sử dụng kháng sinh đường uống dự phòng 7 ngày sau ra viện.
VII. TAI BIẾN VÀ CÁCH XỬ TRÍ
- Bóc xương chưa đủ, chưa tới được lớp xương xốp, và vật liệu ghép không đúng.
- Chỉ sử dụng kỹ thuật ghép xương liên thân đốt khi đã tạo đủ thể tích cho miếng ghép. Trong trường hợp chỗ ghép nhiễm trùng, cấu trúc ghép tự thân nên được sử dụng để đạt được sự nắn chỉnh cột trụ trước.
34. PHẪU THUẬT KẾT HỢP XƯƠNG CỘT SỐNG THẮT LƯNG
I. ĐẠI CƯƠNG
Phẫu thuật kết hợp xương cột sống thắt lưng nhằm đạt được sự an toàn khi hàn xương đường sau. Kỹ thuật cho phép nắn chỉnh lại sự thẳng hàng, củng cố cột trụ trước, mở rộng lỗ liên hợp và giảm thiểu những biến chứng so với kỹ thuật tiếp cận đường trước. Kết quả mong đợi là giải phóng chèn ép lớp áo ngoài màng cứng và rễ thần kinh.
II. CHỈ ĐỊNH
- Trượt đốt sống do thoái hóa, khuyết eo…
- Khớp giả cột sống sau thất bại phẫu thuật lần trước.
- Thoát vị tái phát với đau trục lưng và đau chân.
- Vẹo cột sống thoái hóa do hiệu chỉnh bên hoặc hiệu chỉnh xoay.
III. CHỐNG CHỈ ĐỊNH
- Giải ép cột sống trước dẫn đến tạo sẹo nghiêm trọng với ngoài màng cứng.
- Loãng xương nặng dẫn đến không an toàn khi đặt dụng cụ.
- Giới hạn giữa đoạn thắt lưng thấp dưới nón tủy
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sỹ chuyên khoa cột sống, thần kinh đã được đào tạo chuyên khoa sâu.
2. Phương tiện
Trước phẫu thuật cần nghiên cứu kỹ phim chụp X quang, cộng hưởng từ, cắt lớp vi tính, xác định bệnh lý, giải phẫu cuống và vùng đặt mảnh ghép. Màn huỳnh quang tăng sáng là phương tiện cần thiết để xác định vị trí phẫu thuật và việc đặt dụng cụ hàn xương trong mổ.
3. Người bệnh
Người bệnh cần được giải thích về mục đích, những nguy cơ của phẫu thuật. Vệ sinh vùng mổ sạch sẽ. Nhịn ăn uống 6 giờ trước phẫu thuật.
Người bệnh được đặt ở tư thế nằm sấp, với gối độn ở hai vai và hai cánh chậu, giúp cho ngực nở và bụng không bị chèn ép. Tất cả phần tỳ đè phải được bọc lại. Khung Mayfield có đinh giữ đầu được sử dụng cho trường hợp bộc lộ ngực cao.
4. Hồ sơ bệnh án: theo quy định.
V. CÁC BƯỚC TIẾN HÀNH
- Bộc lộ theo đường giữa của cột sống lưng.
- Cắt bỏ cung sau hai bên và phá bỏ đến phần giữa của khớp để nhìn thấy cuống sống.
- Để hình dung ra khoảng gian đĩa nhẹ nhàng kéo màng cứng và rễ sang bên.
- Cầm máu ngoài màng cứng cẩn thận với dao đốt lưỡng cực và keo thrombin.
- Thực hiện bắt vít qua cuống.
- Sử dụng dụng cụ vén rễ thần kinh để bảo vệ màng cứng và rễ ngang.
- Sử dụng dao sổ 15 để cắt phần đĩa đệm, lấy nhân nhầy.
- Lấy bỏ đĩa đệm cho đến khi chỉ còn lại phần trước và bên.
- Sử dụng dụng cụ kéo giãn đốt sống và kiểm tra sự nắn chỉnh trên màn huỳnh quang tăng sáng.
- Đặt thanh rod bên đối diện để duy trì sức kéo mà không gây áp lực lên cuống sống.
- Những phần còn lại của đĩa cần phải lấy bỏ cùng với sụn tiếp.
- Đặt dụng cụ thử mảnh ghép với kích thước tương ứng, kiểm tra trên màn huỳnh quang tăng sáng.
- Đặt cấu trúc ghép phù hợp với sự lựa chọn.
- Đặt thanh rod bên đối diện
- Nén cả hai thanh rod bằng dụng cụ để tăng lực nén lên miếng ghép, ngăn chặn sự di trú ra sau và tăng độ ưỡn cột sống
- Cuối cùng, thực hiện hàn xương liên gai ngang, giải ép các thành phần thần kinh tương ứng, kiểm tra lại dưới màn huỳnh quang tăng sáng.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
Người bệnh được bất động 2 - 3 ngày đầu. Khi rút dẫn lưu, mặc áo cứng cột sống và đi lại nhẹ nhàng. Bỏ áo cứng cột sống sau 1,5 tháng.
Sử dụng kháng sinh đường uống dự phòng 7 ngày sau ra viện.
VII. TAI BIẾN VÀ CÁCH XỬ TRÍ
Các tai biến như: rách màng cứng, tổn thương rễ thần kinh, chảy máu ngoài màng cứng, lỏng vít trong quá trình kéo để lấy đĩa đệm.
Nếu không thể đặt được mảnh ghép do khoảng trống, kích cỡ miếng ghép thì có thể ghép bằng mảnh xương tự thân, hoặc người thay thế. Trường hợp lỏng vít do lực kéo quá mạnh trong phẫu thuật, cách tốt nhất để tránh là giữ vững tư thế bằng dụng cụ bên đối diện, hoặc kéo những phần còn lại của gai sau.
35. CẮT BẢN SỐNG TRONG ĐIỀU TRỊ HẸP ỐNG SỐNG THẮT LƯNG
I. ĐẠI CƯƠNG
Đây là phương pháp giải ép cung sau cột sống thắt lưng an toàn, tránh làm tổn thương các yếu tố thần kinh xung quanh.
Nguyên tắc chính là giải ép an toàn cung sau và phần diện khớp, lấy bỏ phần chèn ép trên lớp áo ngoài màng cứng và rễ thần kinh trong khi không làm ảnh hưởng đến độ vững của cột sống.
II. CHỈ ĐỊNH
Chỉ định mổ cho những trường hợp cách hồi thần kinh hoặc bệnh lý rễ thắt lưng thứ phát do hẹp ống sống.
III. CHỐNG CHỈ ĐỊNH
- Trên phim chẩn đoán hình ảnh không chứng minh được có sự chèn ép thần kinh tương ứng lâm sàng.
- Các tổn thương da tại chỗ (tư thế nằm), dẫn đến nguy cơ nhiễm trùng.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sỹ chuyên khoa cột sống, thần kinh đã được đào tạo chuyên khoa sâu.
2. Phương tiện
Kính lúp phóng đại, đèn treo đầu để thuận lợi cho quá trình phẫu thuật. Ngoài ra, kính vi phẫu sẽ cho được sự hình dung về các cấu trúc giải phẫu tốt nhất.
3. Người bệnh
Người bệnh cần được giải thích về mục đích, những nguy cơ của phẫu thuật. Vệ sinh vùng mổ sạch sẽ. Nhịn ăn uống 6 giờ trước phẫu thuật.
Người bệnh thường được gây mê, đặt ở tư thế nằm sấp hay quỳ, với bụng không bị chèn ép. Tư thế này giúp làm giảm áp lực lên tĩnh mạch chủ, dẫn đến giảm lượng máu ứ ở tĩnh mạch ngoài màng cứng. Nếu Người bệnh muốn gây tê tủy sống, bác sĩ gây mê phải chọc trên mức giải ép nếu có thể. Sự dò dịch não tủy có thể xảy ra nếu chọc tủy sống ở mức giải ép.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Xác định vị trí cần giải ép dựa vào màn huỳnh quang tăng sáng
- Dùng kìm cắt dây chằng gian gai. Sau đó lấy bỏ một nửa của phần dưới gai sau và hầu hết dây chằng trên gai.
- Làm mỏng cung sau bằng khoan mài hoặc kìm, thực hiện giải ép phần trung tâm của ống sống. Thường sử dụng Kerison và để lại dây chằng vàng để bảo vệ màng cứng. Giải ép từ đuôi lên đầu. Phần gian khớp cần rất cẩn thận để tránh lấy bỏ phần khớp do phẫu thuật viên làm gãy.
- Giải ép ngách bên được thực hiện bằng cách lấy bỏ đến phần giữa của khớp. Phần giữa phía dưới của khớp có thể lấy bỏ bằng đục. Hoàn tất việc cắt diện khớp bằng lấy bỏ dây chằng vàng và cắt xương đến mức ngoài cuống sống cả hai bên.
- Nếu được chỉ định, giải ép lỗ liên hợp được thực hiện bên đối diện của bàn mổ. Sau khi nhìn thấy rễ thần kinh, phần xương phì đại phủ lên trên được lấy bỏ bởi Kerrison.
- Giải ép đạt yêu cầu khi kiểm tra bằng que thăm đầu tù, các thành phần thần kinh trong lỗ liên hợp.
- Cầm máu cần đạt được trước khi đóng vết mổ. Phối hợp giữa spongels, dao đốt lưỡng cực có thể sử dụng để cầm máu ngoài màng cứng.
- Không cần dùng dẫn lưu nếu đã cầm máu tốt trong phẫu thuật.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
Người bệnh được nằm nghỉ tại giường sau mổ 1 - 2 ngày. Sau đó, đi lại nhẹ nhàng với áo chỉnh hình. Duy trì áo chỉnh hình sau 1,5 tháng. Hướng dẫn Người bệnh tập vận động phối hợp.
VII. TAI BIẾN VÀ XỬ TRÍ
Việc kéo rễ thần kinh quá mức hoặc đè ép nhiều trong quá trình giải ép có thể dẫn đến rách màng cứng, hoặc giải ép không đủ rộng.
Nếu rách màng cứng xảy ra có thể vá trực tiếp hay sử dụng mảnh cân ghép. Keo fibrin có thể phủ lên chỗ vá màng cứng.
36. BƠM CEMENT QUA DA VÀO THÂN ĐỐT SỐNG
I. ĐẠI CƯƠNG
Xẹp đốt sống do loãng xương là một bệnh lý phổ biến ở Người bệnh loãng xương và người cao tuổi. Bệnh không chỉ gây đau lưng dai dẳng, hạn chế vận động ở các mức độ khác nhau, thậm chí không đi lại được. Sự bất động tại chỗ, đặc biệt với người già có thể gây nên các biến chứng nhiễm trùng phổi, tiết niệu, loét vùng tỳ đè… và tử vong.
Tạo hình đốt sống bằng bơm cement sinh học qua da giúp hàn gắn các gãy xương siêu nhỏ trong thân đốt sống, giúp giảm đau và tăng độ cứng cho thân đốt sống. Từ đó, Người bệnh có thể tái hòa nhập cộng đồng.
II. CHỈ ĐỊNH
- Người bệnh xẹp đốt sống do loãng xương
- Đau lưng tương ứng với vị trí đốt sống bị xẹp, không hay ít đáp ứng với điều trị nội khoa
- Trên phim cộng hưởng từ có hình ảnh phù nề thân đốt sống
- Người bệnh bị chấn thương cột sống mức độ nhẹ, loãng xương kèm theo, không có biểu hiện tổn thương thần kinh, trên cắt lớp vi tính cột sống vững.
III. CHỐNG CHỈ ĐỊNH
- Xẹp đốt sống mức độ nặng, lớn hơn 66% chiều cao thân đốt sống.
- Người bệnh xẹp đốt sống do chấn thương không kèm theo loãng xương, hay cột sống mất vững, có dấu hiệu chèn ép và tổn thương thần kinh.
- Xẹp đốt sống trên cộng hưởng từ không có hình ảnh phù nề thân đốt sống.
- Xẹp đốt sống không do loãng xương
- Chống chỉ định tuyệt đối: Người bệnh bị rối loạn đông máu, bị suy hô hấp nặng, trong bệnh cảnh nhiễm khuẩn huyết, viêm đĩa đệm hay viêm tủy xương tại đốt sống cần bơm cement, có tiền sử dị ứng với các thành phần của cement.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sỹ chuyên khoa chấn thương cột sống đã được đào tạo.
2. Phương tiện
Màn huỳnh quang tăng sáng, bộ kim bơm cement, cement sinh học và dung môi để pha.
3. Người bệnh
Vệ sinh vùng mổ sạch sẽ. Nhịn ăn uống 6 giờ trước phẫu thuật.
4. Hồ sơ bệnh án: theo quy định.
V. CÁC BƯỚC TIẾN HÀNH
- Người bệnh nằm sấp, có gối độn ở hai vai và hai cánh chậu.
- Có thể phối hợp truyền thuốc giảm đau và cho Người bệnh thở oxy hỗ trợ.
- Sát trùng vùng mổ bằng bétadine, giải toan vô khuẩn.
- Xác định đốt sống bị xẹp dựa trên màn tăng sáng.
- Tiến hành phong bế bằng lidocain 1% - 2%, từ điểm vào ngoài da đến vị trí điểm vào cuống sống. Điểm vào cuống sống ở vị trí 8 - 10h sát bờ ngoài hình diện khớp trên mặt phẳng trước sau qua màn tăng sáng. Điểm vào ngoài da thường cách điểm vào cuống sống 1 cm phía bên ngoài.
- Dùng dao nhỏ, rạch ra 0,5cm tương ứng điểm vào ngoài da ở trên.
- Chọc 01 kim 11G qua da đến điểm vào cuống sống, chọc qua cuống sống vào thân đốt sống, đến 1/3 bờ trước thân đốt sống thì dừng lại. Đầu kim trên mặt phẳng trước sau sát gai sau đốt sống.
- Lặp lại tương tự với bên đối diện.
- Tiến hành pha cement và bơm vào thân đốt sống. Kiểm tra liên tục trên hai bình diện.
- Rút kim và băng vết mổ.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
1. Người bệnh có thể đi lại sau 24 giờ với áo ORBE. Sau 2 - 3 tuần thì bỏ
2. Dùng kháng sinh đường uống 5 - 7 ngày.
3. Điều trị loãng xương phối hợp
VII. TAI BIẾN VÀ XỬ TRÍ
- Cement tràn vào ống sống gây chèn ép thần kinh cấp tính. Đây là biến chứng ít gặp, có thể phòng tránh bằng bơm cement từ từ và theo dõi sát trên C-arm.
- Nếu xảy ra gây hậu quả nghiêm trọng, có thể tổn thương thần kinh vĩnh viễn. Cần mổ cấp cứu giải ép ống sống để cứu vãn thần kinh.
37. GHÉP XƯƠNG PHÍA SAU TRONG PHẪU THUẬT CHẤN THƯƠNG CỘT SỐNG THẮT LƯNG
I. ĐẠI CƯƠNG
Chấn thương vùng bản lề cột sống ngực thắt lưng rất thường gặp, chiếm 60-75% trong tổng số các trường hợp chấn thương cột sống.
Ghép xương phía sau là một trong các bước của phẫu thuật, sau khi cột sống đã được cố định và giải phóng chèn ép thần kinh, với mục đích làm vững thêm cột trụ sau của cột sống khi xương ghép đã liền.
Xương ghép có thể là xương tự thân (xương chậu, phần xương lấy ra trong quá trình giải phóng chèn ép thần kinh) hoặc xương đồng loại.
II. CHỈ ĐỊNH
Tất cả các trường hợp chấn thương cột sống thắt lưng mất vững với thân đốt sống bị gãy vụn nhiều mảnh kèm theo tổn thương tổ hợp dây chằng phía sau.
III. CHỐNG CHỈ ĐỊNH
Các trường hợp chống chỉ định chung của phẫu thuật
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên được đào tạo chuyên khoa sâu về phẫu thuật cột sống.
2. Phương tiện: Máy chụp X quang (C-arm), bộ dụng cụ phẫu thuật chuyên khoa cột sống, hệ thống vít cột sống, thanh giằng (Rod), bộ dụng cụ lấy xương ghép tự thân hoặc xương đồng loại, khoan mài xương.
3. Người bệnh
Vệ sinh thụt tháo, nhịn ăn uống, kháng sinh dự phòng.
4. Hồ sơ bệnh án: Đầy đủ theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Người bệnh nằm sấp, gây mê nội khí quản
- Rạch da đường giữa liên gai sau vùng phẫu thuật
- Bóc tách cân cơ cạnh sống, bộc lộ diện khớp và cung đốt sống hai bên
- Bắt vít qua cuống sống
- Đặt thanh giằng (Rod) cố định cột sống
- Tiến hành ghép xương phía sau hoặc sau bên:
+ Bộc lộ diện ghép xương: mỏm ngang, cung sau các đốt sống dự định ghép.
+ Dùng khoan mài bỏ vỏ xương những vùng xương ghép.
+ Ghép xương với số lượng nhiều, tốt nhất là ghép được cả hai bên với xương tự thân (xương chậu), chất lượng xương tốt (không loãng xương, xương không kèm các phần mềm..).
+ Kết quả ghép xương sẽ hạn chế, nguy cơ khớp giả cao khi diện xương ghép không được bộc lộ tốt, chất lượng xương kém và số lượng ít.
- Siết ốc thanh giằng, cố định cột sống.
- Cầm máu
- Đặt dẫn lưu
- Đóng vết mổ theo lớp giải phẫu
- Mặc áo hỗ trợ cột sống
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Rút dẫn lưu sau 48h
- Dùng kháng sinh 5 - 7 ngày
- Ra viện sau 5 - 7 ngày
- Mặc áo hỗ trợ cột sống đến thời điểm khám lại (4 tuần)
VII. TAI BIẾN VÀ XỬ TRÍ
- Tổn thương rễ thần kinh, màng cứng: Vá màng cứng
- Tổn thương động mạch chủ, tĩnh mạch chủ: Mở bụng XỬ TRÍ tổn thương
- Nhiễm trùng vết mổ: dùng kháng sinh theo kháng sinh đồ, thay băng, truyền dịch, hoặc có thể tiến hành làm sạch vết thương, để hở và dẫn lưu tốt.
38. LẤY BỎ THÂN ĐỐT SỐNG NGỰC VÀ GHÉP XƯƠNG ĐƯỜNG TRƯỚC
I. ĐẠI CƯƠNG
Lấy bỏ thân đốt sống ngực và ghép xương là một phẫu thuật lớn và phức tạp.
II. CHỈ ĐỊNH
- U đốt sống hoặc di căn đốt sống ngực
- Gãy vỡ nát đốt sống ngực kèm theo chèn ép cột tủy trước.
- Viêm đốt sống
- Biến dạng cột sống ngực
- Thoát vị cột sống ngực di trú một đoạn dài
- Khớp giả, mất vững sau cố định cột sống.
III. CHỐNG CHỈ ĐỊNH
- Bệnh lý đường hô hấp, bệnh lý tim mạch
- Có bệnh lý đông cầm máu
- Đang có nhiễm trùng tại chỗ hay toàn thân
IV. CHUẨN BỊ
1. Người thực hiện: Phẫu thuật viên là bác sỹ chuyên khoa được đào tạo
2. Phương tiện: Thuốc mê, thuốc tê tại chỗ, bộ đồ tủy, nẹp Kaneda
3. Người bệnh: Vệ sinh cá nhân, nhịn ăn uống 6 giờ trước phẫu thuật. Kháng sinh dự phòng trước mổ, an thần.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Gây mê
- Chuẩn bị tư thế người bệnh
- Phẫu thuật nối trước thắt lưng với đường mổ nhỏ để giải ép và ghép xương lối trước: Cắt một thân đốt sống giải ép tủy sống và ghép bằng xương mào chậu.
- Dụng cụ phẫu thuật gồm có:
+ Đường mổ nhỏ 6 cm
+ Dụng cụ nội soi K_STORZ
+ Khung banh
+ Dụng cụ cột sống dài
+ Khoan mài kim cương
- Bắt vít vào thân đốt sống ngực lân cận phía trên và phía dưới đốt lấy bỏ
- Cầm máu, đặt dẫn lưu
- Khâu phục hồi vết mổ theo giải phẫu
VI. TAI BIẾN VÀ XỬ TRÍ
- Biến chứng chảy máu: Monitor theo dõi M, HA, SpO2
- Biến chứng nhiễm trùng
- Biến chứng liệt
CHUYÊN KHOA PHẪU THUẬT CHẤN THƯƠNG CHỈNH HÌNH
DANH MỤC
1. Cố định nẹp vít gẫy thân xương cánh tay
2. Cắt cụt cánh tay
3. Tháo khớp khuỷu
4. Phẫu thuật gẫy lồi cầu ngoài xương cánh tay
5. Phẫu thuật găm kim Kirschner trong gẫy Pouteau Colles
6. Phẫu thuật gẫy mỏm trên ròng rọc xương cánh tay
7. Cố định nẹp vít gẫy hai xương cẳng tay
8. Cố định đinh nội tủy gẫy hai xương cẳng tay
9. Cố định đinh nội tủy gẫy một xương cẳng tay
10. Chuyển ngón có cuống mạch nuôi
11. Phẫu thuật cấp cứu bàn tay tổn thương gân gấp, gân duỗi vùng 4, 5
12. Phẫu thuật điều trị vẹo cổ
13. Phẫu thuật kết hợp xương đòn
14. Phẫu thuật trật khớp cùng vai - đòn
15. Thay khớp vai
16. Phẫu thuật điều trị xương bả vai nhô cao
17. Phẫu thuật điều trị gẫy xương cánh tay tổn thương mạch - thần kinh
18. Cố định nẹp vít gẫy thân xương cánh tay
19. Nắn găm kim Kirschner trong gẫy Pouteau - Colles (P - C)
20. Cố định Kirschner trong gẫy đầu trên xương cánh tay
21. Phẫu thuật giải phóng chèn ép thần kinh giữa trong hội chứng ống cổ tay
22. Phẫu thuật điều trị can lệch đầu dưới xương quay
23. Phẫu thuật bàn tay cấp cứu có tổn thương phức tạp
24. Cắt dị tật dính ngón bằng và dưới 2 ngón tay
25. Kỹ thuật găm kim Kirschner điều trị gẫy đốt bàn nhiều đốt bàn
26. Phẫu thuật viêm tấy bàn tay, kể cả viêm bao hoạt dịch
27. Phẫu thuật điều trị gẫy xương đốt ngón tay bằng kim Kirschner hoặc nẹp vít
28. Phẫu thuật điều trị ngón tay cò súng
29. Phẫu thuật gẫy cổ xương đùi bằng vít xốp hoặc nẹp DHS
30. Phẫu thuật thay khớp háng bán phần và toàn bộ
31. Phẫu thuật gẫy đầu dưới xương đùi bằng nẹp DCS
32. Phẫu thuật điều trị trật khớp háng bẩm sinh
33. Phẫu thuật kết hợp xương điều trị gẫy ổ cối phức tạp
1. CỐ ĐỊNH NẸP VÍT GÃY THÂN XƯƠNG CÁNH TAY NGƯỜI LỚN
I. ĐẠI CƯƠNG
Gãy thân xương cánh tay được tính từ cổ phẫu thuật xương cánh tay trên chỗ bám cơ ngực to đến vùng trên lồi cầu xương cánh tay.
Có thể điều trị bảo tồn nắn bó bột với các di lệch ít vẫn chấp nhận được. Phẫu thuật kết hợp xương nẹp vít vững chắc giúp người bệnh phục hồi cơ năng tốt.
Có hai biến chứng hàng đầu là liệt thần kinh quay và khớp giả.
II. CHỈ ĐỊNH
- Gãy thân xương cánh tay kín ít di lệch.
- Gãy thân xương cánh tay có tổn thương thần kinh quay.
- Gãy hở thân xương cánh tay có kèm theo các biến chứng khác hoặc không (tổn thương mạch máu, thần kinh,…)
- Điều trị bảo tồn không kết quả (khớp giả, can lệch,…)
III. CHỐNG CHỈ ĐỊNH
- Đang có tình trạng nhiễm khuẩn.
- Sốc nặng vì đa chấn thương.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình
2. Phương tiện
- Bộ dụng cụ kết hợp xương cho xương cánh tay.
- Bộ nẹp vít cho xương cánh tay.
3. Người bệnh
Được giải thích đầy đủ về cuộc phẫu thuật, các tai biến, biến chứng có thể gặp trong và sau cuộc phẫu thuật (tổn thương thần kinh quay, khớp giả, tai biến do gây tê đám rối…). Nhịn ăn trước 6 giờ.
4. Hồ sơ bệnh án
Ghi đầy đủ, chi tiết các lần thăm khám, hội chẩn, giải thích cho người bệnh và gia đình.
IV. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Gây tê đám rối thần kinh cánh tay hoặc gây mê.
2. Kỹ thuật
- Tư thế người bệnh: nằm ngửa, tay gãy xuôi thân mình.
- Đường mổ: Rạch da 10 - 12 cm dọc theo đường trước ngoài 1/3 giữa, nếu gãy thấp thì theo phần rãnh nhị đầu ngoài.
- Tách vách liên cơ giữa cơ cánh tay trước và khối cơ phía sau; trên là cơ delta, dưới là cơ ngửa dài và rãnh nhị đầu ngoài.
- Tìm và bộc lộ thần kinh quay, tách rời thật nhẹ nhàng và kéo với một dây mềm. Thần kinh quay đi phía sau, từ trong ra ngoài, từ trên xuống dưới trong rãnh xoắn 1/3 giữa xương cánh tay có động mạch cánh tay sâu đi kèm.
- Bộc lộ hai đầu xương gãy đủ để đặt nẹp, làm sạch đầu xương.
- Đặt lại xương, ốp nẹp và cố định với kìm kẹp xương giữ nẹp hai bên.
- Bắt vít để cố định nẹp: ít nhất 3 vít cho mỗi đầu xương gãy (từ 6 - 8 vít cho ổ gãy).
- Rửa vùng mổ, kiểm tra cầm máu.
- Đặt một dẫn lưu 48h.
- Khâu phục hồi các lớp cơ, cân, da theo giải phẫu.
- Băng vô khuẩn.
- Túi treo tay hoặc nẹp bột cánh cẳng bàn tay khuỷu 90o trong 10 ngày.
Chú ý:
+ Khi bộc lộ thần kinh quay: bóc tách thật nhẹ nhàng tránh gây liệt sau mổ.
+ Tránh làm tổn thương động mạch cánh tay sâu khi bộc lộ thần kinh quay.
+ Nếu thần kinh quay đã bị đứt khi gãy xương thì cố định ổ gãy với nẹp vít rồi tiến hành khâu phục hồi thần kinh.
+ Khi khâu lại các lớp tránh để thần kinh quay sát xương mà tách rời bằng đệm cơ.
V. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Tụ máu, phù nề sau mổ
2. Nhiễm khuẩn sau mổ
3. Liệt thần kinh quay: có thể do chấn thương, garo hoặc co kéo trong mổ.
4. Đứt thần kinh quay đã được khâu nối thì cần điều trị lý liệu pháp sớm tránh teo cơ và theo dõi trong ít nhất 6 tháng.
I. ĐẠI CƯƠNG
Cắt cụt cánh tay là phẫu thuật cắt cụt giới hạn từ trên lồi cầu xương cánh tay tới ngang nếp hõm nách. Tùy thuộc vào chức năng chi giả sẽ lắp cho người bệnh mà người ta coi những cắt cụt thấp dưới mỏm trên lồi cầu xương cánh tay như mỏm cụt trong tháo khớp khuỷu, hoặc mỏm cụt trên nếp hõm nách như mỏm cụt trong tháo khớp vai.
Nguyên tắc chung của phẫu thuật cắt cụt là giữ được mỏm cụt càng dài càng tốt.
II. CHỈ ĐỊNH
- Hoại tử tắc mạch cẳng bàn tay.
- Dập nát cẳng bàn tay.
- Cụt chấn thương cánh cẳng tay.
- Nhiễm trùng nặng cánh cẳng bàn tay.
- U ác tính cánh cẳng bàn tay.
III. CHỐNG CHỈ ĐỊNH
Chống chỉ định can thiệp Ngoại khoa nói chung
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình
2. Phương tiện
Bộ dụng cụ cắt cụt chi trên.
3. Người bệnh và gia đình
Được giải thích đầy đủ về cuộc phẫu thuật, các tai biến có thể gặp trong và sau cuộc phẫu thuật (nhiễm trùng, tai biến do gây tê đám rối,…), đại diện gia đình ghi vào hồ sơ việc chấp nhận cắt cụt cho người bệnh. Nhịn ăn trước 6 giờ.
4. Hồ sơ bệnh án
Ghi đầy đủ, chi tiết các lần thăm khám, hội chẩn, giải thích cho người bệnh và gia đình.
IV. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Gây tê đám rối thần kinh trên đòn hoặc gây mê.
2. Kỹ thuật
- Tư thế người bệnh: nằm ngửa, tay dạng đặt trên bàn nhỏ.
- Rạch da: theo hai vạt trước, sau cánh tay. Đỉnh đường rạch nên cao ngang bằng điểm sẽ cắt xương, hai vạt có chiều dài hơn một lần rưỡi đường kính xương vùng cắt.
- Nếu cắt cụt trên lồi cầu cánh tay thì cắt hai vạt bằng nhau, nếu cắt cao hơn nên cắt vạt trước dài hơn vạt sau để đường khâu ra sau.
- Thắt mạch, cầm máu: Tách động mạch cánh tay (hoặc động mạch nách nếu cắt cụt cao), thắt và cắt ngang mức sẽ cắt xương.
- Cắt thần kinh: Bộc lộ thần kinh quay, giữa, trụ và cắt cao trên mức sẽ cắt xương.
- Cắt cơ: Cắt gân cơ trên mức sẽ cắt xương 2 - 3 cm nếu ở vùng trên lồi cầu xương cánh tay, 4 - 5 cm nếu ở vùng cao hơn, theo chiều của vạt.
- Cắt xương: Lóc màng xương, dùng cưa dây hoặc cưa rung cắt xương, dũa tròn đầu xương.
- Đóng cơ che phủ mỏm cụt: Khâu các khối cơ khu trước và khu sau bằng các mũi chữ X hoặc chữ U bằng chỉ tiêu cỡ lớn theo các lớp che phủ đầu xương.
- Đặt dẫn lưu nếu cần
- Đóng da: khâu cân hai vạt bằng các mũi chỉ tiêu, khâu đóng da hai vạt bằng các mũi rời.
- Băng vô khuẩn.
V. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
- Chảy máu, tụ máu mỏm cụt: mở vết mổ cầm máu, lấy máu tụ, băng ép.
- Nhiễm trùng: tách chỉ vết mổ, làm sạch, để hở.
- Hoại tử mỏm cụt: phẫu thuật sửa mỏm cụt.
- Căng da mỏm cụt: chống phù nề, phẫu thuật sửa lại mỏm cụt nếu cần.
- Đau mỏm cụt: chống phù nề, giảm đau.
- Chi ma.
I. ĐẠI CƯƠNG
Phẫu thuật tháo khớp khuỷu là một phẫu thuật đơn giản dễ áp dụng ở các tuyến y tế địa phương. Do phần cánh tay còn dài nên thuận lợi cho việc lắp và sử dụng chi giả của người bệnh.
II. CHỈ ĐỊNH
- Hoại tử tắc mạch cẳng bàn tay.
- Dập nát cẳng bàn tay.
- Cụt chấn thương cánh cẳng tay.
- Nhiễm trùng nặng cẳng bàn tay.
- U ác tính cẳng bàn tay.
III. CHỐNG CHỈ ĐỊNH
Không có chống chỉ định.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa ngoại chung đã được đào tạo.
2. Phương tiện
- Bộ dụng cụ phẫu thuật chi trên.
- Bộ dụng cụ cắt cụt chi trên.
3. Người bệnh và gia đình
Được giải thích đầy đủ về cuộc phẫu thuật, các tai biến có thể gặp trong và sau cuộc phẫu thuật (nhiễm trùng, tai biến do gây tê đám rối,…), đại diện gia đình ghi vào hồ sơ việc chấp nhận cắt cụt cho người bệnh. Nhịn ăn trước 6 giờ.
4. Hồ sơ bệnh án
Ghi đầy đủ, chi tiết các lần thăm khám, hội chẩn, giải thích cho người bệnh và gia đình.
IV. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Gây tê đám rối thần kinh cánh tay hoặc gây mê.
2. Kỹ thuật
2.1. Tư thế người bệnh: nằm ngửa, tay dạng đặt trên bàn nhỏ.
2.2. Rạch da: theo hai vạt trước, sau cánh tay. Đỉnh đường rạch nên cao ngang bằng mỏm trên lồi cầu, hai vạt da có chiều dài 3 - 4 cm.
2.3. Thắt mạch, cầm máu: Tách động mạch cánh tay nằm trong rãnh nhị đầu trong, thắt hai lần và cắt ngang mức khớp khuỷu.
2.4. Cắt thần kinh: Bộc lộ thần kinh giữa nằm trong rãnh nhị đầu trong; thần kinh trụ nằm trong rãnh thần kinh trụ mặt sau xương cánh tay; thần kinh quay chạy trong rãnh nhị đầu ngoài.Tiến hành cắt cao trên mức sẽ cắt xương 3 cm.
2.5. Cắt cơ
- Phẫu tích cắt dưới chỗ bám 1 cm với khối cơ gấp cẳng tay ở lồi cầu trong.
- Tách chỗ bám gân cơ nhị đầu ở xương quay, gân cơ cánh tay ở mỏm vẹt xương trụ.
- Phẫu tích và cắt khối cơ duỗi cẳng tay bám vào lồi cầu ngoài 6 - 7 cm về phía cẳng tay.
- Cắt gân tam đầu cánh tay sát mỏm khuỷu
- Cắt bao khớp phía trước và phía sau.
2.6. Đóng cơ che phủ mỏm cụt: Khâu gân cơ tam đầu và gân cơ nhị đầu, cơ cánh tay bằng chỉ không tiêu che phủ đầu xương. Khâu khối cơ duỗi khu ngoài vào gân khối cơ gấp ở mỏm lồi cầu trong.
2.7. Đóng da: khâu cân hai vạt bằng các mũi chỉ tiêu, khâu đóng da hai vạt bằng các mũi rời.
2.8. Băng vô khuẩn
Chú ý: Nên khâu vạt da phủ vừa đủ không căng.
V. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
- Chảy máu, tụ máu mỏm cụt: mở vết mổ cầm máu, lấy máu tụ, băng ép.
- Nhiễm trùng: tách chỉ vết mổ, làm sạch, để hở.
- Hoại tử mỏm cụt: phẫu thuật sửa mỏm cụt.
- Căng da mỏm cụt: chống phù nề, phẫu thuật sửa lại mỏm cụt nếu cần.
- Đau mỏm cụt: chống phù nề, giảm đau.
- Chi ma.
4. PHẪU THUẬT GÃY LỒI CẦU NGOÀI XƯƠNG CÁNH TAY
I. ĐẠI CƯƠNG
Là loại gãy thường gặp ở trẻ em, khi ngã chống tay lực đẩy dọc theo xương quay làm gãy lồi cầu và nửa ngoài ròng rọc, do sự co của khối cơ bám vào mỏm trên lồi cầu ngoài làm cho mảnh gãy di lệch xoay ra ngoài. Đây là loại gãy xương phải mổ.
II. CHỈ ĐỊNH
- Gãy lồi cầu ngoài xương cánh tay di lệch ra ngoài và ra sau tới sớm.
- Gãy lồi cầu ngoài xương cánh tay đến muộn gây dính khớp và hạn chế cơ năng.
III. CHỐNG CHỈ ĐỊNH
Gãy lồi cầu ngoài xương cánh tay cũ di lệch gây di chứng vẹo khuỷu thì khi mổ không can thiệp vào ổ gãy cũ ngoại trừ phẫu thuật đục sửa trục hoặc chuyển thần kinh trụ ra trước do liệt trụ
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện:
- Bộ dụng cụ kết hợp xương cho xương cánh tay.
- Vít đường kính 3.5mm các cỡ hoặc kim Kirschner các cỡ.
3. Người bệnh và gia đình
Được giải thích đầy đủ về cuộc phẫu thuật, các tai biến có thể gặp trong và sau cuộc phẫu thuật (tổn thương thần kinh trụ, nhiễm trùng, tai biến do gây tê đám rối…). Nhịn ăn trước 6 giờ.
4. Hồ sơ bệnh án
Ghi đầy đủ, chi tiết các lần thăm khám, hội chẩn, giải thích cho người bệnh và gia đình.
IV. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây tê đám rối thần kinh cánh tay hoặc gây mê.
2. Kỹ thuật
- Tư thế người bệnh: nằm ngửa, tay gãy xuôi thân mình đặt trên bàn nhỏ.
- Đường mổ: Rạch da 4 - 6 cm dọc theo đường ngoài khuỷu từ sát đầu trên xương quay tới trên lồi cầu khoảng 4 cm.
- Mở cân và bao khớp trước sát mảnh gãy lồi cầu ngoài, tìm mặt gãy của lồi cầu ngoài, bộc lộ mặt sụn của lồi cầu và một phần ròng rọc. Chú ý bảo vệ chỗ bám của các cơ vào vùng trên lồi cầu ngoài, làm sạch máu tụ diện gãy và khớp khuỷu.
- Đặt lại xương: dùng kẹp săng giữ kéo mảnh gãy xuống và đưa vào vị trí giải phẫu, áp vào mặt gãy đầu dưới xương cánh tay trong tư thế khuỷu gấp 90o và đưa cẳng tay ra ngoài để ép diện gãy.
- Cố định: găm 02 kim Kirschner 1.4 - 1.8mm song song, chếch từ ngoài vào trong, từ dưới lên trên; hoặc 1 kim chếch, 1 kim đi ngang diện khớp.
- Vít xốp nhỏ đường kính 3,5mm, chiều dài 3 - 4 cm bắt chếch qua diện gãy.
- Rửa vùng mổ, kiểm tra cầm máu.
- Đặt một dẫn lưu nhỏ 24h.
- Khâu phục hồi các lớp cơ, cân, da theo giải phẫu.
- Băng vô khuẩn.
- Túi treo tay hoặc nẹp bột cánh cẳng bàn tay khuỷu 90o trong 10 ngày.
Chú ý: khi phẫu thuật tránh tổn thương chỗ bám của các cơ vùng trên lồi cầu ngoài. Khi đặt kim Kirschner không để lồi lên nhiều dưới da.
V. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
- Mạch, nhịp thở, nhiệt độ.
- Tình trạng vết mổ: sưng nề, chảy máu,…
- Kháng sinh, giảm đau.
- Sau 10 ngày tháo nẹp và tập vận động khuỷu nhẹ nhàng.
2. Xử trí
2.1. Tụ máu: cắt nút chỉ lấy máu tụ.
2.2. Nhiễm khuẩn: cắt chỉ sớm, nạo viêm, làm sạch, lấy kim Kirschner nếu cần.
2.3. Tiêu lồi cầu ngoài: thường do gãy tới muộn hoặc can thiệp mạnh (vít,..), có thể ghép xương nếu cần.
5. PHẪU THUẬT GĂM KIM KIRSCHNER TRONG GÃY POUTEAU COLLES
I. ĐẠI CƯƠNG
Gãy Pouteau Colles là loại gãy phổ biến ở người trưởng thành, định nghĩa là loại gãy đầu dưới xương quay đường gãy cách khe khớp cổ tay 2 cm, đường gãy ngoại khớp có di lệch điển hình là đầu dưới xương quay lệch ra ngoài và lệch ra sau.
Đa số các trường hợp có thể điều trị bảo tồn nắn bó bột, hoặc phẫu thuật găm kim Kirschner cố định đều cho kết quả tốt.
Phẫu thuật phải tiến hành với màn huỳnh quang tăng sáng trong mổ.
II. CHỈ ĐỊNH
- Mỏm trâm quay di lệch lên cao, khoảng cách với mỏm trâm trụ nhỏ hơn 5mm (trên phim Xquang thẳng, bình thường khoảng cách này là 15mm).
- Đầu dưới di lệch mở góc ra sau trên 15o.
- Nắn chỉnh kín thất bại.
III. CHỐNG CHỈ ĐỊNH
Không có chống chỉ định
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện
- Bộ dụng cụ kết hợp xương cho xương cẳng tay.
- Bộ kim Kirschner các cỡ, kìm cắt và kìm vặn.
- Máy Xquang có màn tăng sáng (C-arm) trong mổ.
3. Người bệnh và gia đình
Được giải thích đầy đủ về cuộc phẫu thuật, các tai biến có thể gặp trong và sau cuộc phẫu thuật (tổn thương động mạch quay, nhiễm trùng, tai biến do gây tê đám rối,…). Nhịn ăn trước 6 giờ.
4. Hồ sơ bệnh án
Ghi đầy đủ, chi tiết các lần thăm khám, hội chẩn, giải thích cho người bệnh và gia đình.
IV. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Gây tê tại chỗ, gây tê đám rối thần kinh cánh tay hoặc gây mê.
2. Kỹ thuật
- Tư thế người bệnh: nằm ngửa, tay gãy dạng đặt trên bàn nhỏ không cản quang.
- Nắn chỉnh ổ gãy với máy C-arm: người phụ nắm ngón tay cái theo trục xương quay, tay kia kéo 4 ngón nghiêng về phía trụ, kéo ghì gấp nhẹ cổ tay. Người nắn chính nắn ấn đầu dưới ra trước vào trong, kiểm tra với C-arm nếu đạt về giải phẫu thì người phụ giữ cố định không kéo.
- Xuyên chéo hai kim Kirschner từ mỏm trâm quay qua ổ gãy găm vào vỏ xương cứng đầu trên. Bẻ cong đầu kim và cắt sát mặt da.
Có thể găm 2 hoặc 3 kim Kirschner cố định theo các cách sau:
+ Găm hai kim song song từ mỏm trâm quay chéo qua ổ gãy vào thành xương đối diện.
+ Găm hai kim chéo nhau từ sát đầu dưới chéo qua ổ gãy.
+ Găm một kim song song từ mỏm trâm quay chéo qua ổ gãy vào thành xương đối diện, một kim từ đầu dưới phía sau chéo qua ổ gãy ra phía trước.
+ Găm một kim song song từ mỏm trâm quay chéo qua ổ gãy vào thành xương đối diện, một kim từ trên mỏm trâm quay song song mặt khớp cố định khớp quay trụ dưới với những trường hợp có mất vững khớp.
- Sát trùng và băng vô khuẩn.
- Bó bột cẳng bàn tay rạch dọc.
V. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
2.1. Mạch, nhịp thở, nhiệt độ, toàn trạng.
2.2. Tình trạng đầu chi: sưng nề, tím tái, tê bì,…
2.3. Kháng sinh, giảm đau.
2.4. Gác tay cao, tập vận động nhẹ nhàng đầu ngón.
2. Xử trí
2.1. Chảy máu: cắt bột, cầm máu, băng ép.
2.2. Nhiễm khuẩn: nạo viêm, làm sạch, lấy kim Kirschner nếu cần.
Ghi chú:
- Với các cơ sở phẫu thuật chuyên ngành, có đủ trang thiết bị cần thiết và phẫu thuật viên có kinh nghiệm có thể tiến hành kỹ thuật, mang lại hiệu quả cao.
- Sau phẫu thuật chỉ cần đặt nẹp bột, người bệnh được vận động sớm.
6. PHẪU THUẬT GÃY MỎM TRÊN RÒNG RỌC XƯƠNG CÁNH TAY
I. ĐẠI CƯƠNG
Gãy mỏm trên ròng rọc chiếm khoảng 3,4% các thương tổn khuỷu tay, thường đi kèm với gãy lồi cầu trong hoặc trật khuỷu (có thể gây kẹt mảnh xương trong khớp). Điều trị bảo tồn chỉ định với trường hợp gãy ít di lệch.
II. CHỈ ĐỊNH
- Gãy mỏm trên ròng rọc xương cánh tay di lệch trên 1 cm.
- Gãy có mảnh xương kẹt trong khớp sau khi nắn chỉnh trật khớp khuỷu.
- Gãy kèm dấu hiệu tổn thương thần kinh trụ.
- Gãy kèm dấu hiệu mất vững khuỷu với động tác vẹo ngoài.
III. CHỐNG CHỈ ĐỊNH
Gãy mỏm trên ròng rọc xương cánh tay trên cơ địa người bệnh yếu kèm bệnh phối hợp không thể can thiệp phẫu thuật.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện
- Bộ dụng cụ kết hợp xương cho xương cánh tay.
- Vít đường kính 3.5mm các cỡ hoặc kim Kirschner các cỡ.
3. Người bệnh và gia đình
Được giải thích đầy đủ về cuộc phẫu thuật, các tai biến có thể gặp trong và sau cuộc phẫu thuật (tổn thương thần kinh trụ, nhiễm trùng, tai biến do gây tê đám rối…). Nhịn ăn trước 6 giờ.
4. Hồ sơ bệnh án
Ghi đầy đủ, chi tiết các lần thăm khám, hội chẩn, giải thích cho người bệnh và gia đình.
IV. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây tê đám rối thần kinh cánh tay hoặc gây mê.
2. Kỹ thuật
- Tư thế người bệnh: nằm ngửa, tay gãy xuôi thân mình đặt trên bàn nhỏ.
- Đường mổ: Rạch da 5 - 7 cm dọc theo đường trong khuỷu từ dưới mỏm lồi cầu trong xương cánh tay lên trên.
- Mở cân và bao khớp trước lồi cầu trong, tìm mặt gãy của mỏm trên ròng rọc. Chú ý bảo vệ chỗ bám của các cơ vào vùng trên lồi cầu trong, làm sạch máu tụ diện gãy và khớp khuỷu.
- Tìm mảnh xương gãy di lệch, nếu mảnh xương kẹt trong khớp khuỷu cần tìm lần theo nguyên ủy khối cơ gấp bị cuốn vào trong khớp, làm sạch diện gãy.
- Đặt lại xương: dùng kẹp săng giữ kéo mảnh gãy xuống và đưa vào vị trí giải phẫu, áp vào mặt gãy đầu dưới xương cánh tay trong tư thế khuỷu gấp 90o và xoay cẳng tay vào trong.
- Cố định: găm 02 kim Kirschner 1.4 - 1.8mm, chếch từ trong ra ngoài, từ dưới lên trên; hoặc 1 kim chếch, 1 kim đi ngang diện khớp.
- Vít xốp nhỏ đường kính 3,5mm, chiều dài 3 - 4 cm bắt chếch qua diện gãy.
- Với những gãy cũ không thể lấy mảnh gãy ra khỏi khớp khuỷu cần giải phóng nguyên ủy các cơ gấp cẳng tay và khâu lại vào lồi cầu trong bằng chỉ không tiêu.
- Rửa vùng mổ, kiểm tra cầm máu.
- Đặt một dẫn lưu nhỏ 24h.
- Khâu phục hồi các lớp cân, da theo giải phẫu.
- Băng vô khuẩn.
- Nẹp bột cánh cẳng bàn tay khuỷu 90o 4 tuần.
Chú ý: Khi phẫu thuật tránh tổn thương chỗ bám của các cơ vùng trên lồi cầu trong, tránh làm tổn thương thần kinh trụ. Khi đặt kim Kirschner không để lồi lên nhiều dưới da.
V. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
2.1. Mạch, nhịp thở, nhiệt độ.
2.2. Tình trạng vết mổ: sưng nề, chảy máu,…
2.3. Kháng sinh, giảm đau.
2.4. Sau 4 tuần tháo nẹp và tập vận động khuỷu nhẹ nhàng. Rút kim hoặc vít sau 6 - 8 tuần.
2. Xử trí
2.1. Tụ máu: cắt nút chỉ lấy máu tụ.
2.2. Nhiễm khuẩn: cắt chỉ sớm, nạo viêm, làm sạch, lấy kim Kirschner nếu cần.
7. CỐ ĐỊNH NẸP VÍT GÃY THÂN HAI XƯƠNG CẲNG TAY NGƯỜI LỚN
I. ĐẠI CƯƠNG
Là loại gãy thân xương giới hạn từ trên khớp quay cổ tay 4 cm lên tới dưới lồi củ nhị đầu 2 cm.
Thường gặp sau chấn thương, ảnh hưởng nhiều tới chức năng cẳng bàn tay.
II. CHỈ ĐỊNH
- Gãy kín thân hai xương cẳng tay di lệch.
- Gãy kín thân hai xương cẳng tay nắn bó không kết quả.
III. CHỐNG CHỈ ĐỊNH
- Gãy kín thân hai xương cẳng tay ở trẻ em.
IV. CHUẨN BỊ
1. Người thực hiện: Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện
- Bộ dụng cụ kết hợp xương cho xương cẳng tay.
- Bộ nẹp vít 3.5mm các cỡ.
3. Người bệnh và gia đình
Được giải thích đầy đủ về cuộc phẫu thuật, các tai biến có thể gặp trong và sau cuộc phẫu thuật (tổn thương thần kinh quay, trụ, nhiễm trùng, tai biến do gây tê đám rối,…). Nhịn ăn trước 6 giờ.
4. Hồ sơ bệnh án
Ghi đầy đủ, chi tiết các lần thăm khám, hội chẩn, giải thích cho người bệnh và gia đình.
IV. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây tê đám rối thần kinh cánh tay hoặc gây mê.
2. Kỹ thuật
2.1. Tư thế người bệnh: nằm ngửa, tay gãy dạng 90o đặt trên bàn nhỏ.
2.2. Đường mổ với xương quay
- Gãy 1/3 trên:
Rạch đường trước ngoài (Henry).
Bộc lộ vào phần giữa cơ ngửa dài và khối cơ cánh tay quay, tránh làm thương tổn bó mạch thần kinh quay.
- Gãy 1/3 giữa: Có thể dùng đường rạch sau ngoài hoặc đường Henry, khi bộc lộ xương hướng ra trước tránh gây tụ máu. Tách gân cơ gan tay lớn và gân gấp riêng ngón 1.
- Gãy 1/3 dưới: hai đường rạch thường sử dụng là đường phía ngoài và phía sau.
2.3. Đường mổ với xương trụ
- Đường mổ phía sau theo hướng từ mỏm khuỷu tới mỏm trâm trụ.
- Bóc tách cân và cơ nhẹ nhàng.
2.4. Làm sạch máu tụ diện gãy
2.5. Đặt lại xương: dùng kẹp giữ xương nhỏ đưa hai đầu gãy vào vị trí giải phẫu, trong tư thế khuỷu duỗi với xương quay và khuỷu gấp 90o kê ngả vào thân mình với xương trụ.
2.6. Cố định
Đặt nẹp vít bản nhỏ 6 - 8 lỗ, đảm bảo mỗi đầu gãy cố định ít nhất 3 vít đường kính 3,5mm. Chú ý kiểm tra sấp ngửa bàn tay trong mổ trường khi đặt nẹp vít chính thức.
2.7. Rửa vùng mổ, kiểm tra cầm máu.
2.8. Đặt hai dẫn lưu nhỏ 24 giờ.
2.9. Khâu phục hồi các lớp cơ, cân, da theo giải phẫu.
2.10. Băng vô khuẩn.
V. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
- Mạch, nhịp thở, nhiệt độ.
- Tình trạng vết mổ: sưng nề, chảy máu,…
- Kháng sinh, giảm đau.
- Sau 3 ngày tập vận động nhẹ nhàng.
2. Xử trí
- Tụ máu: cắt nút chỉ lấy máu tụ.
- Nhiễm khuẩn: cắt chỉ sớm, nạo viêm, làm sạch, lấy nẹp vít nếu cần.
8. CỐ ĐỊNH ĐINH NỘI TỦY GÃY HAI XƯƠNG CẲNG TAY
I. ĐẠI CƯƠNG
Là loại gãy thân xương giới hạn từ trên khớp quay cổ tay 4 cm lên tới dưới lồi củ nhị đầu 2 cm.
Thường gặp sau chấn thương, ảnh hưởng nhiều tới chức năng cẳng bàn tay.
II. CHỈ ĐỊNH
- Gãy kín thân hai xương cẳng tay di lệch.
- Gãy kín thân hai xương cẳng tay nắn bó không kết quả.
III. CHỐNG CHỈ ĐỊNH
Gãy kín thân hai xương cẳng tay ở trẻ em (Gãy cành tươi).
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện
- Bộ dụng cụ kết hợp xương cho xương cẳng tay.
- Bộ đinh nội tủy xương cẳng tay các cỡ.
3. Người bệnh và gia đình
Được giải thích đầy đủ về cuộc phẫu thuật, các tai biến có thể gặp trong và sau cuộc phẫu thuật (tổn thương thần kinh quay, trụ, nhiễm trùng, tai biến do gây tê đám rối,…). Nhịn ăn trước 6 giờ.
4. Hồ sơ bệnh án
Ghi đầy đủ, chi tiết các lần thăm khám, hội chẩn, giải thích cho người bệnh và gia đình.
IV. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây tê đám rối thần kinh cánh tay hoặc gây mê.
2. Kỹ thuật
2.1. Tư thế người bệnh: nằm ngửa, tay gãy dạng 90o đặt trên bàn nhỏ.
2.2. Đường mổ với xương quay
- Gãy 1/3 trên:
Rạch đường trước ngoài (Henry).
Bộc lộ vào phần giữa cơ ngửa dài và khối cơ cánh tay quay, tránh làm thương tổn bó mạch thần kinh quay.
- Gãy 1/3 giữa: Có thể dùng đường rạch sau ngoài hoặc đường Henry, khi bộc lộ xương hướng ra trước tránh gây tụ máu. Tách gân cơ gan tay lớn và gân gấp riêng ngón 1.
- Gãy 1/3 dưới: hai đường rạch thường sử dụng là đường phía ngoài và phía sau.
2.3. Đường mổ với xương trụ
- Đường mổ phía sau theo hướng từ mỏm khuỷu tới mỏm trâm trụ.
- Bóc tách cân và cơ nhẹ nhàng.
2.4. Làm sạch máu tụ diện gãy
2.5. Đặt lại xương: dùng kẹp giữ xương nhỏ đưa hai đầu gãy vào vị trí giải phẫu, trong tư thế khuỷu duỗi với xương quay và khuỷu gấp 90o khi nắn xương trụ.
2.6. Cố định
- Xương quay: cẳng tay duỗi, rạch da từ mỏm trâm quay lên 1,5 cm, tách gân, dùi đóng đinh qua ổ gãy (từ diện gãy ngoại vi tới diện gãy trung tâm).
- Xương trụ: cẳng tay gấp 90o, rạch da từ mỏm khuỷu 1,5 cm, tách gân cơ tam đầu, bộc lộ mỏm khuỷu dùi đóng đinh xuôi dòng qua ổ gãy.
2.7. Rửa vùng mổ, kiểm tra cầm máu
2.8. Đặt hai dẫn lưu nhỏ 24 giờ
2.9. Khâu phục hồi các lớp cơ, cân, da theo giải phẫu
2.10. Băng vô khuẩn
V. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
- Mạch, nhịp thở, nhiệt độ.
- Tình trạng vết mổ: sưng nề, chảy máu,…
- Kháng sinh, giảm đau.
- Sau 3 ngày tập vận động nhẹ nhàng.
2. Xử trí
- Tụ máu: cắt nút chỉ lấy máu tụ.
- Nhiễm khuẩn: cắt chỉ sớm, nạo viêm, làm sạch, lấy đinh nội tủy nếu cần.
9. CỐ ĐỊNH ĐINH NỘI TỦY GÃY MỘT XƯƠNG CẲNG TAY
I. ĐẠI CƯƠNG
Là loại gãy thân xương giới hạn từ trên khớp quay cổ tay 4 cm lên tới dưới lồi củ nhị đầu 2 cm.
Thường gặp sau chấn thương, ảnh hưởng nhiều tới chức năng cẳng bàn tay.
II. CHỈ ĐỊNH
- Gãy kín thân xương quay hoặc xương trụ cẳng tay di lệch.
- Gãy kín thân xương quay hoặc xương trụ cẳng tay nắn bó không kết quả.
III. CHỐNG CHỈ ĐỊNH
- Gãy kín thân xương quay hoặc xương trụ cẳng tay không di lệch.
- Gãy kín thân xương quay hoặc xương trụ cẳng tay ở trẻ em.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện
- Bộ dụng cụ kết hợp xương cho xương cẳng tay.
- Bộ đinh nội tủy xương cẳng tay các cỡ.
3. Người bệnh và gia đình
Được giải thích đầy đủ về cuộc phẫu thuật, các tai biến có thể gặp trong và sau cuộc phẫu thuật (tổn thương thần kinh quay, trụ, nhiễm trùng, tai biến do gây tê đám rối,…). Nhịn ăn trước 6 giờ.
4. Hồ sơ bệnh án
Ghi đầy đủ, chi tiết các lần thăm khám, hội chẩn, giải thích cho người bệnh và gia đình.
IV. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây tê đám rối thần kinh cánh tay hoặc gây mê.
2. Kỹ thuật
2.1. Tư thế người bệnh: nằm ngửa, tay gãy dạng 45 độ đặt trên bàn nhỏ.
2.2. Đường mổ với xương quay:
- Gãy 1/3 trên:
Rạch đường trước ngoài (Henry).Bộc lộ vào phần giữa cơ ngửa dài và khối cơ cánh tay quay, tránh làm thương tổn bó mạch thần kinh quay.
- Gãy 1/3 giữa: Có thể dùng đường rạch sau ngoài hoặc đường Henry, khi bộc lộ xương hướng ra trước tránh gây tụ máu. Tách gân cơ gan tay lớn và gân gấp riêng ngón 1.
- Gãy 1/3 dưới: hai đường rạch thường sử dụng là đường phía ngoài và phía sau.
2.3. Đường mổ với xương trụ
- Đường mổ phía sau theo hướng từ mỏm khuỷu tới mỏm trâm trụ.
- Bóc tách cân và cơ nhẹ nhàng.
2.4. Làm sạch máu tụ diện gãy
2.5. Đặt lại xương: dùng kẹp giữ xương nhỏ đưa hai đầu gãy vào vị trí giải phẫu, trong tư thế khuỷu duỗi với xương quay và khuỷu gấp 90o kê ngả vào thân mình với xương trụ.
2.6. Cố định
- Xương quay: cẳng tay duỗi, rạch da từ mỏm trâm quay lên 1,5 cm, tách gân, dùi đóng đinh ngược dòng qua ổ gãy.
- Xương trụ: cẳng tay gấp 90o, rạch da từ mỏm khuỷu 1,5 cm, tách gân cơ tam đầu, bộc lộ mỏm khuỷu dùi đóng đinh xuôi dòng qua ổ gãy.
2.7. Rửa vùng mổ, kiểm tra cầm máu
2.8. Đặt hai dẫn lưu nhỏ 24 giờ
2.9. Khâu phục hồi các lớp cơ, cân, da theo giải phẫu
2.10. Băng vô khuẩn
V. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
- Mạch, nhịp thở, nhiệt độ.
- Tình trạng vết mổ: sưng nề, chảy máu,…
- Kháng sinh, giảm đau.
- Sau 3 ngày tập vận động nhẹ nhàng.
2. Xử trí
- Tụ máu: cắt nút chỉ lấy máu tụ.
- Nhiễm khuẩn: cắt chỉ sớm, nạo viêm, làm sạch, lấy đinh nội tủy nếu cần.
10. CHUYỂN NGÓN CÓ CUỐNG MẠCH NUÔI
I. ĐẠI CƯƠNG
Phẫu thuật tái tạo ngón tay bằng chuyển ngón có cuống mạch nuôi là một phẫu thuật chỉnh hình phức tạp nhằm phục hồi chức năng và thẩm mỹ bàn tay, đòi hỏi kíp mổ có trình độ cao và đầy đủ các trang thiết bị, điều kiện vô khuẩn cao.
Thường dùng để tái tạo ngón cái là ngón có chức năng quan trọng nhất của bàn tay.
II. CHỈ ĐỊNH
- Ngón 1 cụt ngang khớp bàn ngón.
- Ngón 1 cụt ngang ½ đốt bàn ngón.
III. CHỐNG CHỈ ĐỊNH
- Mỏm cụt ngón 1 sẹo co xấu.
- Mỏm cụt ngón 1 nhiễm trùng.
- Có nhiễm trùng, sẹo xấu hoặc biến dạng mạch máu ở ngón 3 hoặc ngón 4.
IV. CHUẨN BỊ
1. Người thực hiện: Phẫu thuật viên là bác sĩ chuyên khoa bàn tay và vi phẫu.
2. Phương tiện
- Bộ dụng cụ phẫu thuật bàn tay.
- Bộ dụng cụ phẫu thuật vi phẫu và kính vi phẫu nếu có.
- Các dụng cụ chuyên sâu như nẹp vít mini, cưa xương nhỏ.
3. Người bệnh và gia đình
Được giải thích đầy đủ về cuộc phẫu thuật, các tai biến có thể gặp trong và sau cuộc phẫu thuật (hoại tử ngón, nhiễm trùng, tai biến do gây tê đám rối,…). Nhịn ăn trước 6 giờ.
Nên tiến hành chụp hệ mạch máu ở bàn tay trước phẫu thuật để xác định mạch máu ngón 3, ngón 4 có bình thường hay không.
4. Hồ sơ bệnh án
Ghi đầy đủ, chi tiết các lần thăm khám, hội chẩn, giải thích cho người bệnh và gia đình.
IV. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: gây mê nội khí quản.
2. Kỹ thuật
2.1. Tư thế người bệnh: nằm ngửa, tay gãy dạng đặt trên bàn nhỏ.
2.2. Chuẩn bị mỏm cụt ngón 1
- Thông thường mỏm cụt ngón 1 chỉ còn lại đốt bàn, da xung quanh gần như bình thường. Cắt bỏ sẹo ở đầu mỏm cụt theo kiểu khoanh tròn.
- Rạch da từ đầu mỏm cụt uốn cong sang kẽ ngón 3, 4 ở phía gan tay. Tìm gân gấp dài ngón 1 (thường tụt lên cao, có thể tới sát nếp lằn cổ tay), xén gọn đầu gân gấp.
- Phía mu tay đi theo đường hình chữ Z song song với gân duỗi ngón 1, tìm gân duỗi ngón 1, cắt gọn đầu gân.
- Bóc tách xương đốt bàn ngón 1.
- Bóc tách rộng hai mép da qua đường rạch từ ngón 1 sang ngón 4 để tạo đường nhận thần kinh và mạch máu của ngón 3, ngón 4 chuyển sang, tránh không bị chèn ép, cong gấp.
2.3. Bóc tách ngón 4 (hoặc ngón 3)
- Phía mu tay rạch da theo hình chữ Z ở giữa đốt 1 ngón 3 hoặc ngón 4, cắt ngang đứt rời gân lên cao 6 cm ở 1/3 trên đốt bàn ngón.
- Phía gan tay có hai đường rạch: một đường từ kẽ ngón 3, 4 uốn cong để nối với đường rạch từ ngón 1 sang, một đường rạch từ kẽ ngón 4, 5 chạy song song không cắt ngang.
- Da: có một vạt da nối liền với ngón 4. Đường rạch da phía gan tay xong, tiến hành tìm động tĩnh mạch và thần kinh ngón 4 tách cô lập chúng cao sát cung động mạch gan tay.
- Phẫu tích gân gấp nông và sâu ngón lên cao 6 cm.
- Phẫu tích vào xương tiến hành cắt rời xương bằng cưa rung nhỏ. Sau khi cắt rời xương ta có ngón 4 đã cắt rời: da, gân duỗi, gân gấp và xương, chỉ còn lại cuống mạch và thần kinh.
2.4. Giai đoạn chuyển ngón 4 về vị trí ngón 1
- Phẫu thuật viên đưa ngón 4 về vị trí ngón 1 với góc xoay tương ứng 120 - 135 độ. Như vậy ở phía phải hay phía trái của động mạch phải ở một góc lớn hơn 120 độ để đạt lưu thông tuần hoàn tốt.
- Đặt hai đầu xương và cố định ngón 4 vào gốc của ngón 1 bằng nẹp vít mini hoặc bằng kim Kirschner. Khâu nối gân gấp và duỗi bằng phương pháp Kessler cải tiến.
2.5. Bỏ garo kiểm tra lưu thông máu
2.6. Đặt dẫn lưu nhỏ 48giờ.
2.7. Khâu cầm máu kỹ và đóng da
2.8. Băng vô khuẩn
2.9. Nếu cố định bằng kim Kirschner
Làm bột Iselin và đặt ngón ở tư thế đối chiếu.
V. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
- Dùng kháng sinh, giảm đau trong 3 - 5 ngày.
- Tình trạng vết mổ tại ngón 4: sưng nề, chảy máu,…
- Theo dõi ngón tay hồng ấm, cử động được là tốt, nếu ngón tím, lạnh mất cảm giác là dấu hiệu tắc mạch, hoại tử.
2. Xử trí
- Tắc mạch sớm trong vòng 24 giờ đầu thì nên phẫu thuật lại.
- Nhiễm khuẩn: cắt chỉ sớm, nạo viêm, làm sạch hoặc cắt cụt nếu cần.
11. PHẪU THUẬT CẤP CỨU BÀN TAY TỔN THƯƠNG GÂN GẤP, GÂN DUỖI VÙNG 4, 5
I. ĐẠI CƯƠNG
Thương tích bàn tay là tổn thương phối hợp thường gặp trong cấp cứu. Vết thương gân gấp, gân duỗi vùng 4, 5 là phổ biến nhất (là vùng đi từ trên nếp lằn cổ tay tới hết 1/3 dưới cẳng tay), hay gây di chứng kéo dài, ảnh hưởng tâm lý và điều trị tốn kém.
Lý tưởng nhất là tất cả các tổn thương được XỬ TRÍ ngay thì đầu.
II. CHỈ ĐỊNH
Các loại tổn thương gân gấp, gân duỗi.
III. CHỐNG CHỈ ĐỊNH
Khâu nối gân một thì khi vết thương đứt gân trên ba tuần hoặc có nhiễm trùng.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo về phẫu thuật bàn tay.
2. Phương tiện
- Bộ dụng cụ phẫu thuật bàn tay.
- Kim và chỉ chuyên dùng (chỉ monofile 4 - 5/0).
3. Người bệnh và gia đình
Được giải thích đầy đủ về cuộc phẫu thuật, các tai biến có thể gặp trong và sau cuộc phẫu thuật (tổn thương thần kinh, nhiễm trùng, dính gân, tai biến do gây tê đám rối,…). Nhịn ăn trước 6 giờ.
4. Hồ sơ bệnh án
Ghi đầy đủ, chi tiết các lần thăm khám, hội chẩn, giải thích cho người bệnh và gia đình.
IV. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Gây tê đám rối thần kinh cánh tay hoặc gây mê.
2. Kỹ thuật
2.1. Tư thế người bệnh: nằm ngửa, tay gãy dạng đặt trên bàn nhỏ.
2.2. Garo hơi, đặt ở gốc chi: áp lực 220 - 250mmHg.
2.3. Rạch da theo đường chữ Z: có thể mở rộng tùy theo thương tổn.
2.4. Bóc tách tìm các đầu gân và phẫu tích đánh giá thương tổn các bó mạch, thần kinh (thần kinh giữa, bó mạch thần kinh trụ, bó mạch thần kinh quay).Tránh làm tổn thương, đụng dập các đầu gân, nếu đầu gân dập nát cần cắt gọn tới vùng lành, với nguyên tắc cắt lọc tiết kiệm tối đa.
2.5. Dùng chỉ monofile 4 - 5/0 khâu nối các đầu gân tương ứng tận tận theo kỹ thuật Kessler, Kessler cải tiến, Kleinert hoặc Stuge. Khâu nối tất cả các gân nếu điều kiện cho phép.
2.6. Khâu nối động mạch tận tận bằng chỉ 8/0 - 9/0, với kính vi phẫu nếu có.
2.7. Khâu nối thần kinh tận tận, có thể khâu bao thần kinh, khâu bao bó hoặc khâu đầu tận các bó sợi thần kinh bằng chỉ 8/0 - 9/0, với kính vi phẫu nếu có.
2.8. Rửa vùng mổ, kiểm tra cầm máu.
2.9. Khâu phục hồi da bằng chỉ nylon
2.10. Băng vô khuẩn
2.11. Đặt nẹp bột ở tư thế cơ năng chùng gân
- Với khâu nối gân gấp: khớp cổ tay gấp 20 - 30 độ, khớp bàn ngón gấp 40 - 60 độ, các khớp gian đốt gấp nhẹ.
- Với khâu nối gân duỗi: khớp cổ tay duỗi 20 - 30 độ, khớp bàn ngón gấp 0 - 10 độ, các khớp gian đốt gấp nhẹ.
V. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
- Tình trạng toàn thân: mạch, nhịp thở, nhiệt độ.
- Tình trạng vết mổ: sưng nề, chảy máu,…
- Kháng sinh, giảm đau.
- Tập phục hồi chức năng sớm.
2. Xử trí
- Tụ máu: cắt nút chỉ lấy máu tụ, cầm máu.
- Nhiễm khuẩn: cắt chỉ sớm, nạo viêm, làm sạch, thay băng hàng ngày.
- Đứt lại sau mổ: tùy tình huống mà tiến hành khâu nối lại một thì hoặc hai thì.
- Dính gân sau phẫu thuật: tùy tình huống mà tiến hành tập phục hồi chức năng hoặc phẫu thuật gỡ dính gân.
12. PHẪU THUẬT ĐIỀU TRỊ VẸO CỔ
I. ĐẠI CƯƠNG
Là bệnh xơ cứng cơ Ức - Đòn - Chũm bẩm sinh (ƯĐC), làm mất cân bằng cơ, gây nên vẹo cổ.
Phẫu thuật Điều trị vẹo cổ là: Cắt chỗ bám tận (chủ yếu) hoặc bám nguyên ủy (có thể cắt cả 2 nơi) của cơ ức - đòn - chũm.
Bệnh vẹo cổ có thể kèm với các bệnh lý bẩm sinh khác như: trật khớp háng bẩm sinh…
Thường phát hiện sớm sau đẻ 1 - 2 tháng, điều trị bằng phục hồi chức năng
II. CHỈ ĐỊNH PHẪU THUẬT
Chỉ định phẫu thuật vẹo cổ bẩm sinh khi người bệnh trên 6 tuổi, điều trị bảo tồn thất bại
III. CHỐNG CHỈ ĐỊNH
- Trẻ dưới 6 tuổi, chưa qua điều tri phục hồi chức năng.
- Dị tật nhẹ, sự biến dạng không rõ rệt
IV. CHUẨN BỊ
1. Người thực hiện
- Phẫu thuật viên thành thạo trong phẫu thuật chỉnh hình, nắm chắc kỹ thuật mổ vùng cơ ức - đòn - chũm.
- Gây mê nội khí quản, hồi sức tốt với bệnh nhi
2. Người bệnh
- Giải thích kỹ cho người nhà người bệnh (bố, mẹ BN) để hiểu rõ cuộc phẫu thuật cũng như việc tập luyện về sau
- Hồ sơ bệnh án: đầy đủ các xét nghiệm, phim X quang cột sống cổ, ký cam đoan mổ
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: nội khí quản
2. Tư thế: Người bệnh nằm ngửa, độn cổ, sát trùng rộng vùng cổ, ngực.
3. Kỹ thuật
- Đường rạch da: là một đường 5 cm, từ bờ trên, đầu trong xương đòn.
- Tách tổ chức dưới da, bộc lộ chỗ bám tận 2 bó (bó ức và bó đòn) của cơ UĐC
- Phẫu tích và cắt giải xơ của 2 bó cơ này, cắt sát xương, cắt trên một nền cứng (kê pine phía dưới).
- Khi cắt giải xơ, cho đầu bệnh nhi quay sang bên đối diện để kiểm tra sự mềm dẻo của cổ, tránh bỏ sót các dải xơ nhỏ.
- Cầm máu kỹ và đóng vết mổ
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN:
1. Theo dõi
- Kháng sinh 5 - 7 ngày.
- Giảm đau.
- Sau mổ 7 ngày cho tập vật lý trị liệu, tập trong 3-6 tháng
2. Xử trí
- Cầm máu kỹ khi đóng các lớp
- Tụ máu vết mổ: tách chỉ, lấy máu tụ
13. PHẪU THUẬT KẾT HỢP XƯƠNG ĐÒN
I. ĐẠI CƯƠNG
- Gãy xương đòn chủ yếu được điều trị bảo tồn.
- Tỷ lệ liền xương cao (trên 90%).
II. CHỈ ĐỊNH PHẪU THUẬT
1. Không liền xương.
2. Gãy có biến chứng: gãy xương hở, có tổn thương thần kinh, mạch máu.
3. Gãy đầu ngoài xương đòn, di lệch như ở trật khớp cùng-đòn, điều trị bảo tồn không kết quả.
III. CHỐNG CHỈ ĐỊNH
1. Gãy ít lệch.
2. Gãy ở người già, trẻ em.
3. Đang mắc bệnh nhiễm trùng khác
IV. CHUẨN BỊ
1. Người thực hiện
- Phẫu thuật viên thành thạo trong phẫu thuật kết hợp xương đòn bằng đinh Kirschner hoặc nẹp vít.
2. Phương tiện
- Bộ dụng cụ phẫu thuật thông thường
- Bộ dụng cụ kết hợp xương: đinh Kirschner các cỡ, khoan tay, khoan điện, kìm giữ xương…
3. Người bệnh
- Giải thích kỹ cho người bệnh và người nhà người bệnh để hiểu rõ cuộc phẫu thuật cũng như việc tập luyện về sau
- Hồ sơ bệnh án: đầy đủ các xét nghiệm, phim X quang khớp vai, ký cam đoan mổ
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Gây mê nội khí quản
2. Tư thế
Người bệnh nằm ngửa, độn cao vai cùng bên với gãy xương đòn, bộc lộ rõ vùng cổ, vai và xương đòn.
3. Kỹ thuật đóng đinh xương đòn
- Đường rạch: là một đường ngang, sát bờ trên xương đòn, dài khoảng 5- 8 cm.
- Bóc tách phần mềm
- Bộc lộ ổ gãy của xương.
- Dùng kìm giữ xương nâng các đầu gãy của xương đòn lên, luồn đinh Kirschner vào ống tủy và khoan thủng ra đầu ngoài. Nắn các đầu diện gãy với nhau và đóng đầu đinh ngược vào đầu trong, sâu 3 - 4 cm.
- Bẻ quặp đầu ngoài của đinh 90o (tránh đinh chui sâu vào trong lồng ngực về sau)
- Cầm máu kỹ và phục hồi phần mềm
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1.Theo dõi
- Chảy máu: nguy hiểm nhất là tai biến vào mạch máu dưới đòn, vì thế động tác hết sức nhẹ nhàng, phẫu tích vào xương đòn luôn luôn đi sát bờ trên.
- Tràn khí màng phổi do đầu xương chọc vào màng phổi: có hội chứng tràn khí màng phổi
- Chụp Xquang kiểm tra sau mổ
- Kháng sinh 3 - 5 ngày.
- Băng Desault bất động xương đòn 2 tuần
2. Xử trí
- Cầm máu kỹ vết mổ.
- Dẫn lưu màng phổi nếu có hội chứng tràn khí màng phổi
- Chăm sóc và theo dõi nhiễm trùng vết mổ.
14. PHẪU THUẬT TRẬT KHỚP CÙNG VAI - ĐÒN
I. ĐẠI CƯƠNG
Trật khớp cùng vai - đòn có 7 độ. Độ 1 - 3 điều trị bảo tồn. Độ 4 - 7 đa số mổ. Phẫu thuật điều tri trật khớp cùng vai- đòn nhằm mục đích phục hồi lại các diện khớp cùng vai- đòn, khớp quạ- đòn và tái tạo dây chằng quạ - đòn
II. CHỈ ĐỊNH PHẪU THUẬT
Trật khớp độ 4 - 7.
III. CHỐNG CHỈ ĐINH
- Trật khớp độ 1 - 2
- Người già.
- Bệnh nhiễm khuẩn tiến triển
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên thành thạo trong phẫu thuật trật khớp cùng vai - đòn
2. Phương tiện
- Bộ dụng cụ phẫu thuật thông thường
- Bộ dụng cụ kết hợp xương: đinh Kirschner các cỡ, khoan tay, khoan điện, kìm giữ xương, vít xốp, vít xương các loại…
3. Người bệnh
- Giải thích kỹ cho người bệnh và người nhà người bệnh để hiểu rõ cuộc phẫu thuật cũng như việc tập luyện về sau
- Hồ sơ bệnh án: đầy đủ các xét nghiệm, phim X quang khớp vai, ký cam đoan mổ
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Gây mê nội khí quản
2. Tư thế
Người bệnh nằm ngửa, độn cao vai cùng bên với trật khớp, bộc lộ rõ vùng cổ, vai và xương đòn.
3. Kỹ thuật cố định khớp quạ đòn bằng vít xốp và tái tạo dây chằng quạ đòn (Kỹ thuật Bosworth cải tiến)
- Rạch da theo đường trước, đi từ đầu ngoài xương đòn đến khớp cùng vai đòn.
- Bộc lộ diện khớp cùng vai đòn và quạ đòn
- Kiểm tra các dây chằng, nhất là dây chằng quạ đòn.
- Cố định xương đòn với mỏm quạ bằng vít xốp hoặc vít xương
- Khâu lại dây chằng quạ đòn với dây chằng quạ mỏm cùng vai bằng chỉ không tiêu.
- Cầm máu kỹ và phục hồi phần mềm
Hình. Phương pháp Bosworth cải tiến
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
- Chụp Xquang kiểm tra sau mổ
- Kháng sinh 3 - 5 ngày.
- Băng Desault bất động vai 1 - 2 tuần
2. Xử trí
- Cầm máu kỹ vết mổ.
- Chăm sóc và theo dõi nhiễm trùng vết mổ.
I. ĐẠI CƯƠNG
- Là phẫu thuật thay khớp bằng các vật liệu nhân tạo có gắn xi măng xương hoặc không
- Một ổ khớp vai nhân tạo thường có hai phần chính:
- Chuôi chỏm: được chế tạo từ một hợp kim của sắt với các thành phần của kim loại khác là titan, coban, crom, nhôm...
- Ổ chảo: được tạo ra từ một loại nhựa tổng hợp đặc biệt có trọng lượng phân tử siêu cao đơn thuần hoặc phối hợp với các sợi cacbon
II. CHỈ ĐỊNH
- Thoái hóa khớp vai ở người già trên 60 tuổi.
- Gãy xương phức tạp vùng đầu trên xương cánh tay (độ 4 theo Neer)
III. CHỐNG CHỈ ĐINH
- Viêm xương - khớp nhiễm trùng
- Người bệnh có bệnh lý toàn thân nặng: bệnh tim - mạch, gan - thận….
IV. CHUẨN BỊ
4. Người thực hiện
- Phẫu thuật viên chính thành thạo trong phẫu thuật thay khớp
- Kíp phụ (bao gồm cả PTV phụ và dụng cụ viên) đã được đào tạo và quen với dụng cụ thay khớp và các thì phẫu thuật.
- Gây mê nội khí quản, hồi sức tốt, quen với các thì thay khớp (nhất là khi gắn xi măng)
5. Phương tiện
- Bộ dụng cụ đại phẫu thông thường
- Bộ dụng cụ thay khớp vai: Cưa rung để cắt chỏm, doa ổ khớp, khoan doa ống tủy, xi măng…
6. Người bệnh
- Được giải thích kỹ để hiểu rõ cuộc phẫu thuật cũng như việc tập luyện về sau
- Hồ sơ bệnh án: đầy đủ các xét nghiệm, phim X quang télé và CT khớp vai, ký cam đoan mổ
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: nội khí quản
2. Tư thế: Người bệnh nằm ngửa, kê cao vai
3. Kỹ thuật
- Rạch da: là đường mổ từ phía trên, theo đường cong, ngoài khớp cùng - đòn 1 cm, dài 10 cm
- Bộc lộ khớp và đầu trên xương cánh tay

- Kỹ thuật thay khớp vai gồm các bước cơ bản dưới đây
Bước 1: Cắt chỏm xương cánh tay

Bước 2: Doa ống tủy xương cánh tay
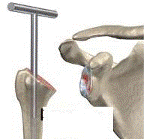
Bước 3: Chuẩn bị mặt khớp xương vai

Bước 4: Khoan tạo lỗ để cố định mặt khớp xương vai nhân tạo

Bước 5: Lắp phần mặt khớp xương vai nhân tạo

Bước 6: Lắp phần chỏm xương cánh tay
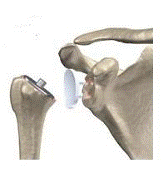
Bước 7: Hoàn tất, kiểm tra và đóng vết mổ
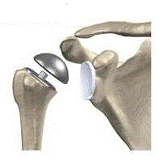
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
- Theo dõi huyết áp khi gắn xi măng.
- Kháng sinh 5 - 7 ngày sau mổ.
- Giảm đau cho người bệnh
2. Xử trí
- Nhiễm khuẩn: tách vết mổ, kháng sinh theo kháng sinh đồ.
- Hướng dẫn tập vận động khớp vai.
16. PHẪU THUẬT ĐIỀU TRỊ XƯƠNG BẢ VAI NHÔ CAO
I. ĐẠI CƯƠNG
1. Là bệnh lý bẩm sinh, do thiếu một số cơ bám vào gai xương bả, làm xương bả vai nhô cao, xương loạn sản và méo mó.
- Có thể là nhô cao một bên (chủ yếu), cũng có thể cả 2 bên.
- Bệnh liên quan mật thiết tới dị tật bẩm sinh khung xương sườn, cột sống cổ.
- Nếu dị tật nhẹ thì hình thể và chức năng vùng vai ít thay đổi, không có chỉ định phẫu thuật.
- Nếu biến dạng nhiều, gây ra cho trẻ lệch vai, lệch cổ thì phải can thiệp phẫu thuật
2. Chẩn đoán bệnh xương bả vai nhô cao:
- Lâm sàng: Cho người bệnh làm các động tác của khớp vai (dạng, xoay, khép và đưa lên cao) để quan sát, thấy lệch một bên vai. Khám: Xương bả vai bên bệnh nhỏ hơn bên lành, méo mó và nhô cao. Khi ấn vào xương, có cảm giác như phím đàn vì các khớp với xương bả vai lỏng lẻo. Nếu dị tật nặng, trẻ bị vẹo cổ.
- X quang: chụp X quang ngực thẳng và CT để biết 3 chiều (dài, rộng và sâu) của xương bả vai

II. CHỈ ĐỊNH PHẪU THUẬT
- Chỉ định phẫu thuật xương bả vai nhô cao rất hạn chế vì không chỉ biến dạng của xương bả mà còn biến dạng cấu trúc cả vùng giải phẫu và xơ cứng phần mềm xung quanh.
- Chỉ định phẫu thuật xương bả vai nhô cao khi người bệnh trên 3 tuổi, có lệch vai, vẹo cổ
III. CHỐNG CHỈ ĐỊNH
- Trẻ dưới 3 tuổi.
- Dị tật nhẹ, sự biến dạng không rõ rệt
IV. CHUẨN BỊ
1. Người thực hiện
- Phẫu thuật viên thành thạo trong phẫu thuật chỉnh hình, nắm chắc kỹ thuật mổ vùng vai.
- Gây mê nội khí quản, hồi sức tốt với bệnh nhi
2. Người bệnh
- Giải thích kỹ cho người nhà người bệnh (bố, mẹ BN) để hiểu rõ cuộc phẫu thuật cũng như việc tập luyện về sau
3. Hồ sơ bệnh án: đầy đủ các xét nghiệm, phim X quang và CT xương bả, ký cam đoan mổ
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: nội khí quản
2. Tư thế: Người bệnh nằm sấp, bộc lộ rõ vùng vai gáy và vùng lưng.
3. Kỹ thuật (the Woodward)
- Đường rạch: Là một đường thẳng đi từ gai sau đốt sống cổ thứ nhất đến đốt sống ngực thứ 9.
- Tách tổ chức dưới da, bộc lộ bờ trong xương bả vai
- Phẫu tích và cắt nguyên ủy cơ thang và một phần cơ trám.
- Tách và cắt giải xơ của bó trên cơ thang, dải xơ này ở ngang mức cổ 4
- Đẩy xương bả cùng với giải cơ (đã phẫu tích trước đó) ra trước và xuống dưới,dưới lớp cân cơ thang và cơ trám.
- Khâu gấp thếp cân cơ thang (để cơ ngắn lại) và khâu bờ tự do với diện cắt nguyên ủy.
- Cầm máu kỹ và đóng vết mổ
- Băng Velpeau trong 2 tuần
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
- Liệt đám rối thần kinh cánh tay: khi có biến dạng nặng, phẫu tích nhiều.
- Kháng sinh 5 - 7 ngày.
- Giảm đau
2. Xử trí
- Cầm máu kỹ khi đóng các lớp
- Tụ máu: tách chỉ, lấy máu tụ
17. PHẪU THUẬT ĐIỀU TRỊ GÃY XƯƠNG CÁNH TAY TỔN THƯƠNG MẠCH MÁU - THẦN KINH
I. ĐẠI CƯƠNG
Gãy xương cánh tay có tổn thương mạch máu và thần kinh là một tai nạn nặng thường gặp trong cuộc sống. Nguyên nhân xảy ra là do tai nạn giao thông, tai nạn lao động, thể thao hoặc do vật sắc chém trực tiếp vào cánh tay.
Nếu không được XỬ TRÍ kịp thời tại cơ sở y tế chuyên sâu thì sẽ để lại những di chứng nặng nề cho người bệnh.
II. CHỈ ĐỊNH
Gãy xương cánh tay có tổn thương mạch máu và thần kinh là chỉ định mổ tuyệt đối dù đó là gãy kín hay gãy hở.
(Bài viết này không đề cập gãy xương cánh tay có tổn thương thần kinh cánh tay không kèm tổn thương mạch máu).
III. CHỐNG CHỈ ĐỊNH
1. Gãy xương cánh tay tổn thương mạch máu và thần kinh, phía dưới đoạn chi gãy có tổn thương dập nát nhiều do chấn thương trực tiếp (đã có chỉ định cắt cụt chi).
2. Gãy xương cánh tay tổn thương mạch máu và thần kinh trên người bệnh có sốc chấn thương cần phải được XỬ TRÍ toàn trạng trước và tổn thương gãy xương phải XỬ TRÍ ngay sau đó mới có khả năng giữ được chi tổn thương
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên chuyên ngành chấn thương chỉnh hình có khả năng phẫu thuật mạch máu hoặc có kíp mổ mạch máu phối hợp.
2. Phương tiện
- Dây ga rô, khoan xương y tế, đinh nột tủy các loại, nẹp vít các cỡ.
- Bộ dụng cụ phẫu thuật mạch máu đầy đủ.
- Chỉ khâu mạch máu các cỡ (chỉ liền kim đơn sợi 4/0 - 5/0 - 6/0).
3. Người bệnh
Giải thích cho người bệnh và người thân biết những thuận lợi và rủi ro xảy ra khi phẫu thuật.
4. Hồ sơ bệnh án: Theo quy định.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây mê nội khí quản.
2. Phẫu thuật kết xương
- Rạch da từ 13 - 15 cm trước ngoài cánh tay.
- Đường vạch da có thể kéo dài lên trên hoặc xuống dưới tùy theo loại phương tiện dùng để kết hợp xương.
- Bóc tách phần mềm theo lớp giải phẫu.
- Chú ý đoạn 1/3 giữa và dưới có sự chuyển hướng của dây thần kinh quay tránh làm tổn thương thêm.
- Bộc lộ diện gãy xương.
- Đặt lại xương gãy theo trụ giải phẫu chú ý các mảnh gãy.
- Tùy theo tổn thương là gãy kín hay gãy hở xương cánh tay mà kết xương bằng nẹp vít hay đinh nội tủy:
+ Với các trường hợp gãy hở phải chú ý cắt lọc vết thương tốt, kết hợp xương bằng nẹp vít hoặc đinh phải cân nhắc và chú ý yếu tố thời gian.
+ Chúng tôi thường phải cố định ngoại vi xương cánh tay khi vết thương gãy hở đến muộn trên 6 giờ, hoặc gãy hở nhiễm trùng.
- Sau khi cố định xương vững nhanh chóng chuyển sang phẫu thuật mạch máu và thần kinh.
3. Phẫu thuật nối mạch
- Nguyên tắc cơ bản phục hồi lưu thông mạch máu là đảm bảo thông tốt đoạn trên và dưới tổn thương. Phẫu tích đủ rộng để miệng nối không bị căng. Phần mạch tổn thương phải được cắt đến tổ chức lành. Dùng kháng sinh và Heparin toàn thân. Đường mổ vào tổn thương mạch máu hoàn toàn độc lập với đường mổ xương.
- Trong gãy xương cánh tay thường kèm theo tổn thương thần kinh quay. Phục hồi giải phẫu cho thần kinh quay cũng như thần kinh giữa, thần kinh trụ cần được làm tiếp sau tổn thương mạch máu. Tuy nhiên, kết quả thường được đánh giá sau 3 - 6 tháng. Ngược lại, mạch máu cần phải có kết quả ngay sau khi nối mạch xong.
- Khi đã hoàn thành phục hồi lưu thông mạch và thần kinh nên đặt dẫn lưu ổ gãy xương cầm máu kỹ vết thương.
- Khâu phục hồi các vết thương.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Cần đặt nẹp bột tăng cường sau mổ kết hợp xương và nối mạch thần kinh.
- Vận động trên các ngón tay bên tổn thương thụ động và chủ động.
- Kháng sinh và chống đông toàn thân từ 5 - 7 ngày.
- Dẫn lưu rút sau 48 giờ.
VII. TAI BIẾN VÀ XỬ TRÍ
- Nguy cơ nhiễm khuẩn vết mổ cần Điều trị kháng sinh theo kết quả nuôi cấy vi khuẩn làm kháng sinh đồ.
- Nguy cơ tắc mạch chi: Dùng thuốc chống đau toàn thân. Nếu có tắc lại tiêm lượng sẽ xấu hơn.
- Cần theo dõi đặc biệt các trường hợp gãy xương phức tạp kèm tổn thương đụng dập phần mềm lớn. Nếu có biểu hiện tắc mạch nhiễm trùng toàn trạng xấu, sốt cao cần XỬ TRÍ cắt cụt kịp thời để cứu tính mạng.
18. CỐ ĐỊNH NẸP VÍT GÃY THÂN XƯƠNG CÁNH TAY
I. ĐẠI CƯƠNG
- Gãy thân xương cánh tay là kiểu gãy tương đối phổ biến và gặp ở mọi lứa tuổi.
- Lựa chọn phương pháp thế nào phụ thuộc nhiều vào kiểu gãy cụ thể, yếu tố gây gãy xương, tuổi người bệnh, trình độ phẫu thuật viên và phương tiện điều trị.
- Đối với đa số gãy xương cánh tay điều trị không mổ có kết quả tốt, tỷ lệ liền xương rất cao.
II. CHỈ ĐỊNH
- Gãy thân xương cánh tay nắn bó bột không kết quả.
- Gãy thân xương cánh tay có tổn thương động mạch cánh tay, có vết thương thấu khớp vai, khuỷu cùng bên.
- Người bệnh đa chấn thương có gãy xương cánh tay cần cố định sớm để tập phục hồi chức năng.
III. CHỐNG CHỈ ĐỊNH
- Tại vùng mổ có hiện tượng viêm nhiễm phù nề phần mềm.
- Rối loạn dinh dưỡng do tổn thương gãy xương cánh tay (phù nề nhiều nốt phồng nước..).
- Bệnh nội khoa toàn thân cần được điều trị ổn định.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên chuyên ngành chấn thương chỉnh hình.
2. Phương tiện
Khoan xương, đinh Kirschner các cỡ (nẹp xương cánh tay & vít xương các cỡ)
3. Người bệnh: Vệ sinh toàn thân tại chỗ.
4. Hồ sơ bệnh án: Theo mẫu quy định.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây mê nội khí quản hoặc đám rối thần kinh.
2. Phẫu thuật kết xương
- Rạch da đường trước ngoài 1/3 giữa cánh tay 10 - 15 cm. Tùy theo kiểu gãy đơn giản hay chéo vát có thể mở rộng lên trên xuống dưới theo rãnh Delta ngực và máng nhị đầu ngoài. Bộc lộ bảo vệ thần kinh quay.
- Bộc lộ diện gãy xương cánh tay, chú ý các mảnh rời (nếu có).
- Đặt lại xương và các mảnh rời.
- Khoan xương nẹp vít vững chắc. Yêu cầu phía trên và dưới ổ gãy phải bắt được 3 - 5 vít.
- Dẫn lưu ổ gãy.
- Khâu phục hồi các lớp giải phẫu.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Tập vận động nhẹ nhàng vai và khuỷu sau phẫu thuật.
- Kháng sinh dùng từ 5 - 7 ngày.
- Dẫn lưu ổ gãy rút sau 48 giờ.
- Nên đặt nẹp bó bột cánh cẳng bàn tay sau mổ 3 tuần.
- Cắt chỉ vết mổ sau 2 - 3 tuần.
VII. TAI BIẾN VÀ XỬ TRÍ
- Hay gặp tai biến về thần kinh quay.
+ Quá trình bóc tách phần mềm bộc lộ thần kinh quay để kết xương có thể liệt thần kinh quay sau mổ. Cần giải thích cho người bệnh trước mổ và sau mổ. Triệu chứng này sẽ kết thúc sau mổ từ 3 - 6 tháng.
+ Có thể làm đứt rời thần kinh quay khi đang mổ, cần phải nối lại thần kinh bằng chỉ Prolene 5.0 & 6.0.
- Quá trình khoan xương bắt vít có thể gây tổn thương động mạch cánh tay phía đối diện. Khi tổn thương mạch máu cần được phục hồi lại tuần hoàn ngay sau khi đã kết hợp xương vững chắc.
- Các tai biến về nhiễm khuẩn vết thương cần được Điều trị bằng kháng sinh toàn thân và theo kháng sinh đồ.
19. NẮN GĂM KIM KIRSCHNER TRONG GÃY POUTEAU - COLLES (P - C)
I. ĐẠI CƯƠNG
- Gãy đầu dưới xương quay rất phổ biến ở phòng cấp cứu. Hay gặp ở trẻ lớn và người già, ở người già nữ thì nữ chiếm 2/3.
- Gãy đầu dưới xương quay di lệch được điều trị bằng nắn và bất động bột là chủ yếu. Bột được bó đến dưới khuỷu và giữ liên tục 4 - 6 tuần.
- Vấn đề phẫu thuật đặt ra khi người bệnh đến muộn can lệch ảnh hưởng lớn tới chức năng cơ bàn tay.
II. CHỈ ĐỊNH
- Gãy Pouteau - Colles đến muộn.
- Gãy Pouteau - Colles nắn không có kết quả.
- Gãy mở Pouteau - Colles.
III. CHỐNG CHỈ ĐỊNH
- Có viêm nhiễm phần mềm tại nơi gãy xương.
- Rối loạn dinh dưỡng nặng do gãy xương, do xoa đắp lá thuốc Đông y.
- Có bệnh toàn thân nặng cân điều trị ổn định.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chuyên ngành chấn thương chỉnh hình.
2. Phương tiện: Khoan xương, kim Kirschner các cỡ.
3. Người bệnh: Vệ sinh toàn thân, tại chỗ.
4. Hồ sơ bệnh án: Theo quy định.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Gây mê nội khí quản hoặc đám rối thần kinh.
2. Phẫu thuật kết xương
- Rạch da phía đầu dưới xương quay.
- Tách cân cơ theo lớp giải phẫu.
- Chú ý tránh nhánh cảm giác thần kinh quay ở nông dưới da.
- Bộc lộ hai diện gãy xương quay.
- Nắn di lệch.
- Găm kim Kirchsner từ mỏm trâm quay và phía sau trong xương quay.
- Kiểm tra độ vững.
- Cắt ngắn kim dưới da.
- Khôi phục phần mềm theo lớp giải phẫu.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Có thể bột hoặc nẹp bột cẳng bàn tay sau phẫu thuật.
- Rút dẫn lưu sau 48 giờ.
- Kháng sinh dùng từ 5 - 7 ngày.
- Rút đinh Kirchsner sau 6 - 8 tuần
- Tập phục hồi chức năng tại cơ sở.
VII. TAI BIẾN VÀ XỬ TRÍ
- Với gãy hở đề phòng nguy cơ nhiễm khuẩn
- Với những trường hợp can lệch thì chú ý máu tụ lớn sau mổ, cần dẫn lưu.
20. CỐ ĐỊNH KIRSCHNER TRONG GÃY ĐẦU TRÊN XƯƠNG CÁNH TAY
I. ĐẠI CƯƠNG
- Gãy đầu trên xương cánh tay chiếm tỉ lệ nhỏ trong tổng số xương gãy và tỉ lệ tăng so với tuổi thọ của người dân.
- Người già bị loãng xương ngã hay gãy đầu trên xương cánh tay.
- Khi gãy đầu xương cánh tay phải chú ý sự di lệch nhiều hay ít của các thành phần chỏm xương cánh tay, mấu động lớn, mấu động bé và thân xương.
- Nếu có sự di lệch nhiều của các thành phần thì dễ bị hoại từ chỏm xương.
II. CHỈ ĐỊNH
- Người cao tuổi: Gãy đầu trên xương cánh tay di lệch trên 5mm.
- Người lao động: Gãy di lệch nếu bó bột không kết quả thì cần kết hợp xương nẹp vít vững chắc.
III. CHỐNG CHỈ ĐỊNH
- Tại chỗ có viêm nhiễm, phù nề.
- Tại chỗ có rối loạn dinh dưỡng do tổn thương gãy xương sưng nề
- Người bệnh có bệnh toàn thân tiểu đường, bệnh tim cần Điều trị ổn định.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên chuyên ngành chấn thương chỉnh hình.
2. Phương tiện: Khoan xương, kim Kirschner.
3. Người bệnh: Vệ sinh toàn thân, tại chỗ.
4. Hồ sơ bệnh án: Hồ sơ bệnh án theo quy định.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây mê nội khí quản hoặc gây tê đám rối thần kinh.
2. Phẫu thuật kết xương
- Đường rạch da theo rãnh Delta ngực kéo xuống theo bờ ngoài cơ nhị đầu bắt đầu từ mỏm quạ đến 1/3 giữa cánh tay.
- Bóc tách cơ Delta, tĩnh mạch đầu ra ngoài.
- Bóc tách các lớp cơ theo giải phẫu lộ diện gãy xương, nắn chỉnh tốt xương gãy.
- Xuyên đinh Kirchsner chéo vát 45o với diện gãy với các bình diện khác nhau. Thường dùng đinh cỡ Ф 2,0 - 2,5 mm.
- Kiểm tra độ vững sau kết hợp xương, cầm máu kỹ và đặt dẫn lưu.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Cần đặt nẹp hoặc treo tay, khuỷu 90o sau mổ.
- Tùy theo mức độ vững chắc ổ gãy có thể mang nẹp từ 6 - 8 tuần.
- Kháng sinh dùng từ 5 - 7 ngày.
- Dẫn lưu rút sau 48 giờ.
- Tập phục hồi chức năng sau 7 ngày.
- Kiểm tra XQ và rút kim sau 6 - 8 tuần.
VII. TAI BIẾN VÀ XỬ TRÍ
- Nguy cơ nhiễm khuẩn vết mổ cần Điều trị theo kháng sinh đồ.
- Với gãy xương kín khả năng nhiễm khuẩn ít xảy ra.
21. PHẪU THUẬT GIẢI PHÒNG CHÈN ÉP THẦN KINH GIỮA TRONG HỘI CHỨNG ỐNG CỔ TAY
I. ĐẠI CƯƠNG
Hội chứng ống cổ tay là một bệnh thường gặp ở đa số các phụ nữ tuổi từ 46 - 60. Bệnh làm đau tê khó chịu ở bàn tay do vậy giảm khả năng làm việc và ảnh hưởng rõ rệt trong cuộc sống sinh hoạt. Phẫu thuật giải ép thần kinh giữa là một lựa chọn cần thiết khi có chỉ định. Phẫu thuật đơn giản dễ làm có thể thực hiện tại tuyến cơ sở kết quả sau mổ người bệnh bớt đau tê rõ rệt sớm trả lại chức năng làm việc cho bàn tay.
II. CHỈ ĐỊNH
- Người bệnh đau tê bàn tay kéo dài đã điều trị tiêm thuốc chống viêm và đặt nẹp bột hạn chế vận động cổ tay từ 4 - 6 tuần, không hiệu quả.
- Người bệnh đau tê bàn tay nhiều lần/ngày.
- Nghi ngờ có u bao thần kinh hoặc u mỡ chèn ép cổ tay.
- Hội chứng ống cổ tay do gãy đầu dưới xương quay can lệch kết hợp xương và giải ép thần kinh trong ống cổ tay thì có kết quả tốt.
III. CHỐNG CHỈ ĐỊNH
- Người bệnh có bệnh toàn thân nặng.
- Tại vùng cổ tay có viêm nhiễm phù nề.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ khoa chấn thương chỉnh hình đã đào tạo cơ bản về phẫu thuật bàn tay.
2. Phương tiện: Dụng cụ mổ thông thường.
3. Người bệnh: Vệ sinh toàn thân, tại chỗ.
4. Bệnh án: Hồ sơ bệnh án theo quy định.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây tê đám rối thần kinh hoặc gây mê.
2. Đường mổ: Đường mổ đủ dài để kiểm soát được ống cổ tay và dây chằng vòng cổ tay. Một số phẫu thuật viên đi đường mổ theo nếp gấp ô mô cái không qua nếp gấp cổ tay để tránh sẹo gây đau sau mổ.
- Bóc tách phần mềm, lưu ý tránh nhánh cảm giác dây thần kinh giữa. Đa số cắt dây chằng vòng cổ tay là đủ giải ép thần kinh giữa. Tuy nhiên, một số trường hợp thần kinh giữa bị xơ hóa teo hẹp thì việc bóc tách vỏ thần kinh phải được thực hiện với dụng cụ vi phẫu.
- Cầm máu kỹ vết thương.
- Đặt 01 ống dẫn lưu.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Sau mổ có thể đặt nẹp hoặc không cần đặt nẹp.
- Tập phục hồi chức năng nhẹ vùng cổ tay.
- Dùng kháng sinh 5 - 7 ngày.
- Rút dẫn lưu sau 48 giờ.
VII. TAI BIẾN VÀ XỬ TRÍ
- Nguy cơ nhiễm khuẩn ít xảy ra.
- Bóc tách rộng rãi phần mềm gây phù nề chảy máu tại chỗ. Cần lưu ý khi bóc tách thần kinh giải ép.
22. PHẪU THUẬT CAN LỆCH ĐẦU DƯỚI XƯƠNG QUAY
I. ĐẠI CƯƠNG
Gãy đầu dưới xương quay là loại gãy xương chi trên thường gặp nhất trong chấn thương và gặp ở mọi lứa tuổi:
+ Người lớn tuổi gãy đầu dưới xương quay đứng thứ hai sau gãy cổ xương đùi và tỷ lệ phụ nữ gấp đôi nam giới.
+ Người trẻ tuổi thường hay bị do tai nạn giao thông, tai nạn lao động, tai nạn do tập thể dục thể thao…
Với sự tiến bộ của kỹ thuật chuẩn đoán cận lâm sàng và kỹ thuật nắn bó bột gãy đầu dưới xương quay thường được XỬ TRÍ sớm, đạt kết quả tốt. Tuy nhiên, vẫn có một số trường hợp gãy đầu dưới xương quay do Điều trị ban đầu không đúng hoặc bó thuốc nam đã để lại di chứng đau cổ tay và ảnh hưởng nặng nề đến chức năng vận động cổ tay, bàn tay. Do vậy, phẫu thuật can lệch đầu dưới xương quay là một lựa chọn trong việc điều trị đem lại chức năng vận động tốt hơn cho người bệnh.
II. CHỈ ĐỊNH
- Gãy đầu dưới xương quay di lệch trên 6 tuần.
- Can lệch đầu dưới xương quay cổ tay biến dạng nhiều và ảnh hưởng rõ rệt đến chức năng cổ bàn tay.
III. CHỐNG CHỈ ĐỊNH
- Tại chỗ có vết thương nhiễm trùng có rối loạn dinh dưỡng.
- Toàn thân có biểu hiện loãng xương nhiều, có bệnh tăng huyết áp và bị bệnh tiểu đường.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên chuyên ngành chấn thương chỉnh hình đã được đào tạo cơ bản.
2. Phương tiện
- Khoan xương y tế, dây garo, garo hơi.
- Bộ dụng cụ mổ xương đầy đủ.
- Nẹp vít xương cẳng tay loại nhỏ hình chữ T, chữ L.
3. Người bệnh: Vệ sinh toàn thân, vệ sinh vùng mổ.
4. Hồ sơ bệnh án: Theo đúng quy định.
V. CÁC BƯỚC TIẾN HÀNH
1. Gây mê
Gây tê đám rối thần kinh cánh tay hoặc gây mê toàn thân.
2. Phẫu thuật kết xương
- Rạch da mặt trước cổ tay khi can xấu đầu dưới xương quay di lệch ra phía trước hoặc chọn rạch da phía sau khi có di lệch ra sau.
- Đường mổ dài từ 6 - 8 cm trên nếp gấp cổ tay tương ứng khoảng gian đốt II - III.
Tách phần nếp gấp, gân duỗi theo lớp giải phẫu:
- Nếu đường mổ ở phía trước: Chú ý có động mạch quay sát vùng gãy xương xương quay.
- Nếu đường mổ phía sau: Chú ý tránh làm tổn thương nhánh cảm giác của thần kinh quay.
+ Bọc lộ rõ diện xương gãy.
+ Đục can xương và nắn sửa di lệch chồng, di lệch góc.
+ Cố định vững ổ gãy bằng nẹp vít chữ T hoặc kim Kirschner.
+ Kiểm tra độ vững ổ gãy sau khi kết hợp xương.
+ Cầm máu kỹ vết mổ và đặt ống dẫn lưu ổ gãy.
+ Khâu phục hồi các lớp theo giải phẫu.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Nếu kết hợp xương vững cho vận động các khớp lân cận sớm.
- Nếu kết hợp xương không vững cần phải bó bột cẳng bàn tay thêm 3 - 4 tuần.
- Kháng sinh toàn thân 5 - 7 ngày.
- Dẫn lưu rút ra sau 48 giờ.
VII. TAI BIẾN VÀ XỬ TRÍ
- Nếu có nhiễm khuẩn vết mổ cần Điều trị theo kháng sinh đồ.
- Nếu xuyên kim Kirschner cố định ổ gãy thì phải lưu ý rút kim sau 4 - 6 tuần tránh để kim gây loét da do tì đè.
23. PHẪU THUẬT BÀN TAY CẤP CỨU CÓ TỔN THƯƠNG PHỨC TẠP
I. ĐẠI CƯƠNG
- Thương tích bàn tay là tổn thương rất hay gặp, bao gồm các tổn thương phần mềm, gân, cơ, mạch máu, thần kinh và xương.
- Vết thương bàn tay rất dễ nhiễm khuẩn và dễ gây tàn phế.
- Điều trị vết thương bàn tay đòi hỏi yêu cầu rất cao về việc phục hồi giải phẫu và chức năng chi.
II. CHỈ ĐỊNH
Vết thương bàn tay tùy theo mức độ đều cần được XỬ TRÍ trong cấp cứu.
III. CHỐNG CHỈ ĐỊNH
- Những phần chi thể dập nát không còn khả năng bảo tồn.
- Thương tích bàn tay nặng ở những người bệnh có nguy cơ cao như suy kiệt, đái tháo đường, bệnh Raynaud… (chỉ giải quyết cấp cứu, không cần giải quyết tối đa).
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên phải hiểu và nắm được những nguyên tắc cơ bản của phẫu thuật bàn tay.
2. Phương tiện và dụng cụ
Bộ dụng cụ phẫu thuật bàn tay chuyên dụng và kim chỉ khâu chuyên dụng.
3. Người bệnh
Người bệnh phải được giải thích rõ ràng về tình trạng thương tích, mục đích của cuộc phẫu thuật, các nguy cơ có thể xảy ra khi vô cảm, khi phẫu thuật, các biến chứng sau mổ, khả năng phục hồi sau phẫu thuật.
4. Hồ sơ bệnh án
Đầy đủ, có đủ các xét nghiệm cơ bản và phim chụp X quang cần thiết cho một cuộc phẫu thuật.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây tê vùng, gây tê đám rối hoặc gây mê toàn thân.
2. Kỹ thuật
- Dùng bàn chải hoặc gạc mềm đánh rửa kĩ vết thương bằng xà phòng sạch, ôxy già và nước muối sinh lý.
- Đặt garo gốc chi.
- Rạch da: Tôn trọng thương tổn, rạch da theo các nếp gấp sinh lý của bàn tay.
- Cắt lọc phần mềm tiết kiệm đi từ lớp nông vào đến lớp sâu theo giải phẫu bàn tay.
- Phẫu tích nhẹ nhàng, khéo léo không gây sang chấn thêm trong phẫu thuật.
- Kết hợp xương bằng những dụng cụ đơn giản nhưng phải vững, trong cấp cứu thường dùng kim Kirschner, có thể dùng nẹp vít nhỏ nếu có điều kiện.
- Khâu nối gân gấp hoặc gân duỗi bằng chỉ nylon không tiêu cỡ nhỏ 4-5/0.
- Khâu nối thần kinh hoặc mạch máu bằng kim chỉ chuyên dụng cơ nhỏ 8-9/0.
- Cầm máu kỹ và đặt dẫn lưu nếu cần thiết.
- Có thể đóng da đơn thuần không cần đóng cân và tổ chức dưới da.
- Sau phẫu thuật nên băng ép và bất động nẹp bột tùy thuộc thương tổn.
- Thay băng lần đầu 24h sau phẫu thuật.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
- Theo dõi tình trạng toàn thân và các dấu hiệu sinh tồn.
- Điều trị kháng sinh, giảm đau, chống nề cho người bệnh.
- Bất động và treo tay cao hơn thân mình.
- Tăng cường dinh dưỡng và nâng cao sức đề kháng cho người bệnh.
- Tập vận động và phục hồi chức năng sớm sau phẫu thuật.
2. Xử trí
- Chảy máu: Băng ép và cầm máu kĩ.
- Nhiễm khuẩn: Tách chỉ vết mổ, thay băng vô khuẩn hàng ngày.
- Chi thể có biểu hiện hoại tử: Cắt lọc hay cắt cụt tùy theo mức độ.
- Chuyển vạt, vá da khi có khuyết hổng phần mềm.
24. CẮT DỊ TẬT DÍNH NGÓN BẰNG VÀ DƯỚI 2 NGÓN TAY
I. ĐẠI CƯƠNG
- Dính ngón tay là tình trạng không có kẽ ngón hoặc có kẽ ngón nhưng nền kẽ ngón nằm ở thấp so với vị trí bình thường.
- Là bất thường bẩm sinh bàn tay thường gặp nhất.
- Mục đích của giải phóng dính ngón lá gỡ bỏ sự trói buộc của màng gian cốt ngón và tái tạo lại nền kẽ ngón để các ngón sau giải phóng thực hiện được chức năng của các ngón tay độc lập.
II. CHỈ ĐỊNH
Bất thường bẩm sinh dính ngón tay ở các mức độ khác nhau.
III. CHỐNG CHỈ ĐỊNH
- Người bệnh có chống chỉ định của phẫu thuật nói chung như bệnh lý đông máu.
- Người bệnh đang có nhiễm trùng bàn tay
IV. CHUẨN BỊ
- Người thực hiện: Phẫu thuật viên phải hiểu và nắm được những nguyên tắc cơ bản của phẫu thuật bàn tay, kỹ thuật tách dính ngón tay.
- Phương tiện và dụng cụ: Bộ dụng cụ phẫu thuật bàn tay chuyên dụng và kim chỉ khâu chuyên dụng, kính vi phẫu
- Người bệnh: Người bệnh phải được giải thích rõ ràng về tình trạng thương tích, mục đích của cuộc phẫu thuật, các nguy cơ có thể xảy ra khi vô cảm, khi phẫu thuật, các biến chứng sau mổ, khả năng phục hồi sau phẫu thuật.
- Người bệnh phải có hồ sơ bệnh án đầy đủ, có đủ các xét nghiệm cơ bản và phim chụp X quang cần thiết cho một cuộc phẫu thuật.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Gây tê đám rối hoặc gây mê nội khí quản. Đối với các ca phức tạp nên chủ động gây mê nội khí quản.
2. Kỹ thuật
- Lên kế hoạch phẫu thuật: Thiết kế vạt da phía mu có kích thước và hình dáng hợp lý để tạo nền kẽ ngón mới
- Thiết kế đường rạch da để tách ngón.
- Tiến hành tách ngón: Rạch da và bóc tách vạt da ở mặt mu gồm vạt nền kẽ ngón và vạt bên sườn hai ngón, cắt bỏ các sợi collagen căng ngang giữa hai ngón. Bóc các vạt ở mặt gan tay. Chú ý tránh làm tổn thương bó mạch và thần kinh gan ngón. Lấy bỏ một phần lớp mỡ của vạt da vùng gian ngón để thuận lợi cho việc đóng da và giảm diện tích ghép da. Trong các trường hợp dính ngón phức tạp, cần có kế hoạch tách dính phần xương để đảm bảo chức năng cho các ngón sau tách.
- Tiến hành ghép da che phủ vùng thiếu da ở hai bên sườn ngón. Trong phẫu thuật tách ngón thường ghép da dày toàn bộ.
- Băng ép nhẹ lên vung da ghép để đảm bảo cho da ghép bám sống tốt.
- Đặt nẹp bột cố định bàn ngón tay sau phẫu thuật.
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
- Theo dõi toàn trạng, các dấu hiệu sinh tồn, tình trạng tại chỗ của các ngón sau tách.
- Điều trị kháng sinh, giảm đau, chống nề.
- Thay băng hàng ngày.
- Hướng dẫn tập vận động ngón theo từng giai đoạn.
25. KỸ THUẬT GĂM KIM KIRSCHNER ĐIỀU TRỊ GẪY ĐỐT BÀN NHIỀU ĐỐT BÀN
I. ĐẠI CƯƠNG
- Gãy xương đốt bàn ngón tay di lệch, gấp góc điển hình là gồ xương về phía mu tay do các cơ liên cốt co kéo. Nhờ có các dây chằng liên đốt bàn ngăn cản nên ngắn xương thường không nhiều, các đốt bàn ngón 2 và 5 thì di lệch ngắn xương nhiều hơn do không có dây chằng liên cốt bàn giữ ở hai bên. Sau gãy xương đốt bàn ngắn đi làm giảm sức duỗi của ngón tay.
- Gãy xương đốt bàn được chia thành gãy cổ, thân và nền đốt bàn.
II. CHỈ ĐỊNH
- Gãy xương đốt bàn ngón tay di lệch nhiều.
- Can lệch, can xấu của xương đốt bàn ngón tay gây ảnh hưởng đến chức năng bàn tay.
III. CHỐNG CHỈ ĐỊNH
- Người bệnh có chống chỉ định của phẫu thuật nói chung: bệnh máu…
- Nhiễm khuẩn bàn tay tiềm tàng.
IV. CHUẨN BỊ
- Người thực hiện: Phẫu thuật viên phải hiểu và nắm được những nguyên tắc cơ bản của phẫu thuật bàn tay.
- Phương tiện và dụng cụ: Bộ dụng cụ phẫu thuật bàn tay chuyên dụng, kim Kirschner các cỡ, khoan tay hay khoan điện, kìm cắt, kìm vặn và kim chỉ khâu chuyên dụng.
- Người bệnh: Người bệnh phải được giải thích rõ ràng về tình trạng thương tích, mục đích của cuộc phẫu thuật, các nguy cơ có thể xảy ra khi vô cảm, khi phẫu thuật, các biến chứng sau mổ, khả năng phục hồi sau phẫu thuật.
- Người bệnh phải có hồ sơ bệnh án đầy đủ, có đủ các xét nghiệm cơ bản và phim chụp X quang cần thiết cho một cuộc phẫu thuật.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây tê đám rối hoặc gây mê toàn thân.
2. Kỹ thuật
- Ga rô gốc chi
- Rạch da: Đi mặt mu, ở đường bên của vùng đốt bàn, tách gân duỗi sang bên.
- Bộc lộ ổ gãy.
- Lấy hết máu tụ và tổ chức kẹt trong diện gãy.
- Nắn xương thẳng trục.
- Dùng khoan và kim Kirschner cỡ nhỏ khoan từ chỏm (vị trí của lồi cầu trong và ngoài).
- Kiểm tra độ vững của diện gãy và vận động của các khớp liền kề xương gãy.
- Cầm máu kĩ và khâu phục hồi lại giải phẫu phần mềm.
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
- Theo dõi toàn trạng, các dấu hiệu sinh tồn, tại chỗ vết mổ.
- Điều trị kháng sinh, giảm đau, chống nề.
- Gác tay cao.
26. PHẪU THUẬT VIÊM TẤY BÀN TAY KỂ CẢ VIÊM BAO HOẠT DỊCH
I. ĐẠI CƯƠNG
- Viêm tấy bàn tay là những nhiễm trùng các tổ chức cấu tạo nên bàn và ngón tay, thường gây những biến chứng nặng, diễn biến nặng nề và gây tàn phế.
- Chẩn đoán sớm, điều trị đúng và kịp thời.
- Khi viêm tấy chưa hình thành mủ: Điều trị kháng sinh liều cao, toàn thân, phổ rộng; bất động tay ở tư thế nghỉ ngơi. Khi viêm tấy đã hóa mủ: Trích rạch dẫn lưu mủ và cắt lọc tổ chức hoại tử.
II. CHỈ ĐỊNH
Viêm tấy bàn tay đã hóa mủ.
III. CHỐNG CHỈ ĐỊNH
Viêm tấy đang lan tỏa, chưa hóa mủ.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên phải hiểu và nắm được những nguyên tắc cơ bản của phẫu thuật bàn tay.
2. Phương tiện và dụng cụ
Bộ dụng cụ phẫu thuật bàn tay chuyên dụng và kim chỉ khâu chuyên dụng.
3. Người bệnh
Người bệnh phải được giải thích rõ ràng về tình trạng thương tích, mục đích của cuộc phẫu thuật, các nguy cơ có thể xảy ra khi vô cảm, khi phẫu thuật, các biến chứng sau mổ, khả năng phục hồi sau phẫu thuật.
4. Hồ sơ bệnh án
Đầy đủ, có đủ các xét nghiệm cơ bản và phim chụp X quang cần thiết cho một cuộc phẫu thuật.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây tê đám rối hoặc gây mê toàn thân.
2. Kỹ thuật
- Sát trùng rộng rãi.
- Ga rô gốc chi, không dồn máu.
- Chín mé: Rạch hai bên ngón, mở hết các khoang, cắt hết các vách xơ, cắt lọc tổ chức hoại tử và làm sạch, dẫn lưu bằng gạc, để da hở.
- Viêm mủ quanh móng: Rạch tháo mủ, cắt bỏ tổ chức phần mềm phủ lên gốc móng, có thể cắt một phần móng để dẫn lưu mủ.
- Viêm tấy sâu kẽ ngón: Rạch dọc hai đường phía trước và phía sau thông nhau để dẫn lưu mủ.
- Áp xe khoang giữa bàn tay: Rạch da theo nếp gấp của gan tay, dẫn lưu mủ theo khoang.
- Viêm khoang mô cái: Rạch tháo mủ bằng hai đường thông nhau, một ở gan tay và một ở mu tay.
- Viêm mủ bao hoạt dịch gân gấp ngón 2, 3, 4: Rạch tháo mủ theo trục của ngón, đường rạch hơi lệch ra sau để tránh mạch máu và thần kinh, rạch theo đường thẳng hay đường zic - zắc, đường rạch các ngón 2, 3, 4 ở phía bờ trụ, đường rạch ngón 1, 5 ở phía bờ quay. Đường rạch da là đường rạch liên tục, đường rạch bao hoạt dịch là đường rạch gián đoạn, để lại các dây chằng vòng, cắt lọc bao gân và bao hoạt dịch bị viêm, để da hở.
- Viêm mủ bao hoạt dịch gân gấp ngón 1 và bao hoạt dịch quay: Rạch mở bao gân ở cổ tay và nếp ô mô cái.
- Viêm mủ bao hoạt dịch gân gấp ngón 5 và bao hoạt dịch trụ: Rạch mở bao gân ở cổ tay và nếp ô mô út, phía bờ quay.
- Cầm máu kỹ, để da hở để dẫn lưu mủ.
- Bất động nẹp bột sau phẫu thuật
VI. THEO DÕI VÀ CHĂM SÓC SAU MỔ
- Theo dõi toàn trạng và các dấu hiệu sinh tồn, tình trạng tại chỗ vết mổ.
- Điều trị kháng sinh toàn thân, liều cao, phổ rộng.
- Điều trị chống viêm, chống nề.
- Gác tay cao.
- Thay băng hằng ngày.
- Khâu da thì 2 khi hết tình trạng nhiễm trùng.
27. PHẪU THUẬT ĐIỀU TRỊ GẪY XƯƠNG ĐỐT NGÓN TAY BẰNG KIM KIRSCHNER HOẶC NẸP VÍT
I. ĐẠI CƯƠNG
Khi xương toàn vẹn thì các cơ mới thăng bằng, chức năng bằng tay mới tốt. Gãy xương đốt ngón tay di lệch gây ảnh hưởng đến chức năng gấp và duỗi ngón tay.
II. CHỈ ĐỊNH
- Gãy xương đốt ngón tay di lệch nhiều.
- Can lệch, can xấu của xương đốt ngón tay gây ảnh hưởng đến chức năng bàn tay.
III. CHỐNG CHỈ ĐỊNH
- Người bệnh có chống chỉ định của phẫu thuật nói chung: bệnh máu…
- Nhiễm khuẩn bàn tay tiềm tàng.
IV. CHUẨN BỊ
- Người thực hiện: Phẫu thuật viên phải hiểu và nắm được những nguyên tắc cơ bản của phẫu thuật bàn tay.
- Phương tiện và dụng cụ: Bộ dụng cụ phẫu thuật bàn tay chuyên dụng, kim Kirschner các cỡ, khoan tay hay khoan điện, kìm cắt, kìm vặn, nẹp vít nhỏ các loại và kim chỉ khâu chuyên dụng.
- Người bệnh: Người bệnh phải được giải thích rõ ràng về tình trạng thương tích, mục đích của cuộc phẫu thuật, các nguy cơ có thể xảy ra khi vô cảm, khi phẫu thuật, các biến chứng sau mổ, khả năng phục hồi sau phẫu thuật.
- Người bệnh phải có hồ sơ bệnh án đầy đủ, có đủ các xét nghiệm cơ bản và phim chụp X quang cần thiết cho một cuộc phẫu thuật.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Gây tê đám rối hoặc gây mê toàn thân.
2. Kỹ thuật
- Ga rô gốc chi
- Rạch da: Đi mặt mu, ở đường bên của vùng đốt bàn, tách gân duỗi sang bên.
- Bộc lộ ổ gãy.
- Lấy hết máu tụ và tổ chức kẹt trong diện gãy.
- Nắn xương thẳng trục.
- Dùng khoan và kim Kirschner cỡ nhỏ khoan từ chỏm đốt bàn (vị trí của lồi cầu).
Hoặc dùng nẹp vít cỡ nhỏ cố định xương gãy, ít nhất ở phía trên và phía dưới ổ gãy phải được 2 vít.
- Kiểm tra độ vững của diện gãy và vận động của các khớp liền kề ổ gãy.
- Cầm máu kĩ và khâu phục hồi lại giải phẫu phần mềm.
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
- Theo dõi toàn trạng, các dấu hiệu sinh tồn, tại chỗ vết mổ.
- Điều trị kháng sinh, giảm đau, chống nề.
- Gác tay cao.
28. PHẪU THUẬT ĐIỀU TRỊ NGÓN TAY CÒ SÚNG
I. ĐẠI CƯƠNG
- Ngón tay cò súng hay còn gọi là ngón tay lò xo là bệnh lý do viêm hẹp dây chằng vòng A1 của gân gấp ngón tay gây nên.
- Thường gặp ở ngón 1, ít gặp hơn ở các ngón khác.
- Bệnh có thể bẩm sinh hoặc mắc phải.
II. CHỈ ĐỊNH
- Ngón tay cò súng gây ảnh hưởng đến chức năng của bàn tay (gây đau khi gấp duỗi ngón), không đáp ứng với điều trị nội.
III. CHỐNG CHỈ ĐỊNH
- Người bệnh đang có nhiễm trùng ở bàn tay.
- Người bệnh còn quá nhỏ (dưới 24 tháng)
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên phải hiểu và nắm được những nguyên tắc cơ bản của phẫu thuật bàn tay.
2. Phương tiện và dụng cụ
Bộ dụng cụ phẫu thuật bàn tay và kim chỉ khâu chuyên dụng.
3. Người bệnh
Người bệnh phải được giải thích rõ ràng về tình trạng thương tích, mục đích của cuộc phẫu thuật, các nguy cơ có thể xảy ra khi vô cảm, khi phẫu thuật, các biến chứng sau mổ, khả năng phục hồi sau phẫu thuật.
4. Hồ sơ bệnh án
Đầy đủ, có đủ các xét nghiệm cơ bản cần thiết cho một cuộc phẫu thuật.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Gây tê tại chỗ, gây tê đám rối hoặc gây mê nội khí quản.
2. Kỹ thuật
- Dồn máu kỹ về phía gốc chi, đặt ga rô gốc chi.
- Rạch da: Ngang mức dây chằng vòng A1, tôn trong các nếp gấp tự nhiên của bàn tay.
- Bộc lộ dây chằng vòng A1, kiểm tra thấy dây chằng vòng A1 viêm dầy, thắt nghẹt gân gấp. Chú ý không làm tổn thương các nhánh thần kinh.
- Cắt dây chằng vòng A1, kiểm tra vận động của ngón tay.
- Khâu vết mổ theo giải phẫu.
VI. THEO DÕI VÀ CHĂM SÓC SAU MỔ
- Theo dõi toàn trạng, dấu hiệu sinh tồn, tình trạng vết mổ.
- Điều trị kháng sinh dự phòng.
- Hướng dẫn tập vận động ngay sau mổ.
29. PHẪU THUẬT GẪY CỔ XƯƠNG ĐÙI BẰNG VÍT XỐP HOẶC NẸP DHS
I. ĐẠI CƯƠNG
Gãy cổ xương đùi là loại gãy hay gặp ở người cao tuổi thường do nguyên nhân trực tiếp ngã đập hông xuống nền cứng. Đối với người trên 60 tuổi khả năng liền xương khó khăn hơn do vậy các phẫu thuật viên (PTV) thường lựa chọn giải pháp bằng thay khớp háng.
- Có nhiều phương pháp để kết hợp xương:
+ Kết hợp xương vít xốp có mở ổ gãy hoặc không mở ổ gãy
+ Kết hợp xương bằng đinh nẹp một khối.
- Mục đích chính nhằm tạo điều kiện vận động sớm cho người bệnh để tránh các biến chứng do tỳ đè, viêm loét, viêm nhiễm đường tiết liệu...
II. CHỈ ĐỊNH
- Cho những người bệnh gãy cổ xương đùi
- Người bệnh không có chỉ định thay khớp háng toàn bộ
III. CHỐNG CHỈ ĐỊNH
- Viêm loét nhiễm trùng tại vùng mổ
- Người bệnh đang mắc các bệnh nhiễm trùng cấp tính
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên chuyên ngành Chấn thương chỉnh hình
2. Phương tiện
- Bàn chỉnh hình để kéo nắn
- Máy Xquang di động trong phòng mổ
- Dụng cụ đo góc và định vị
- Các loại vít cùng với nẹp các cỡ
- Khoan hơi hoặc khoan điện
3. Phía người bệnh
- Cần được giải thích để hiểu biết một cách cơ bản các thủ thuật tiến hành cũng như quy trình luyện tập phục hồi chức năng sau mổ.
- Hồ sơ bệnh án đầy đủ theo quy định.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
- Gây tê tủy sống
- Gây tê ngoài màng cứng
- Gây mê nội khí quản hoặc mask thanh quản
2. Tư thế
Người bệnh nằm ngửa trên bàn chỉnh hình dạng chân kéo nắn chỉnh sửa diện di lệch dưới sự hỗ trợ của máy Xquang
3. Kỹ thuật
- Có thể kết hợp xương vít xốp rỗng nòng qua sự hỗ trợ của C-arm.
- Đường rạch da dài khoảng 7 cm theo đường trước ngoài
- Bộc lộ phần mềm xác định vùng mấu chuyển và vùng cổ xương đùi, dùng kim định vị và bắt vít hoặc kết hợp xương nẹp vít
- Khâu lại phần mềm theo giải phẫu
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
- Theo dõi huyết áp
- Theo dõi sự chảy máu
- Theo dõi nhiễm khuẩn vết mổ
- Theo dõi bằng chụp phim XQ
30. PHẪU THUẬT THAY KHỚP HÁNG BÁN PHẦN VÀ TOÀN BỘ
I. ĐẠI CƯƠNG
Là phẫu thuật thay cả phần cổ của chỏm xương đùi hoặc một phần của khung chậu (ổ cối) bằng các vật liệu nhân tạo có gắn xi măng hoặc không xi măng.
II. CHỈ ĐỊNH
- Gãy cổ xương đùi ở người già
- Gãy cổ xương đùi ở người từ 60 tuổi trở lên
- Thoái hóa khớp háng do các nguyên nhân khác nhau (bệnh lý khớp háng, di chứng sau chấn thương)
- Khớp giả cổ xương đùi
- Trong bệnh lý viêm cột sống dính khớp...
III. CHỐNG CHỈ ĐỊNH
- Nhiễm trùng khớp háng
- Lao khớp háng đang trong giai đoạn tiến triển
IV. CHUẨN BỊ
1. Người thực hiện
- Phẫu thuật viên chuyên ngành chấn thương chỉnh hình nắm vững và hiểu biết kỹ thuật thay khớp háng
- Phòng mổ đầy đủ điều kiện gây mê hồi sức và tuyệt đối vô trùng
2. Phương tiện
- Bộ dụng cụ thay toàn bộ khớp háng có hoặc không xi măng
3. Người bệnh
- Cần được giải thích để hiểu biết một cách cơ bản các thủ thuật tiến hành cũng như quy trình luyện tập phục hồi chức năng sau mổ.
- Hồ sơ bệnh án đầy đủ theo quy định.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế người bệnh
- Nằm ngửa trên bàn mổ
- Nằm nghiêng trên bàn mổ
- Tư thế người bệnh tùy thuộc vào đường mổ và thói quen của phẫu thuật viên
2. Vô cảm
- Gây tê tủy sống
- Gây tê ngoài màng cứng
- Gây mê nội khí quản hoặc mask thanh quản
3. Kỹ thuật
- Đường rạch dài từ 8 - 11 cm tùy theo thói quen phẫu thuật viên mà dùng đường bên, đường trước bên, đường sau bên hoặc đường trước hoàn toàn.
- Bóc tách phần mềm bộc lộ vùng cổ chỏm xương đùi, vùng ổ cối
- Dùng các dụng cụ thử sao cho phù hợp với kích thước cụ thể của từng người bệnh.
- Dùng xi măng sinh học hoặc không có xi măng tùy theo kỹ thuật cũng như chất lượng xương của người bệnh và khả năng tài chính.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
- Tình trạng mạch huyết áp khi dùng xi măng
- Tổn thương mạch máu và thần kinh
- Tình trạng vững chắc của khớp nhân tạo
- Cần tập vận động sớm sau 48 giờ dưới sự hướng dẫn của bác sĩ phẫu thuật và kỹ thuật viên phục hồi chức năng.
Lưu ý:
- Nếu thay khớp háng bán phần thì chỉ cần thay phần cổ và chỏm xương đùi
- Nếu thay khớp háng toàn phần thì cần phải thay cả diện tiếp khớp của ổ cối với khớp nhân tạo.
31. PHẪU THUẬT GÃY ĐẦU DƯỚI XƯƠNG ĐÙI BẰNG NẸP DCS
I. ĐẠI CƯƠNG
Là phương pháp dùng dụng cụ nẹp vít kèm theo vít nén ép để điều trị gãy đầu dưới xương đùi. Đây là phương pháp kết hợp xương vững chắc cho phép người bệnh tập vận động sớm sau phẫu thuật.
II. CHỈ ĐỊNH
- Gãy đầu dưới xương đùi ở người trưởng thành
III. CHỐNG CHỈ ĐỊNH
- Người bệnh đang có nhiễm khuẩn tiến triển
- Gãy xương bệnh lý do viêm xương
- Gãy đầu dưới xương đùi ở trẻ em...
IV. CHUẨN BỊ
1. Người thực hiện
- Phẫu thuật viên chuyên ngành chấn thương chỉnh hình nắm vững và hiểu biết kỹ thuật kết hợp xương.
- Phòng mổ đầy đủ điều kiện, gây mê hồi sức tốt và tuyệt đối vô trùng.
2. Phương tiện
- Một bộ dụng cụ kết hợp xương
- Khoan hơi hoặc khoan điện
- Nẹp DCS các kích thước khác nhau
3. Người bệnh
- Cần được giải thích để hiểu biết một cách cơ bản các thủ thuật tiến hành cũng như quy trình luyện tập phục hồi chức năng sau mổ.
- Hồ sơ bệnh án đầy đủ theo quy định.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
- Gây tê tủy sống
- Gây tê ngoài màng cứng
- Gây mê nội khí quản hoặc mask thanh quản
2. Kỹ thuật
- Người bệnh nằm ngửa trên bàn chỉnh hình hoặc bàn mổ thông thường
- Rạch da theo đường sau ngoài dài 8 - 10 cm
- Nếu dùng kỹ thuật MIS thì đường rạch ngắn hơn
- Bộc lộ phần mềm sát với diện bám của xương đùi
- Làm sạch ổ gãy nắn chỉnh diện di lệch
- Đặt dụng cụ kết hợp xương
- Có hoặc không dẫn lưu
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
- Tình trạng toàn thân
- Tình trạng chảy máu qua dẫn lưu
- Tình trạng nhiễm khuẩn.
32. PHẪU THUẬT ĐIỀU TRỊ TRẬT KHỚP HÁNG BẨM SINH
I. ĐẠI CƯƠNG
Là một bệnh hay gặp, tỷ lệ nữ gặp nhiều hơn nam. Đây là một phẫu thuật khó cần phải được thực hiện bởi các bác sĩ chuyên ngành chỉnh hình đặc biệt là phẫu thuật chỉnh hình nhi.
II. CHỈ ĐỊNH
Người bệnh được chẩn đoán trật khớp háng bẩm sinh dựa vào triệu chứng lâm sàng và dấu hiệu Xquang.
III. CHỐNG CHỈ ĐỊNH
- Đang có bệnh lý nhiễm trùng cấp tính
- Vùng mổ có biểu hiện viêm nhiễm da phần mềm.
IV. CHUẨN BỊ
1. Người thực hiện
- Chuyên ngành chấn thương chỉnh hình
- Chuyên ngành chấn thương chỉnh hình nhi
2. Phương tiện
- Dụng cụ kết hợp xương cơ bản
- Khoan hơi hoặc khoan điện
3. Người bệnh
Bố mẹ bệnh nhi và những người thân cận nhất trong gia đình như: ông bà nội ngoại... cần được giải thích rõ.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
- Gây tê tủy sống
- Gây mê nội khí quản.
2. Kỹ thuật
- Người bệnh nằm ngửa
- Đường mổ phía trước bên thường được sử dụng
- Bóc tách phần mềm
- Lưu ý: cắt diện bám của cơ thắt lưng chậu.
- Tùy theo sự biến dạng của trục xương đùi và góc cổ thân của xương đùi cũng như sự biến dạng của ổ cối mà có sự can thiệp vào xương.
- Người bệnh được bó bột chậu lưng chân sau phẫu thuật.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
- Tình trạng toàn thân
- Tình trạng chảy máu qua dẫn lưu
- Tình trạng nhiễm khuẩn.
33. PHẪU THUẬT KẾT HỢP XƯƠNG ĐIỀU TRỊ GẪY Ổ CỐI PHỨC TẠP
I. ĐẠI CƯƠNG
Gẫy trật khớp háng là thương tổn rất nặng, người bệnh có thể tử vong do choáng mất máu.
Gẫy ổ cối thường kèm theo trật khớp háng. Các thể lâm sàng thường gặp:
- Trật khớp háng ra sau và lên trên do vỡ một phần của hõm khớp phía sau
- Gẫy hai cột trụ của ổ cối kèm theo trật khớp háng
- Gẫy vỡ hõm khớp kèm theo trật khớp háng đi vào trung tâm
II. CHỈ ĐỊNH
Có thể do cơ chế trực tiếp và gián tiếp
- Khi tư thế háng và đùi khép làm cho chỏm xương đùi di lệch lên trên ra sau làm phá vỡ các thành của ổ cối.
- Nếu diện gẫy ít di lệch hoặc mảnh gẫy phía sau nhỏ, khớp còn vững thì nên Điều trị bảo tồn.
III. CHỐNG CHỈ ĐỊNH
- Gẫy ổ cối mảnh phía sau trên lớn
- Gẫy hai cột trụ của ổ cối
- Gẫy ổ cối kèm theo trật khớp háng hoặc kèm theo gẫy 1 phần chỏm của xương đùi.
IV. CHUẨN BỊ
1. Người thực hiện
- Phẫu thuật viên chấn thương chỉnh hình thành thạo phẫu thuật
- Dụng cụ viên thông thạo và hiểu biết các bước của kỹ thuật, các thì quan trọng của phẫu thuật.
2. Phương tiện
- Bộ dụng cụ kết hợp xương cơ bản
- Bộ dụng cụ thay khớp háng toàn phần
3. Người bệnh
- Cần được giải thích để hiểu biết một cách cơ bản các thủ thuật tiến hành cũng như quy trình luyện tập phục hồi chức năng sau mổ.
- Hồ sơ bệnh án đầy đủ theo quy định.
V. CÁC BƯỚC TIẾN HÀNH
1. Tư thế người bệnh
- Người bệnh nằm ngửa nếu phẫu thuật đi đường trước
- Người bệnh nằm chếch 60o nếu sử dụng đường mổ trước bên hoặc sau bên
2. Vô cảm
- Gây mê nội khí quản
- Gây tê tủy sống
- Gây tê ngoài màng cứng
- Mask thanh quản
3. Kỹ thuật
- Rạch da và tổ chức phần mềm dưới da
- Cắt một phần cơ mông nhỡ và khối cơ chậu hông mấu chuyển
- Bộc lộ rõ diện gẫy của ổ cối
- Lưu ý: tránh làm tổn thương thần kinh ngồi và các mạch máu
Tùy theo loại gẫy mà kết hợp xương bằng vít tự do hoặc nẹp vít chuyên ngành.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
- Tuân thủ nguyên tắc theo dõi hậu phẫu cơ bản
- Vận động sớm dưới sự hỗ trợ của bác sĩ phẫu thuật và kỹ thuật viên phục chức năng
- Nếu diện gẫy chưa đủ vững có thể bất động thêm bằng bột.
CHUYÊN KHOA PHẪU THUẬT CHẤN THƯƠNG CHỈNH HÌNH
MỤC LỤC
1/ Phẫu thuật làm cứng khớp gối
2/ Điều trị can lệch có kết hợp xương
3/ Phẫu thuật gẫy trật khớp cổ chân
4/ Khâu nối thần kinh ngoại vi
5/ Gỡ dính thần kinh ngoại biên
6/ Cắt lọc tổ chức hoại tử
7/ Ghép da dày toàn bộ
8/ Đục nạo xương viêm và chuyển tổ chức che xương
9/ Ghép xương trong mất đoạn xương
10/ Phẫu thuật đóng đinh xương đùi dưới C.AM
11/ Cắt cụt dưới mấu chuyển xương đùi
12/ Phẫu thuật viêm xương đùi
13/ Cố định ngoài điều trị gẫy hở xương đùi
14/ Néo ép hoặc buộc vòng chỉ thép xương bánh chè
15/ Tháo khớp gối
16/ Chọc hút máu tụ khớp gối
17/ Đóng đinh mở xương chày
18/ Nẹp vít than xương chày
19/ Phẫu thuật chỉnh hình bàn chân khoèo
20/ Tạo hình các vạt da che phủ vạt trượt, xoay
21/ Điều trị khớp giả, khuyết hổng thân xương dài bằng kết hợp xương bên trong, ghép xương nhân tạo và tủy xương tự thân
22/ Kết hợp xương chày bằng đinh có chốt không mở ổ gẫy
23/ Tháo bỏ các ngón chân
24/ Tháo bỏ đốt bàn chân
25/ Chích rạch ổ áp xe
26/ Phẫu thuật giải ép khoang trong hội chứng chèn ép khoang cẳng chân
27/ Phẫu thuật giải ép khoang trong hội chứng chèn ép khoang cẳng tay
28/ Cắt u tế bào khổng lồ, ghép xương tụ thân
29/ Phẫu thuật cắt u xương sụn
30/ Phẫu thuật cắt u xơ chi trên hoặc chi dưới
31/ Phẫu thuật lấy u xương dạng xương (Osteoid Osteoma)
32/ Cắt u nang tiêu xương (Bone Cyst), ghép xương
33/ Phẫu thuật giải ép khoang trong hội chứng chèn ép khoang bàn tay
34/ Phẫu thuật giải ép khoang trong hội chứng chèn ép khoang bàn chân
35/ Kết hợp xương nẹp vít gẫy đầu dưới xương chầy
36. Phẫu thuật chuyển gân điều trị liệt thần kinh mác chung
37. Phẫu thuật điều trị chân chữ O
38. Phẫu thuật điều trị chân chữ X
39. Phẫu thuật điều trị co gân Achille
40. Phẫu thuật điều trị khớp giả xương chày
41. Phẫu thuật điều trị khớp giả xương chày bẩm sinh có ghép xương
42. Phẫu thuật tạo hình hay thay dây chằng chéo trước khớp gối (mổ mở)
43. Cắt cụt cẳng chân
44. Cố định ngoài điều trị gẫy hở xương cẳng chân
45. Gẫy xương sên
46. Kết hợp xương điều trị gẫy xương bàn chân, ngón chân
47. Phẫu thuật điều trị gẫy mắt cá chân
48. Phẫu thuật nối gân Achille
49. Tháo nửa bàn chân trước
50. Kết hợp xương đinh nẹp một khối hay nẹp vít điều trị gẫy liên mấu chuyển hoặc dưới mấu chuyển xương đùi
51. Kết hợp xương đùi bằng nẹp vít
52. Kết hợp xương trong gẫy mâm chày
53. Phẫu thuật cắt cụt đùi
54. Phẫu thuật gẫy ổ cối
55. Phẫu thuật thay khớp gối toàn bộ
56. Phẫu thuật điều trị khuyết hổng phần mềm vùng gót, cổ chân bằng vạt da cân hiển ngoài cuống ngoại vi
57. Phẫu thuật ghép da mỏng
58. Vạt cân da gan chân trong
59. Phẫu thuật điều trị khuyết hổng phần mềm 1/3 trên cẳng chân bằng vạt cơ bụng chân trong
60. Vạt liên cốt sau
1. PHẪU THUẬT LÀM CỨNG KHỚP GỐI
I. ĐẠI CƯƠNG
Phẫu thuật làm cứng khớp gối nhằm tạo sự liền xương của xương đùi và xương chầy. Phẫu thuật này được sử dụng điều trị một số bệnh lý hoặc chấn thương của khớp gối.
II. CHỈ ĐỊNH
- Trật khớp gối nặng
- Dị tật khớp gối đến muộn: dị tật gối cong lõm
III. CHỐNG CHỈ ĐỊNH
- Nhiễm trùng khớp gối
- Tổn thương phần mềm vùng gối cũ nhiều
IV. CHUẨN BỊ
- Bộ dụng cụ phẫu thuật xương
- Đục xương các cỡ, búa
- Garo hơi hoặc garo chun
- Vít xương xốp đường kính 6.5mm
- Cưa rung
V. CÁC BƯỚC TIẾN HÀNH
- Gây tê tủy sống hoặc mê toàn thân
- Người bệnh nằm ngửa, kê mông
- Garo hơi áp lực 350mmHg hoặc garo chun 1/3 trên đùi
- Đường rạch da mặt trước khớp gối
- Phẫu tích vào khớp theo đường cạnh trong xương bánh chè, bộc lộ rõ đầu dưới xương đùi và đầu trên xương chầy
- Cắt bỏ diện sụn đầu dưới xương đùi và đầu trên xương chầy bằng cưa rung hoặc bằng đục xương
- Áp sát hai diện xương đã cắt
- Cố định bằng hai hoặc ba vít xốp
- Dẫn lưu vùng mổ
- Đóng vết mổ theo các lớp giải phẫu
- Bất động sau phẫu thuật bằng ống bột rạch dọc
VI. THEO DÕI
- Toàn trạng người bệnh
- Dẫn lưu
- Vận động và cảm giác bàn ngón chân
VII. XỬ TRÍ TAI BIẾN
- Tổn thương mạch máu: cần phát hiện sớm và XỬ TRÍ kịp thời để phục hồi lưu thông mạch máu bởi bác sỹ chuyên khoa mạch máu
- Nhiễm trùng: kháng sinh, săn sóc tại chỗ, phẫu thuật làm sạch nếu cần
2. ĐIỀU TRỊ CAN LỆCH CÓ KẾT HỢP XƯƠNG
I. ĐẠI CƯƠNG
Can lệch là một trong các di chứng sau gẫy xương. Do can lệch mà đoạn chi sẽ ngắn, trục chi biến dạng do đó khả năng tỳ đè bị hạn chế, ảnh hưởng đến sinh hoạt, làm việc của người bệnh.
II. CHỈ ĐỊNH
Can lệch gây biến dạng trục chi nhiều
III. CHỐNG CHỈ ĐỊNH
- Tình trạng tại chỗ và toàn thân không cho phép
- Can lệch vừa phải, không ảnh hưởng nhiều đến chức năng vận động
IV. CHUẨN BỊ
- Garo hơi hoặc garo chun
- Bộ dụng cụ phẫu thuật xương căn bản: pince, kéo, farabeuf, kìm cặp xương,…
- Phẫu thuật viên chấn thương chỉnh hình, 2 phụ phẫu thuật và dụng cụ viên
V. CÁC BƯỚC TIẾN HÀNH
- Gây mê toàn thân hoặc tại chỗ
- Sát khuẩn đoạn chi
- Garo sau khi dồn máu
- Rạch da, phẫu tích phần mềm vào xương
- Đục rời xương ở vị trí gãy cũ, phá bỏ can lệch, lưu ý giữ lại các tổ chức can có nhiều xương xốp để ghép lại về sau
- Nắn chỉnh xương về vị trí giải phẫu, kiểm tra trục và độ dài chi
- Cố định xương bằng nẹp vít hoặc đinh nội tủy đảm bảo vững chắc
- Bơm rửa
- Ghép lại phần can xương quanh vị trí ổ gãy xương
- Dẫn lưu vùng mổ
- Phục hồi giải phẫu phần mềm
- Băng
VI. THEO DÕI
- Biến chứng chảy máu
- Biến chứng nhiễm trùng
VII. XỬ TRÍ TAI BIẾN
- Chảy máu: băng ép chặt vùng mổ, mở lại kiểm tra nếu cần
- Nhiễm trùng: săn sóc tại chỗ, thay kháng sinh
3. PHẪU THUẬT GÃY TRẬT KHỚP CỔ CHÂN
I. ĐẠI CƯƠNG
Gãy trật khớp cổ chân là thương tổn tương đối thường gặp. Tổn thương xương kèm theo thường là gãy hai mắt cá chân. Thương tổn gãy hai mắt cá chân dẫn đến sự mất vững của khớp cổ chân do đó thường kèm theo trật khớp.
II. CHỈ ĐỊNH
- Gãy hai mắt cá di lệch, trật khớp cổ chân
III. CHỐNG CHỈ ĐỊNH
- Người bệnh có chống chỉ định về gây mê hồi sức
IV. CHUẨN BỊ
1. Dụng cụ
- Bộ dụng cụ mổ kết hợp xương
- Nẹp bản nhỏ các cỡ: 6 lỗ, 8 lỗ
- Vít xương đường kính 3.5mm và vít xốp đường kính 4.5mm
- Kim Kirchner các cỡ từ 1.8 mm đến 2.6mm
- Garo hơi hoặc garo chun
- Khoan y tế và mũi khoan đường kính 2.7mm và 3.5mm
2. Người thực hiện
Phẫu thuật viên chuyên khoa chấn thương chỉnh hình, 2 phụ phẫu thuật, dụng cụ viên
V. CÁC BƯỚC TIẾN HÀNH
- Gây tê toàn thân hoặc tê tủy sống
- Garo hơi 1/3 dưới đùi, áp lực 350 mmHg hoặc garo chun
- Rạch da hai đường: đường rạch phía trong ngay trên mắt cá trong, dọc theo trục xương chầy; đường rạch phía ngoài ngay trên mắt cá ngoài, dọc theo trục xương mác
- Làm sạch diện gãy, đặt lại mắt cá trong, cố định bằng vít xốp hoặc kim Kirchner tùy theo kích thước mảnh gãy lớn hay nhỏ
- Làm sạch diện gãy xương, đặt lại xương mác, tùy theo vị trí gãy cao hay thấp mà đặt nẹp 6 lỗ hay 8 lỗ, cố định với vít xương 3.5 mm và vít xốp 4.5 mm.
- Bơm rửa sạch, dẫn lưu vùng mổ xương mác
- Đóng vết mổ theo các lớp giải phẫu
- Nẹp cẳng bàn chân.
VI. THEO DÕI
- Toàn trạng
- Vận động, cảm giác ngón chân
- Dẫn lưu
VII. XỬ TRÍ TAI BIẾN
- Nhiễm trùng: thay kháng sinh, săn sóc tại chỗ
- Không liền và khớp giả: thay nẹp, ghép xương hoặc sử dụng tế bào gốc tủy xương
4. KHÂU NỐI THẦN KINH NGOẠI VI
I. ĐẠI CƯƠNG
Tổn thương thần kinh ngoại vi tương đối thường gặp trong cấp cứu chấn thương. Việc can thiệp khâu nối thần kinh sớm thì đầu thường đem lại kết quả khả quan. Kỹ thuật khâu nối thần kinh có nhiều kỹ thuật như khâu nối bao thần kinh, bó thần kinh hay bao - bó. Bài viết này trình bày kỹ thuật khâu nối bao thần kinh, là kỹ thuật có thể triển khai được ở trong cấp cứu ở các cơ sở có chuyên khoa chấn thương chỉnh hình.
II. CHỈ ĐỊNH
- Tổn thương thần kinh ngoại vi do vết thương
III. CHỐNG CHỈ ĐỊNH
- Mất đoạn thần kinh không thể khâu nối trực tiếp được
- Dập nát thần kinh
IV. CHUẨN BỊ
- Garo hơi hoặc garo chun
- Bộ dụng cụ phẫu thuật bàn tay: pince, kéo, disquer, farabeuf
- Kim chỉ nhỏ 6.0, 7.0 với kim tròn
- Phẫu thuật viên chấn thương chỉnh hình, 2 phụ phẫu thuật và 1 dụng cụ viên
V. CÁC BƯỚC TIẾN HÀNH
- Gây tê vùng hoặc gây mê toàn thân
- Garo hơi áp lực 250 mmHg đối với chi trên hoặc 350 mmHg đối với chi dưới
- Đường rạch da tùy theo vị trí vết thương để mở rộng vết thương về hai phía đảm bảo được việc phẫu tích thần kinh rõ ràng.
- Phẫu tích hai đầu thần kinh, đảm bảo nguyên vẹn vỏ bao dây thần kinh và không bị quá căng khi khâu nối.
- Sửa sang hai đầu diện khâu nối, đảm bảo sạch, gọn và dễ dàng cho khâu nối
- Khâu nối bao thần kinh kỹ thuật khâu vắt với chỉ nhỏ 6.0 hoặc 7.0 hay nhỏ hơn tùy theo khẩu kính của dây thần kinh.
- Bơm rửa, dẫn lưu vùng mổ nếu cần
- Đóng vết mổ theo các lớp giải phẫu
- Nẹp bột bất động đoạn chi ở tư thế cơ năng
VI. THEO DÕI
- Theo dõi tình trạng chảy máu
- Theo dõi tình trạng nhiễm trùng
- Theo dõi và đánh giá tiến triển hồi phục thần kinh bằng lâm sàng, điện sinh lý thần kinh
VII. XỬ TRÍ TAI BIẾN
- Mổ lại nếu có biến chứng chảy máu
- Thay kháng sinh, săn sóc vết thương nếu có nhiễm trùng
- Chuyển gân trong trường hợp thần kinh không hồi phục sau khi khâu nối
5. GỠ DÍNH THẦN KINH NGOẠI BIÊN
I. ĐẠI CƯƠNG
Dính thần kinh ngoại biên là một di chứng thường gặp trong chấn thương. Dính thần kinh dẫn đến thần kinh bị chèn ép, gây ra các rối loạn cảm giác và biến chứng teo cơ.
II. CHỈ ĐỊNH
- Dính thần kinh sau chấn thương
III. CHỐNG CHỈ ĐỊNH
- Tổn thương thần kinh do bệnh lý nội khoa
IV. CHUẨN BỊ
- Garo hơi hoặc garo chun
- Dao điện đơn cực và lưỡng cực
- Bộ dụng cụ phẫu thuật bàn tay
- Phẫu thuật viên chấn thương chỉnh hình, 2 phụ phẫu thuật và 1 dụng cụ viên
V. CÁC BƯỚC TIẾN HÀNH
- Gây tê vùng hoặc gây mê toàn thân
- Garo hơi áp lực 250mmHg đối với chi trên và 350 mmHg
- Rạch da dọc theo đường đi của dây thần kinh vị trí bị chèn ép
- Phẫu tích tổ chức vào đến thần kinh
- Gỡ dính tổ chức xơ quanh thần kinh
- Một số trường hợp, phải chuyển chỗ thần kinh như thần kinh trụ vị trí rãnh ròng rọc.
- Bơm rửa, cầm máu
- Dẫn lưu hoặc không
- Phục hồi giải phẫu vết mổ
- Băng ép nhẹ
- Nẹp bất động đoạn chi nếu cần thiết
VI. THEO DÕI
- Biến chứng chảy máu
- Biến chứng nhiễm trùng
VII. XỬ TRÍ BIẾN CHỨNG
- Băng ép nhẹ vùng mổ nếu có biểu hiện chảy máu. Nếu không cải thiện có thể phải mổ lại kiểm tra
- Săn sóc vết thương, thay kháng sinh nếu có biểu hiện nhiễm trùng
I. ĐẠI CƯƠNG
Hoại tử tổ chức sau chấn thương hoặc vết thương thường gặp. Việc XỬ TRÍ tổ chức hoại tử đóng vai trò quan trọng, giúp cho việc liền thương phần mềm cũng như liền xương về sau được thuận lợi.
II. CHỈ ĐỊNH
- Tổ chức phần mềm hoại tử
III. CHỐNG CHỈ ĐỊNH
- Tình trạng toàn thân chưa cho phép
IV. CHUẨN BỊ
- Bộ dụng cụ cắt lọc: dao mổ, kéo, pince các loại, farabeuf,…
- Dao điện
- Garo hơi hoặc garo chun
V. CÁC BƯỚC TIẾN HÀNH
- Gây tê vùng hoặc gây mê toàn thân
- Garo hơi áp lực 350 mmHg hoặc garo chun
- Sát trùng vùng mổ từ ngọn chi đến hết đoạn chi cần cắt lọc
- Cắt lọc mép da tiết kiệm
- Cắt lọc tổ chức phần mềm thận trọng, từ trung tâm ra ngoại vi vùng tổn thương, vừa cắt lọc vừa đánh giá, đảm bảo cắt lọc hết tổ chức hoại tử và giữ được tối đa tổ chức lành.
- Bơm rửa kỹ tổn thương với ôxy già, huyết thanh mặn pha betadin
- Che phủ các tổ chức cần che phủ như: xương, mạch máu, thần kinh, gân.
- Dẫn lưu nếu cần thiết
- Băng vùng tổn thương với gạc ướt, băng ép nhẹ
VI. THEO DÕI
- Toàn trạng
- Dẫn lưu nếu có
- Vận động cảm giác ngọn chi
VII. XỬ TRÍ TAI BIẾN
- Chảy máu: kiểm soát nguồn chảy máu, thắt mạch và buộc bằng chỉ không tiêu hoặc tiêu chậm: lin, ethilon, vicryl
I. ĐẠI CƯƠNG
Thương tổn mất da thường gặp, việc che phủ lại tổ chức khi mất da là cần thiết, để đảm bảo tính thẩm mỹ, sự dễ chịu cho người bệnh. Ghép da dày toàn bộ là 1 trong các biện pháp che phủ khi mất tổ chức bên cạnh các kỹ thuật vá da mỏng hoặc chuyển vạt da có cuống, …
II. CHỈ ĐỊNH
- Tổn thương mất da ở những vùng có nguy cơ va chạm nhưng không tỳ đè.
- Tổn thương không quá lớn.
III. CHỐNG CHỈ ĐỊNH
- Tổn thương mất tổ chức có lộ xương
- Tổn thương quá rộng
IV. CHUẨN BỊ
Dụng cụ phẫu thuật cơ bản
- Dao điện
- Nước muối sinh lý
V. CÁC BƯỚC TIẾN HÀNH
- Gây tê tại chỗ, gây tê vùng hoặc gây mê toàn thân
- Sát trùng vị trí lấy da: vùng bẹn, mặt trong cẳng tay
- Xác định vị trí và kích thước lấy da
- Dùng dao mổ rạch da cho đến hết lớp da, bắt đầu đến tổ chức dưới da thì dừng lại. Bóc tách lấy phần da đã được rạch.
- Cầm máu bằng dao điện diện bóc tách.
- Tùy theo vị trí có thể khâu trực tiếp mép da của vùng lấy da hoặc vá da mỏng.
- Làm sạch vị trí nhận da ghép bằng cồn trắng và bằng nước muối sinh lý thước
- Đặt miếng da ghép lên vùng ghép da, chỉnh sửa lại cho phù hợp về kích
- Khâu các mép của miếng da ghép bằng chỉ Ethilon số 4.0.
- Ép diện da ghép đã được cố định bằng cuộn gạc, băng ép đều tay.
VI. THEO DÕI
- Theo dõi toàn trạng và các biến chứng của gây mê, gây tê
- Theo dõi diện da vá để đánh giá sức sống của diện da vá
8. ĐỤC NẠO XƯƠNG VIÊM VÀ CHUYỂN TỔ CHỨC CHE XƯƠNG
I. ĐẠI CƯƠNG
Viêm xương là biến chứng thường gặp sau các gãy xương hở. Tổn thương thường kèm theo tổn thương phần mềm. Trên nền thương tổn viêm nhiễm kéo dài nên thường chất lượng phần mềm không tốt. Việc Điều trị làm sạch tổ chức viêm thường kèm theo phải chuyển tổ chức phần mềm che phủ. Bài viết này giới thiệu kỹ thuật đục nạo xương viêm và chuyển tổ chức phần mềm để che xương lộ trong viêm lộ xương chầy.
II. CHỈ ĐỊNH
Viêm xương chầy kèm tổn thương khuyết phần mềm
III. CHỐNG CHỈ ĐỊNH
Tổn thương mất phần mềm nhiều, không còn vật liệu che phủ
IV. CHUẨN BỊ
- Dụng cụ mổ: pince, kéo phẫu thuật, farabeuf, dao mổ, búa, đục xương
- Garo hơi hoặc garo chun Esmach
- Phẫu thuật viên chấn thương chỉnh hình, 2 phụ phẫu thuật và dụng cụ viên
V. CÁC BƯỚC TIẾN HÀNH
- Gây mê toàn thân hoặc gây tê tủy sống
- Garo hơi áp lực 350 mmHg hoặc garo chun
- Sát trùng, trải toan vùng mổ
- Đường rạch da gồm 2 đường: đường phía trước vào vị trí tổn thương và đường phía trong cẳng chân
- Mở rộng đường vào phía trước, làm sạch tổn thương xương viêm, lấy bỏ xương chết, khoan thông ống tủy và làm sạch tổ chức viêm của phần mềm xung quanh.
- Mở rộng đường vào phía trong, phẫu tích cơ sinh đôi trong, giải phóng đầu xa chuyển lên che ổ tổn thương.
- Bơm rửa kỹ, cầm máu
- Đặt 2 dẫn lưu: vị trí lấy cơ sinh đôi trong và vị trí ổ nạo viêm.
- Đóng da thưa.
- Nẹp bột nếu cần.
VI. THEO DÕI
- Theo dõi toàn trạng
- Theo dõi biến chứng chảy máu
- Theo dõi tình trạng vạt
VII. XỬ TRÍ TAI BIẾN
- Nếu vạt không sống, có thể phải tính toán chuyển vạt lại che phủ
- Chảy máu: có thể phải kiểm tra, cầm máu
- Nhiễm trùng: thay kháng sinh, săn sóc tại chỗ
9. GHÉP XƯƠNG TRONG MẤT ĐOẠN XƯƠNG
I. ĐẠI CƯƠNG
Mất đoạn xương có thể là hậu quả của tổn thương do chấn thương gãy xương hoặc bệnh lý u. Việc ghép xương là cần thiết để phục hồi cấu trúc giải phẫu, chiều dài đoạn chi để có thể đảm bảo được chức năng của đoạn chi đó.
II. CHỈ ĐỊNH
- Mất đoạn xương do chấn thương
- Mất đoạn xương do bệnh lý đã cắt đoạn xương
III. CHỐNG CHỈ ĐỊNH
- Biểu hiện nhiễm trùng tại chỗ chưa ổn định
- Biểu hiện bệnh lý u ác tính, có nguy cơ tái phát
IV. CHUẨN BỊ
- Garo hơi hoặc garo chun
- Bộ dụng cụ phẫu thuật xương cơ bản: pince, kéo, farabeuf, kìm cặp xương, lóc xương, …
- Dụng cụ cố định xương: đinh nội tủy hoặc nẹp vít và các vít
- Phẫu thuật viên chấn thương chỉnh hình, 2 phụ phẫu thuật và dụng cụ viên
V. CÁC BƯỚC TIẾN HÀNH
- Gây mê toàn thân hoặc tê vùng
- Sát trùng vùng mổ và vùng gai chậu trước trên cùng bên
- Garo vùng mổ
- Rạch da, tách cơ vào xương
- Làm sạch tổ chức xơ vị trí mất đoạn xương
- Kết hợp xương bằng nẹp vít hoặc đinh nội tủy, đảm bảo đủ chiều dài và trục chi
- Rạch da vị trí gai chậu trước trên
- Bóc tách phần mềm vào xương
- Đục gai chậu trước trên, lấy xương ghép. Kích thước tùy theo kích thước mất đoạn
- Bơm rửa, làm sạch vị trí mất đoạn xương
- Làm sạch mảnh xương ghép, chỉnh sửa cho phù hợp với vị trí mất đoạn
- Ghép xương ghép vào vị trí cần ghép, nhồi thêm phần xương xốp xung quanh.
- Dẫn lưu vùng mổ
- Phục hồi phần mềm theo giải phẫu
- Băng
- Phục hồi phần mềm vùng lấy xương ghép ở gai chậu trước trên
VI. THEO DÕI
- Biến chứng chảy máu
- Biến chứng nhiễm trùng
- Tình trạng liền xương theo thời gian
VII. XỬ TRÍ TAI BIẾN
- Nếu chảy máu: băng ép chặt vùng mổ, nếu không cải thiện phải mổ lại kiểm tra
- Nếu biểu hiện nhiễm trùng: săn sóc tại chỗ, thay kháng sinh phổ rộng
10. PHẪU THUẬT ĐÓNG ĐINH XƯƠNG ĐÙI DƯỚI C-ARM
I. ĐẠI CƯƠNG
Là phương pháp đóng đinh nội tủy có chốt ngang xuôi dòng từ mấu chuyển lớn hoặc rãnh liên lồi cầu đùi. Sau đó dùng chốt ngang bắt vít hai đầu.
II. CHỈ ĐỊNH
- Gãy thân xương đùi người lớn (gãy dưới bờ mấu chuyển đến bờ trên lồi cầu ngoài đùi 5cm).
- Gãy xương đùi nhiều tầng.
III. CHỐNG CHỈ ĐỊNH
- Gãy hở IIIa, IIIb xương đùi.
- Gãy đầu trên hoặc đầu dưới xương đùi.
IV. CHUẨN BỊ
1. Người thực hiện
Bác sĩ phẫu thuật viên chấn thương chỉnh hình, kỹ thuật viên X-quang (điều khiển máy), bác sĩ phụ mổ, bác sĩ gây mê, y tá phụ mê và y tá dụng cụ.
2. Dụng cụ
- Bàn mổ chỉnh hình.
- Máy huỳnh quang tăng sáng.
- Bộ dụng cụ đóng đinh kín xương đùi.
3. Người bệnh: nhịn ăn uống trên 6 tiếng.
- Tiền mê tại nhà mổ.
- Gây mê toàn thân hoặc gây tê tủy sống, ngoài màng cứng.
V. CÁC BƯỚC TIẾN HÀNH
- Đặt người bệnh cố định trên bàn mổ chỉnh hình, sát trùng toàn bộ chi trải toan vô khuẩn.
- Kiểm tra ổ gãy xương đùi dưới C-arm.
- Phẫu thuật kết xương: rạch da 4 - 5 cm trên mấu chuyển lớn đùi, vào hố ngón tay đầu trên xương đùi, khoan ống tủy đầu trung tâm với mũi khoan mềm, nắn chỉnh đầu ngoại vi xương đùi dưới màn tăng sáng, khoan ống tủy đầu ngoại vi với mũi khoan mềm có định vị ống tủy; đóng đinh có chốt xuôi dòng không mở ổ gãy, dưới một số với mũi khoan mềm.
- Đặt bộ gá định vị chốt ngang đầu xa và đầu gần xương đùi, bắt vít chốt; kiểm tra dưới C-arm.
- Khâu vết thương vùng mấu chuyển băng ép đặt nẹp bất động.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Gác chân trên nẹp Braune.
- Kháng sinh dự phòng hoặc kháng sinh Điều trị 5 - 7 ngày.
- Giảm viêm, giảm phù nề, giảm đau sau mổ.
- Tháo đinh sau 18 đến 24 tháng.
VII. TAI BIẾN VÀ XỬ TRÍ
- Biến chứng gần:
+ Chảy máu sau mổ: băng ép, nếu không được mở vết thương cầm máu
+ Nhiễm trùng: tăng liều kháng sinh hoặc thay kháng sinh
+ Viêm tắc tĩnh mạch sâu: vận động sớm, kết hợp với thuốc chống đông máu
- Biến chứng xa:
+ Chậm liền xương: Vận động nhiều, uống các thuốc tăng cường can xi
+ Khớp giả: mổ lại, kết hợp xương ghép xương
+ Lệch trục xương đùi: Sửa trục kết hợp xương
11. CẮT CỤT DƯỚI MẤU CHUYỂN XƯƠNG ĐÙI
I. ĐẠI CƯƠNG
- Cắt cụt chi cấp cứu thường xảy ra ở điều kiện không thuận lợi.
- Tình trạng nặng của người bệnh, chuẩn bị khẩn trương.
- Thận trọng với việc chỉ định cắt cụt.
II. CHỈ ĐỊNH
- Trong tình trạng cấp cứu khẩn cấp, cắt cụt chi để cứu tính mạng người bệnh:
+ Dập nát chi.
+ Tổn thương mạch đến muộn.
+ Hoại tử nhiễm trùng.
+ Thiếu máu không hồi phục.
+ Tắc mạch ở phần cao hơn phần chi cắt cụt.
III. CHỐNG CHỈ ĐỊNH
- Bệnh lý u và mạch máu phần thấp.
- Điều kiện không đầy đủ cho phẫu thuật.
- Có chỉ định tháo khớp háng.
- Bệnh lý nặng của người già, tâm phê mãn, tim mạch.
IV. CHUẨN BỊ
- Gây mê toàn thân hoặc tủy sống, ngoài màng cứng.
- Chuẩn bị máu, đường truyền, phương tiện hồi sức.
- Bộ dụng cụ cắt cụt đùi.
V. CÁC BƯỚC TIẾN HÀNH
- Cắt tròn phẳng kiểu khoanh giò.
- Cắt cụt kiểu bậc thang từ ngoài vào trong.
- Cắt cụt hai vạt điển hình.
- Cắt cụt vạt không điển hình.
- Kỹ thuật:
+ Garo 1/3 trên đùi (găm kim vào khối mấu chuyển lớn, Garo lên trên).
+ Cắt hai vạt da mặt trước và mặt sau đùi.
+ Cắt cơ bằng dao mổ to, xuôi dòng; cắt xương dưới mấu chuyển.
+ Cầm máu bó mạch đùi, thần kinh đùi và thần kinh ngồi.
+ Tháo Garo cầm máu diện cắt cụt.
+ Dũa xương đầu trung tâm, cầm máu ống tủy bằng sáp sọ.
+ Phục hồi các lớp, rửa ôxy già và betadin.
+ Đặt dẫn lưu, khâu da thưa, băng ép mỏm cụt bằng băng chun
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Gác chân trên nẹp Braun.
- Kháng sinh dự phòng hoặc kháng sinh điều trị 5 - 7 ngày.
- Giảm viêm, giảm phù nề, giảm đau sau mổ.
VII. THEO DÕI
- Chảy máu sau mổ.
- Nhiễm trùng mỏm cụt.
- Hoại tử da mỏm cụt.
VIII. TAI BIẾN VÀ XỬ TRÍ
- Biến chứng gần
+ Chảy máu sau mổ: Băng ép, nếu không được mở mỏm cụt cầm máu
+ Nhiễm trùng mỏm cụt: Cắt chỉ cách quãng, tăng hoặc thay kháng sinh
+ Hoại tử mỏm cụt: Cắt cụt lại xương đùi hoặc tháo khớp háng.
- Biến chứng xa:
+ Ảo chi: dùng giảm đau thần kinh
+ Biến chứng thần kinh, biến chứng khi lắp chi giả: XỬ TRÍ tùy từng trường hợp
I. ĐẠI CƯƠNG
- Là tình trạng nhiễm khuẩn xương do vi khuẩn sinh mủ gây nên, hay gặp ở các xương dài ở trẻ em hoặc các đốt sống ở người lớn.
- Viêm xương do gãy hở hoặc ổ nhiễm trùng kề cận (thương tổn phần mềm, loét trợt do tì đè, viêm mô tế bào…)
II. CHỈ ĐỊNH
- Viêm xương tủy xương có ứ mủ màng xương hoặc ứ mủ phần mềm, cơ.
- Viêm xương có xương chết.
- Viêm xương có dò.
III. CHỐNG CHỈ ĐỊNH
Viêm xương không đặc hiệu.
IV. CHUẨN BỊ
- Bộ đồ mổ xương viêm.
- Phòng mổ, phẫu thuật viên, bác sĩ gây mê, y tá điều dưỡng.
V. CÁC BƯỚC TIẾN HÀNH
- Gây mê toàn thân, gây tê tủy sống hoặc ngoài màng cứng.
- Sát trùng, trải toan vô khuẩn.
- Rạch phần da mặt ngoài đùi, tách qua vách gian cơ (cơ rộng ngoài và khối cơ phía sau).
- Bộc lộ màng xương, lấy tổ chức hoại tử, mủ, xương chết; gửi giải phẫu bệnh và vi trùng.
- Đục mở cửa sổ dọc thân xương (ngang 1cm, dài theo đoạn viêm xương) vào đến ống tủy hết chiều dài đoạn viêm.
- Bơm rửa ôxy già, betadin pha huyết thanh.
- Dẫn lưu kín, phục hồi da thưa, băng ép.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Gác chân trên nẹp Braun.
- Rút dẫn lưu sau 48 giờ hoặc theo chỉ định của phẫu thuật viên.
- Kháng sinh toàn thân Điều trị có kháng sinh đồ.
VII. TAI BIẾN VÀ XỬ TRÍ
- Nhiễm trùng tại chỗ: cắt chỉ cách quãng, thay hoặc tăng liều kháng sinh
- Nhiễm trùng huyết: Điều trị theo kháng sinh đồ
- Viêm xương tái phát (trước 6 tháng): Kiểm tra định kỳ 3 tháng một lần, cho kháng sinh dự phòng
13. CỐ ĐỊNH NGOÀI ĐIỀU TRỊ GÃY HỞ XƯƠNG ĐÙI
I. ĐẠI CƯƠNG
- Là một phương pháp cố định bên ngoài gãy hở xương phức tạp, có nguy cơ nhiễm trùng cao hoặc nguy cơ cắt cụt.
II. CHỈ ĐỊNH
- Gãy hở xương đùi IIIb hoặc IIIc.
- Nhiễm trùng sau kết hợp xương đùi phải tháo dụng cụ kết xương sớm.
III. CHỐNG CHỈ ĐỊNH
- Gãy kín.
- Gãy hở nhỏ độ I và II.
- Gãy đầu trên hoặc đầu dưới xương đùi.
IV. CHUẨN BỊ
- Bộ cố định ngoài:
+ Fessa.
+ Khung vòng cung.
+ Khung cọc ép răng ngược chiều.
+ Bộ Orthofix.
+ Hoffman…
- Người bệnh đủ xét nghiệm.
- Kíp mổ phẫu thuật viên và phụ.
- Kíp gây mê và dụng cụ.
V. CÁC BƯỚC TIẾN HÀNH
- Gây tê hoặc mê toàn thân.
- Sát trùng toàn bộ chi gãy.
- Cắt lọc mép da hở tiết kiệm.
- Cắt lọc rạch rộng phần mềm tổ chức dưới da.
- Cắt lọc tổ chức cơ dập nát và chết.
- Bơm rửa nhiều lần bằng huyết thanh mặn pha betadin, ôxy già.
- Đặt lại đầu xương gãy giữ trục.
- Cố định ngoại vi hai đầu xương giữ trục và chiều dài.
- Khâu phần mềm che xương, chuyển cơ (nếu cần thiết).
- Phục hồi phần mềm, khâu da thưa, dẫn lưu băng ép.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Gác chân nẹp Braun.
- Kháng sinh toàn thân điều trị 7 - 10 ngày.
- Giảm đau, giảm viêm, giảm phù nề.
- Thay băng, theo dõi hàng ngày.
VII. TAI BIẾN VÀ XỬ TRÍ
- Nhiễm trùng: theo dõi sát, tăng liều hoặc thay kháng sinh
- Hoại tử da và cơ: Cắt lọc lại đến khi hết tổ chức hoại tử
- Tắc mạch, hoại tử chi: dùng thuốc chống tắc mạch, có thể phải cắt cụt chi để bảo toàn mạng sống cho người bệnh
Biến chứng xa:
- Khớp giả: tháo cố định ngoài, kết hợp xương ghép xương
- Khớp giả nhiễm trùng: tháo dụng cụ, nạo viêm
- Nhiễm trùng chân đinh: chăm sóc chân đinh hàng ngày, nếu cần phải tháo dụng cụ sớm, bó bột bất động
- Khuyết hổng phần mềm: có thể chuyển vạt có cuống, xoay vạt cân - da lân cận hoặc chuyển vạt vi phẫu
14. NÉO ÉP HOẶC BUỘC VÒNG CHỈ THÉP XƯƠNG BÁNH CHÈ
I. ĐẠI CƯƠNG
Gãy xương bánh chè là gãy xương vừng lớn nhất cơ thể; có thể nguyên nhân trực tiếp hoặc gián tiếp.
II. CHỈ ĐỊNH
- Gãy xương bánh chè di lệch (ổ gãy cách xa trên 4mm).
- Gãy xương bánh chè có di lệch mặt sau (trên 2 mm)
III. CHỐNG CHỈ ĐỊNH
- Gãy không lệch hoặc ít lệch.
- Gãy xương bánh chè trong bao.
IV. CHUẨN BỊ
- Kíp phẫu thuật viên và phụ mổ.
- Kíp gây mê.
- Dụng cụ: 2 kim Kirchner, chỉ thép liền kim 1mm.
V. CÁC BƯỚC TIẾN HÀNH
- Gây mê toàn thân hoặc gây tê tủy sống, ngoài màng cứng.
- Sát trùng toàn bộ vùng chi.
- Trải toan vô khuẩn.
- Garo gốc chi.
- Rạch 10 - 15cm dọc mặt trước gối.
- Bộc lộ ổ gãy xương bánh chè, lấy hết máu tụ ổ gãy và trong khớp:
+ Nếu gãy đôi ngang hoặc không phức tạp nên néo ép bánh chè; đặt lại diện gãy xương bánh chè xuyên 2 kim Kirchner song song theo trục xương bánh chè (1,8mm - 2,2mm); mở cánh ngoài xương bánh chè kiểm tra diện khớp mặt sau; néo ép chỉ thép số 8 mặt trước xương bánh chè; khâu phục hồi cánh bên bánh chè, đặt dẫn lưu, da thưa, băng ép; không cần bất động bột, tập vận động sau 5 - 7 ngày.
+ Nếu xương bánh chè vỡ nhiều mảnh và di lệch lớn, đặt lại các mảnh vỡ (có thể găm kim theo thương tổn); buộc vòng chỉ thép xung quanh xương bánh chè, néo ép mặt trước xương bánh chè bằng chỉ thép hình số 8 xuyên qua một phần gân bánh chè và gân tứ đầu đùi, phục hồi cánh bên; kiểm tra mặt sau xương bánh chè bằng đường mở cánh bên ngoài xương bánh chè; phục hồi cánh bên, dẫn lưu, da thưa; bất động ống bột rạch dọc 4 tuần.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Gác chân nẹp Braun.
- Kháng sinh toàn thân 5 - 7 ngày.
- Giảm viêm, giảm phù nề, giảm đau.
- Cắt chỉ sau 2 tuần.
VII. TAI BIẾN VÀ XỬ TRÍ
- Chảy máu sau mổ: thường băng ép là hết
- Nhiễm trùng: chú ý thay băng hàng ngày, thay hoặc tăng liều kháng sinh
- Chậm liền xương bánh chè.
- Hạn chế vận động khớp gối sau mổ: tập vận động sớm, có thể phải mổ gỡ dính gối sau này
I. ĐẠI CƯƠNG
- Là thương tổn ở phần cẳng chân cao.
- Không còn chỉ định cắt cụt 1/3 trên hai xương cẳng chân.
- Hiện ít còn ứng dụng, khó khăn trong việc lắp chi giả về sau.
II. CHỈ ĐỊNH
- Thương tổn phần cao cẳng chân.
- Có chỉ định trong Điều kiện cấp cứu.
III. CHỐNG CHỈ ĐỊNH
Có thể bảo tồn bằng cắt cụt cao 1/3 trên xương chày.
IV. CHUẨN BỊ
- Phẫu thuật viên và kíp phụ mổ.
- Bác sĩ gây mê và kíp y tá.
- Bộ dụng cụ cắt cụt.
V. CÁC BƯỚC TIẾN HÀNH
- Gây tê tủy sống, ngoài màng cứng hoặc gây mê toàn thân.
- Sát trùng, trải toan vô khuẩn.
- Garo gốc chi.
- Cắt hai vạt da trước và sau gối.
- Cắt bỏ bao khớp phía trước, cắt điểm bám tận xương bánh chè.
- Cắt bỏ bao khớp phía sau, cắt bỏ điểm bám gân cơ tam đầu cẳng chân.
- Cầm máu bó mạch và thần kinh khoeo.
- Tháo Garo cầm máu diện cắt.
- Khâu phục hồi phần mềm, phủ xương bánh chè xuống dưới rãnh lồi cầu đùi, phục hồi phần mềm, dẫn lưu, da thưa, băng ép.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Gác chân nẹp Braun.
- Rút dẫn lưu sau 48 giờ.
- Thay băng hàng ngày.
- Giảm đau, giảm viêm, giảm phù nề.
- Cắt chỉ sau hai tuần.
VII. TAI BIẾN VÀ XỬ TRÍ
- Nhiễm trùng mỏm cụt - cắt cụt lại lên cao.
- Chảy máu sau mổ - băng ép hoặc mổ cầm máu lại.
- Đau sau mổ; khó lắp chân giả: thuốc giảm đau và Điều trị vật lý trị liệu
I. ĐẠI CƯƠNG
- Là một chấn thương nặng ở khớp gối có chảy máu trong khớp.
- Thường có thương tổn bao khớp gối; sụn chêm ngoài hoặc trong; tổn thương dây chằng chéo trước hoặc sau; tổn thương dây chằng bên ngoài, trong.
II. CHỈ ĐỊNH
- Chấn thương mới.
- Máu tụ trong khớp gối nhiều.
III. CHỐNG CHỈ ĐỊNH
- Vết thương khớp gối hở.
- Nguy cơ nhiễm trùng vùng gối.
IV. CHUẨN BỊ
- Bộ dụng cụ tiểu phẫu chọc hút gối.
- Băng gạc toan vô khuẩn.
V. CÁC BƯỚC TIẾN HÀNH
- Sát trùng vùng gối.
- Gây tê mặt ngoài khớp gối.
- Chọc hút với bơm tiêm vô trùng (20ml) và kim to, xuyên kim ra mặt sau xương bánh chè và chọc hút máu tụ.
- Băng vô khuẩn khớp gối.
- Bất động ống bột rạch dọc (để từ 2 - 5 tuần).
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Gác chân cao.
- Kháng sinh, giảm đau, giảm phù nề.
VII. TAI BIẾN VÀ XỬ TRÍ
- Chảy máu tiếp tục - hút lại máu tụ.
- Nhiễm trùng - Điều kiện vô khuẩn kém: tăng liều hoặc thay kháng sinh
I. ĐẠI CƯƠNG
Là một phẫu thuật với gãy thân xương chày đơn giản.
II. CHỈ ĐỊNH
- Gãy ngang hai xương cẳng chân.
- Gãy chéo ngắn hai xương cẳng chân.
- Gãy xương chày đơn thuần.
III. CHỐNG CHỈ ĐỊNH
- Gãy 1/3 trên hoặc 1/3 dưới hai xương cẳng chân.
- Gãy nhiều mảnh hoặc gãy xương chày phức tạp.
IV. CHUẨN BỊ
- Kíp phẫu thuật viên và phụ mổ.
- Kíp gây mê và phụ mê, y tá dụng cụ.
- Bộ dụng cụ đóng đinh xương chày.
V. CÁC BƯỚC TIẾN HÀNH
- Gây mê toàn thân hoặc gây tê tủy sống.
- Sát trùng, trải toan vô khuẩn.
- Garo 1/3 dưới đùi.
- Rạch da ngang mức ổ gãy 12 - 15cm, sát mào chầy phía ngoài 1cm, dọc theo trục cẳng chân.
- Bộc lộ ổ gãy, khoan ống tủy đầu trên và đầu dưới.
- Đóng đinh Kuntscher số bé hơn khoan 1 số, đủ chiều dài.
- Đặt dẫn lưu, khâu phục hồi vùng mổ, khâu da bằng chỉ lanh.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Gác chân nẹp Braune.
- Kháng sinh toàn thân 7-10 ngày.
- Giảm viêm, giảm phù nề, giảm đau.
- Cắt chỉ sau 2 tuần.
VII. TAI BIẾN VÀ XỬ TRÍ
- Nhiễm trùng: cắt chỉ cách quãng, thay hoặc tăng liều kháng sinh
- Chảy máu sau mổ: băng ép nếu không được mở vết mổ cầm máu
- Hoại tử da mặt trước cẳng chân: cắt lọc da hoại tử, khâu da thì 2 hoặc xoay cân - da vùng lân cận che xương
- Khớp giả cẳng chân: kết hợp xương lại và ghép xương hoặc ghép xương đơn thuần
I. ĐẠI CƯƠNG
Nẹp vít phù hợp với gãy đầu trên và đầu dưới xương chày.
II. CHỈ ĐỊNH
- Gãy nhiều mảnh, có mảnh 3, 4.
- Gãy chéo xoắn.
III. CHỐNG CHỈ ĐỊNH
- Gãy hở nặng.
- Gãy hở nhiễm trùng.
IV. CHUẨN BỊ
- Phẫu thuật viên và bác sĩ phụ mổ.
- Kíp gây mê và y tá dụng cụ.
- Bộ dụng cụ kết hợp xương cẳng chân, nẹp vít.
V. CÁC BƯỚC TIẾN HÀNH
- Gây mê toàn thân hoặc tê tại chỗ.
- Sát trùng, trải toan vô khuẩn, Garo 1/3 dưới đùi.
- Rạch da dọc thân xương chày phía ngoài mào chày 1cm.
- Bộc lộ ổ gãy, đặt lại xương.
- Đặt nẹp vít phía ngoài đảm bảo 4 vít trên ổ gãy và 4 vít dưới ổ gãy.
- Đặt dẫn lưu, khâu phục hồi vùng mổ, khâu da bằng chỉ lanh, băng ép.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Gác chân nẹp Braune.
- Rút dẫn lưu sau 48 giờ.
- Kháng sinh toàn thân.
- Giảm đau, giảm viêm, giảm phù nề.
- Tháo nẹp sau 1 năm rưỡi đến 2 năm.
VII. TAI BIẾN VÀ XỬ TRÍ
- Nhiễm trùng: Tăng liều hoặc thay kháng sinh
- Chảy máu sau mổ: Băng ép nếu không được có thể mở vết mổ cầm máu
- Hoại tử da mặt trước: cắt lọc da hoại tử, khâu da thì 2 hoặc xoay cân - da vùng lân cận che xương
- Chậm liền xương hoặc không liền xương: kết hợp xương lại và ghép xương hoặc ghép xương đơn thuần.
19. PHẪU THUẬT CHỈNH HÌNH BÀN CHÂN KHOÈO
I. ĐẠI CƯƠNG
- Bàn chân khoèo là một dị tật bẩm sinh hoặc mắc phải.
- Các đặc điểm tổn thương, biến dạng tùy thuộc vào giai đoạn đến khám của người bệnh, biến dạng nhiều hay ít tùy thuộc vào độ tuổi và các Điều trị trước đó, tuy nhiên thường có 4 đặc điểm đi kèm:
+ Phần trước bàn chân bị khép
+ Gót và nửa sau bàn chân vẹo trong
+ Vòm bàn chân bị lõm
+ Bàn chân bị đổ kiểu bàn chân ngựa.
- Nguyên nhân:
+ Bàn chân khoèo bẩm sinh: Xuất hiện từ khi sinh, biến dạng hình thành vào 3 tháng giữa của thai kỳ. Nguyên nhân chưa rõ. Có giả thuyết cho rằng nguyên nhân chính do khiếm khuyết của mầm xương sên dẫn đến biến dạng gấp, khép và nghiêng vào trong từ đó phối hợp với các biến dạng của mô mềm; có giả thuyết lại cho rằng bất thường khởi đầu từ khiếm khuyết của phần mềm gây ra biến dạng xương.
+ Bàn chân khoèo mác phải: Do di chứng của bại não, viêm khớp, bại liệt, tổn thương tủy sống…
- Điều trị:
+ Bắt đầu điều trị chỉnh hình bằng nắn và cố định lại tư thế cơ năng của bàn chân càng sớm càng tốt.
+ Phẫu thuật khi điều trị bảo tồn thất bại.
III. CHỈ ĐỊNH
- Các tổn thương biến dạng nặng không thể điều trị bằng nắn chỉnh hình
- Điều trị bảo tồn thất bại.
III. CHỐNG CHỈ ĐỊNH
- Người bệnh chưa được điều trị chỉnh hình
- Trẻ < 3 tuổi
IV. CHUẨN BỊ
- Người bệnh
- Hồ sơ bệnh án
- Phương tiện, trang thiết bị: Bộ dụng cụ mổ xương trẻ em, garô hơi, băng gạc, kim chỉ khâu, bột.
- Người thực hiện: Phẫu thuật viên chấn thương chỉnh hình, bác sĩ và kíp gây mê, điều dưỡng chăm sóc người bệnh sau mổ, kỹ thuật viên phục hồi chức năng…
V. CÁC BƯỚC TIẾN HÀNH
- Kiểm tra hồ sơ, người bệnh trước mổ
- Kiểm tra phương tiện, trang thiết bị.
- Thực hiện kỹ thuật:
+ Vô cảm người bệnh
+ Tư thế người bệnh nằm ngửa, gối gấp 30 - 60o
+ Garô 1/3 dưới đùi
+ Các kỹ thuật can thiệp vào phần mềm hay can thiệp cả vào xương tùy thuộc vào giai đoạn bệnh, thương tổn cụ thể và tuổi người bệnh. Ở đây chúng tôi chỉ liệt kê các kỹ thuật có thể cần sử dụng chứ không phải cùng lúc thực hiện tất cả các kỹ thuật (lựa chọn kỹ thuật nào là tùy thuộc vào quyết định của phẫu thuật viên đánh giá trong mổ).
+ Các kỹ thuật can thiệp phần mềm phía sau:
* Kéo dài gân Achille
* Rạch ngang bao xơ khớp chày sên và sên gót
* Cắt dây chằng mác gót, dây chằng sên mác
* Kéo dài gân cơ gấp dài ngón cái
+ Các kỹ thuật can thiệp phần mềm phía trong:
* Cắt dây chằng denta mắt cá trong, cắt bó trước và bó giữa
* Kéo dài gân cơ chày sau hoặc tách rời nó khỏi xương thuyền.
* Cắt dây chằng sên gót, sên thuyền, gót hộp
* Cắt cân gan chân
* Chuyển chỗ bám tận gân cơ duỗi dài ngón 1 về cổ xương đốt bàn 1
* Chuyển gân cơ chày sau ra trước qua màng gian cốt đính vào xương chêm 3.
+ Các kỹ thuật can thiệp vào xương:
* Cắt xương gót hình chêm ở mặt ngoài, sửa chữa biến dạng ngửa bàn chân
* Theo Cole: Đục xương hình tam giác ở tụ cốt bàn chân, hàng trên là thuyền hộp, hàng dưới là nền 3 xương chêm. Bó bột không tỳ 8 tuần, chỉnh cho bàn chân mất lõm, sau đó thay bột đế đi thêm 6 tuần.
* Theo Japas: Đục xương chữ V ở tụ cốt cổ chân tương ứng với xương thuyền, ghim 2 đinh cố định dọc đốt bàn 1 và 5.
* Cắt chỉnh cổ xương sên, chỉnh lại khớp sên thuyền, giải quyết biến dạng khép và thuổng của bàn chân.
* Đục hình chêm sửa trục tại khớp Lisfranc: Dưới bỏ hết nền 5 đốt bàn, trên bỏ đầu sụn 3 xương chêm và xương hộp.
* Đóng cứng khớp: Đóng cứng 3 khớp dưới sên: Sên - gót, sên - thuyền, gót - hộp (chỉ thực hiện với các biến dạng nặng, đi lại đau và không thể chỉnh hình bằng các phẫu thuật khác).
* Sửa ngón chân búa: Đục bỏ chỏm đốt 1 ngón 1, hay dục bỏ sụn hai đầu diện khớp đốt 1 - 2 ngón 1, làm thẳng ngón và hàn khớp.
+ Cầm máu, dẫn lưu vết mổ nếu cần thiết
+ Đóng vết mổ
+ Bột cẳng bàn chân, rạch dọc bàn chân vuông góc.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Theo dõi toàn trạng người bệnh, màu sắc vận động chi thể, dẫn lưu (nếu có), băng vết mổ phát hiện các biến chứng sau mổ: Chảy máu sau mổ, tổn thương mạch máu, thần kinh…và xử trí các tai biến nếu có.
- Thay băng vết mổ cách ngày, cắt chỉ sau 2 tuần.
- Kháng sinh đường tiêm 5 - 7 ngày
- Theo dõi, thay bột tròn kín sau cắt chỉ, để bột 3 - 5 tháng, bỏ bột tập phục hồi chức năng, đi giày chỉnh hình.
VII. TAI BIẾN VÀ XỬ TRÍ
- Chảy máu: Băng ép cầm máu, nếu không được phải mổ lại cầm máu
- Nhiễm trùng: tách vết mổ làm sạch, dùng kháng sinh thích hợp, tốt nhất theo kháng sinh đồ.
- Hoại tử vạt da, cơ: Cắt lọc, làm sạch, vá da.
2. TẠO HÌNH CÁC VẠT DA CHE PHỦ TRƯỢT, XOAY
I. ĐẠI CƯƠNG
- Các vạt da trượt, xoay, dồn đẩy, các vạt xê dịch, vạt hoán vị là các vạt tổ chức tại chỗ và lân cận
- Mục đích: Che phủ các khuyết hổng phần mềm
- Bài này chỉ nói về các vạt da không có cuống mạch đi kèm
- Nguyên tắc chung khi chuyển vạt da cân là phải đảm bảo cấp máu cho toàn bộ vạt; an toàn nhất là chiều dài vạt/ chiều rộng vạt < 3/2, tối đa không vượt quá 2 lần.
- Khi khâu che phủ tổ chức, vạt da không được quá căng, dẫn đến hoại tử.
II. CHỈ ĐỊNH
- Các khuyết hổng phần mềm ở những vùng không cho phép vá da mỏng (vùng tì đè, vùng khớp)
- Các khuyết hổng phần mềm mà tổ chức bên dưới không cho phép vá da mỏng như: lộ xương, lộ gân, lộ khớp, lộ mạch máu thần kinh.
III. CHỐNG CHỈ ĐỊNH
- Vùng có thể vá da mỏng được
- Tổ chức da định lấy làm vạt có khả năng nuôi dưỡng kém: Viêm loét, sùi, đụng dập...
- Nền nhận vạt còn viêm nhiễm, hoại tử, xương chưa được cố định tốt.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên chấn thương chỉnh hình và tạo hình
2. Phương tiện: Bộ dụng cụ phẫu thuật thông thường
3. Người bệnh
Chuẩn bị người bệnh như chuẩn bị người bệnh trước mổ thông thường
Chuẩn bị vùng mổ: Thay băng, làm vệ sinh vết thương từ ngày trước.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm người bệnh: Gây mê hoặc gây tê
2. Kỹ thuật
2.1. Làm sạch vùng khuyết hổng
- Sát khuẩn vùng mổ
- Cắt lọc và làm sạch da tại chỗ và xung quanh vết thương
- Làm sạch tổ chức dưới da, cơ, xương.
- Cầm máu kỹ
2.2. Bóc vạt để xoay
- Bóc tách xê dịch hai mép vết thương và đóng kín khuyết hổng
- Bóc vạt xê dịch (Xê dịch 1 - 2 vạt có chân nuôi ở một hoặc hai bên của vết thương): Rạch 1 hoặc 2 đường ở một hoặc hai bên và song song với khuyết da, bóc tách các vạt da đó và che phủ khuyết da ban đầu. Phần da khuyết sau khi lấy vạt (nếu có) sẽ được vá da mỏng về sau.
- Các vạt dồn đẩy kiểu V - Y: Rạch da hình chữ V, bóc tách, khâu dồn đẩy chóp da nhọn thành hình chữ Y đẩy vạt da đó lên cao để che khuyết hổng (hay dùng để che phủ các khuyết hổng vùng cùng cụt).
- Các vạt da xoay tại chỗ: Rạch da, bóc tách vạt và xoay tại chỗ để che phủ khuyết hổng.
- Chú ý:
+ Sau khi bóc vạt cần khâu vạt bằng các mũi rời
+ Bóc vạt da cần bóc cả lớp cân nông.
+ Cầm máu kỹ
+ Đặt dẫn lưu khi cần thiết
+ Bất động chi thể bằng bột
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Theo dõi toàn trạng người bệnh, màu sắc vận động chi thể, dẫn lưu (nếu có), băng vết mổ phát hiện các biến chứng sau mổ: Chảy máu sau mổ, tổn thương mạch máu, thần kinh…và xử trí các tai biến nếu có
- Kháng sinh đường tiêm 5 - 7 ngày
- Thay băng vết mổ cách ngày, cắt chỉ sau 2 tuần.
VII. TAI BIẾN VÀ XỬ TRÍ
- Chảy máu: Băng ép cầm máu nếu không được phải mở vết thương cầm máu
- Sau 48 giờ mở vết thương kiểm tra nếu có hiện tượng thiểu dưỡng vạt cần theo dõi sát, có thể phải cắt chỉ cách quãng
- Nhiễm khuẩn: Tách chỉ vết mổ, làm sạch, thay đổi kháng sinh, làm kháng sinh đồ để Điều trị theo kháng sinh đồ.
- Hoại tử vạt: Cắt lọc, làm sạch để xoay vạt khác che phủ.
I. ĐẠI CƯƠNG
- Khớp giả, không liền, khuyết hổng thân xương dài là một di chứng sau Điều trị gãy xương, theo thống kê của chúng tôi tại Viện chấn thương chỉnh hình Bệnh viện Việt Đức, trong 2 năm 2008 - 2009 kết hợp xương cho 7230 người bệnh trong đó có 185 người bệnh khớp giả (chiếm 2,5%).
- Khái niệm khớp giả:
+ Theo Brilhault J. và Favard L.: Gọi là khớp giả khi có chuyển động giữa các mặt gẫy và có thể khẳng định với biện pháp đang điều trị, ổ gẫy sẽ không bao giờ liền được. Mốc thời gian thường được xác định là quá 6 tháng từ khi gẫy xương.
+ Theo Chapman M.W.: Trong khoảng 2 đến 3 tháng vượt quá thời gian liền xương trung bình tại vị trí đó, mà các biểu hiện trên lâm sàng và Xquang không thấy có tiến triển liền xương của ổ gẫy thì gọi là không liền xương. Khớp giả chỉ là không liền xương có hoạt dịch giữa hai đầu gẫy.
Đa số các tác giả đánh giá một ổ gẫy là khớp giả hay không liền xương khi không có biểu hiện liền xương trên lâm sàng và Xquang sau gẫy xương 6 - 8 tháng.
Ở Việt Nam trong y văn, thuật ngữ “khớp giả” được sử dụng để nói đến những trường hợp không liền xương nói chung (trừ mất đoạn xương). Vì vậy trong bài viết này, chúng tôi dùng thuật ngữ “khớp giả” cho tất cả các trường hợp được chẩn đoán là không liền xương hoặc khớp giả mà không có mất đoạn xương, thời gian xác định là sau gẫy xương 6 tháng. Khớp giả có hoạt dịch ở giữa hai đầu gẫy gọi là khớp giả thực thụ.
- Có nhiều nguyên nhân dẫn đến khớp giả, thường là phối hợp giữa các nguyên nhân cơ học và sinh học: Ổ gãy không được cố định tốt, gãy hở, gãy phức tạp, tổn thương phần mềm rộng, tổn thương nguồn mạch nuôi, nhiễm khuẩn, thể trạng kém không đủ dinh dưỡng, phục hồi chức năng không đúng quy cách… Trong điều trị cần tuân thủ nguyên tắc kết hợp xương vững và kích thích được liền xương. Để ổ khớp giả được vững kết hợp xương bên trong chiếm ưu thế hơn cả. Để kích thích được liền xương, làm mới ổ gãy và ghép xương xốp tự thân từ trước đến nay được coi là tiêu chuẩn vàng. Một vật liệu ghép vào phải đảm bảo được 3 yếu tố cơ bản: Có tính dẫn xương, có tính cảm ứng xương và có các tế bào tạo xương.
- Cấu trúc xương của cơ thể bao gồm 2 phần: Phần vô cơ chủ yếu cấu tạo bởi hydroxyapatite (HA) và α- tricalcium phosphate (α-TCP), phần hữu cơ gồm các protein hình thể xương (BMP) và các tế bào sinh xương.
- Xương nhân tạo là một chất liệu được tổng hợp, là một cấu trúc xốp rỗng, cấu tạo bởi HA và α-TCP, như một khung vô cơ có tính dẫn xương tạo điều kiện cho các tế bào xương phát triển nhân lên và thay thế dần.
- Tủy xương tự thân lấy từ xương xốp có các yếu tố kích thích, định hướng cho quá trình liền xương (tính cảm ứng xương), và có các tế bào tạo xương.
- Khi xương nhân tạo và tủy xương tự thân kết hợp với nhau tạo nên một chất liệu ghép có đủ những yếu tố cơ bản cần có của một xương xốp tự thân.
II. CHỈ ĐỊNH
Các khớp giả, khuyết hổng xương không còn nguy cơ nhiễm khuẩn.
III. CHỐNG CHỈ ĐỊNH
- Khớp giả nhiễm khuẩn, có nguy cơ tiềm tàng của nhiễm khuẩn.
- Phần mềm quanh ổ gãy xấu có nguy cơ hoại tử, lộ xương khi can thiệp phẫu thuật.
IV. CHUẨN BỊ
- Chuẩn bị người bệnh trước mổ, hồ sơ người bệnh.
- Chuẩn bị Người thực hiện: Phẫu thuật viên chấn thương chỉnh hình, người phụ
- Chuẩn bị dụng cụ, phương tiện kết hợp xương, bộ dụng cụ kết hợp xương, kim lấy tủy, xương nhân tạo.
V. CÁC BƯỚC TIẾN HÀNH
- Phẫu thuật kết hợp xương: Người bệnh sau khi được vô cảm đặt ở tư thế thích hợp, tiến hành phẫu thuật bộc lộ ổ khớp giả, tháo dụng cụ kết hợp xương cũ nếu có và không đủ vững, lấy hết xơ ổ khớp giả và làm mới ổ gãy, thông ống tủy. Kết hợp xương ổ gãy bằng phương tiện kết hợp xương bên trong, nẹp vít, đinh nội tủy có chốt hoặc không có chốt tùy trường hợp cụ thể.
- Ghép xương nhân tạo vào ổ khuyết xương sau khi đã được kết hợp xương.
- Tiến hành ghép tủy xương tự thân: Dùng kim chọc tủy đường kính 2.0mm, chọc vào cánh chậu qua gai chậu trước trên. Lấy ra khoảng 15 - 30ml máu tủy xương, bơm dịch tủy lấy được vào ổ khuyết xương đã được ghép xương nhân tạo.
- Cầm máu, đóng vết mổ (có thể dẫn lưu hoặc không tùy theo phẫu thuật viên, nhưng phải đảm bảo cầm máu tốt).
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU MỔ.
- Theo dõi mạch, huyết áp, nhiệt độ, nhịp thở, tri giác, da niêm mạc, mầu sắc chi thể, cấp máu cho chi thể, vận động cảm giác chi thể, dẫn lưu (nếu có), để phát hiện ra những biến chứng sau mổ.
- Hướng dẫn vận động, tập phục hồi chức năng sau mổ.
- Theo dõi quá trình liền xương và hồi phục chức năng của chi thể bằng khám lâm sàng và chụp Xquang định kỳ sau mổ
- Kháng sinh đường tiêm 5 - 7 ngày
VII. TAI BIẾN VÀ XỬ TRÍ
- Nhóm biến chứng do gây mê: (Thuộc chuyên ngành gây mê hồi sức)
- Nhóm biến chứng do phẫu thuật:
+ Chảy máu sau mổ: Do cầm máu không tốt, theo dõi thấy biểu hiện mất máu cấp cần mổ lại cầm máu.
+ Tổn thương mạch, thần kinh sau mổ: Mổ lại khâu phục hồi thương tổn.
+ Phù nề gây chèn ép: Cần gác chân cao, chống phù nề, nếu có hội chứng khoang cần mổ giải phóng chèn ép.
+ Nhiễm khuẩn: Cần dùng kháng sinh thích hợp, nếu không cắt được nhiễm khuẩn cần mổ lại, tháo phương tiện kết hợp xương, nạo viêm lấy xương chết và tổ chức viêm nhiễm. Cố định ngoài nếu ổ gãy chưa liền vững.
+ Không liền xương: Theo dõi sau 7 tháng nếu không thấy có dấu hiệu của liền xương cần tìm phương pháp Điều trị khác.
22. KẾT HỢP XƯƠNG CHÀY BẰNG ĐINH CÓ CHỐT KHÔNG MỞ Ổ GÃY
I. ĐẠI CƯƠNG
Đinh nội tủy có chốt là một phương tiện kết hợp xương bên trong. Nó tránh được các di lệch thứ phát sau phẫu thuật
Phẫu thuật không mở ổ gãy hạn chế được nguy cơ nhiễm khuẩn song đòi hỏi phẫu thuật viên có kinh nghiệm và phải có trang thiết bị hỗ trợ như: màn tăng sáng
II. CHỈ ĐỊNH
1. Các gãy xương kín
2. Gãy xương không có nguy cơ nhiễm khuẩn.
3. Gãy xương mới chưa có can ổ gãy hoặc gãy xương mà phần mềm chưa co kéo, còn có khả năng nắn kín.
III. CHỐNG CHỈ ĐỊNH
1. Các gãy xương cũ đã có can ổ gãy
2. Các gãy xương trẻ em, còn sụn phát triển.
3. Phần mềm co kéo nhiều, không còn khả năng nắn kín
4. Kẹt phần mềm ổ gãy
5. Gãy xương kèm theo đụng dập tổ chức phần mềm rộng, lóc da rộng, có tổn thương mạch máu thần kinh cần mổ mở để xử trí các tai biến này.
6. Các gãy xương hở, có nguy cơ nhiễm khuẩn.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên chấn thương chỉnh hình, người phụ
2. Phương tiện
Bộ dụng cụ mổ xương cẳng chân, đinh có chốt - bộ gá định vị, màn tăng sáng.
3. Người bệnh
4. Hồ sơ bệnh án
V. CÁC BƯỚC TIẾN HÀNH
- Vô cảm người bệnh bằng tê tủy sống hoặc gây mê.
- Người bệnh nằm ngửa, gối gấp 90o cẳng chân buông thõng hoặc kê cao đùi để cẳng chân chống lên bàn mổ.
- Sát khuẩn vùng mổ
- Lắp đinh vào bộ gá định vị và kiểm tra độ chính xác tương ứng của các lỗ vít chốt trên khung và trên đinh
- Chuẩn bị màn tăng sáng để định vị ổ gãy xương chày.
- Rạch da trước gối, tách đôi gân bánh chè vào lồi củ trước xương chày.
- Dùi tạo lỗ vào ống tủy xương chày bắt đầu từ phía sau lồi củ trước xương chày khoảng 1,5cm.
- Luồn đinh vào ống tủy xương chày xuôi dòng (nếu là đinh rỗng nòng có kim dẫn đường thì luồn kim dẫn đường vào ống tủy xương chày trước) dưới sự hướng dẫn của màn tăng sáng, vừa đóng đinh vừa điều chỉnh nắn ổ gãy sao cho các đầu xương gãy ăn khớp nhau dưới hướng dẫn của màn tăng sáng. Đảm bảo đinh phải nằm trong ống tủy xương chày
- Lắp bộ khung định vị bên ngoài
- Tìm và khoan lỗ bắt vít chốt, thường là chốt 2 đầu.
- Kiểm tra độ vững của xương sau khi chốt đinh
- Tháo khung, khâu lại gân bánh chè, đóng da.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Theo dõi mạch, huyết áp, nhiệt độ, nhịp thở, tri giác, da niêm mạc, mầu sắc chi thể, cấp máu cho chi thể, vận động cảm giác chi thể, dẫn lưu (nếu có), để phát hiện ra những biến chứng sau mổ.
- Hướng dẫn vận động, tập phục hồi chức năng sau mổ.
- Theo dõi quá trình liền xương và hồi phục chức năng của chi thể bằng khám lâm sàng và chụp Xquang định kỳ sau mổ.
- Kháng sinh đường tiêm 5 - 7 ngày
VII. TAI BIẾN VÀ XỬ TRÍ
- Chèn ép khoang cẳng chân: Mở cân cẳng chân
- Nếu phù nề cẳng chân chưa có hội chứng khoang cần gác chân cao, chườm đá, cho uống chống phù nề và theo dõi sát.
- Đinh không nằm trong ống tủy: Mổ lại
- Chốt không vào lỗ: Bó bột đùi cẳng bàn chân tăng cường thêm 4 - 6 tuần nếu ổ gãy không vững.
- Tổn thương mạch máu thần kinh: mổ xử trí thương tổn
- Nhiễm khuẩn: Thay kháng sinh, cấy dịch làm kháng sinh đồ nếu không được có viêm xương phải mổ lại tháo đinh nội tủy, cố định ngoài xương chày, nạo viêm xương chày.
I. ĐẠI CƯƠNG
Là phẫu thuật cắt bỏ một phần nửa trước bàn chân, bỏ đi các ngón chân còn giữ lại các xương đốt bàn.
Phẫu thuật này chức năng của bàn chân còn lại tốt, ít ảnh hưởng đến sinh hoạt của người bệnh.
II. CHỈ ĐỊNH
- Bệnh lý mạch máu của bàn chân: Tắc mạch, hoại tử các ngón chân
- Cụt chấn thương, dập nát các ngón
- Bỏng làm hoại tử các ngón chân
- Nhiễm trùng làm hoại tử tổ chức các ngón
III. CHỐNG CHỈ ĐỊNH
- Tổ chức dập nát, hoại tử, tổ chức bệnh lý đã xâm lấn đến nửa trước bàn chân
- Cấp máu cho cổ bàn chân kém.
IV. CHUẨN BỊ
1. Người bệnh
Tâm lý cho người bệnh, hồ sơ bệnh án đầy đủ thủ tục hành chính và các xét nghiệm.
2. Người thực hiện
Phẫu thuật viên chấn thương chỉnh hình, người phụ.
3. Phương tiện trang thiết bị
Bộ dụng cụ mổ cắt cụt chi
V. CÁC BƯỚC TIẾN HÀNH
- Vô cảm người bệnh bằng tê tủy sống hoặc gây mê
- Sát khuẩn vùng mổ bằng Betadine hoặc cồn 70o
- Rạch da ngang nền đốt 1 các ngón chân
- Bóc tách cắt gân duỗi, gân gấp các ngón
- Cầm máu các mạch riêng ngón chân bằng dao điện hay khâu các mũi chỉ chữ X.
- Bóc tách vạt da mỏm cụt
- Khâu vết mổ
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU MỔ
- Theo dõi mạch, huyết áp, nhiệt độ, nhịp thở, tri giác, da niêm mạc, mầu sắc chi thể, cấp máu cho chi thể, vận động cảm giác chi thể, để phát hiện ra những biến chứng sau mổ.
- Hướng dẫn vận động, tập phục hồi chức năng sau mổ.
- Kháng sinh đường tiêm 5 - 7 ngày
VII. TAI BIẾN VÀ XỬ TRÍ
- Chảy máu mỏm cụt: Băng ép cầm máu, nếu không được mở vết mổ khâu cầm máu
- Nhiễm trùng: Cắt chỉ tách vết mổ, thay băng hàng ngày, thay kháng sinh, cấy dịch làm kháng sinh đồ, bù dịch điện giải cho người bệnh.
- Hoại tử mỏm cụt: Nếu lộ xương phải mổ lại cắt lên cao.
I. ĐẠI CƯƠNG
Là phẫu thuật cắt bỏ nửa trước bàn chân, bỏ đi các đốt bàn chân còn giữ lại 4 xương: sên, gót, hộp, ghe và 3 xương chêm. Ngang mức khớp Lisfranc.
Đây là loại phẫu thuật cắt cụt gặp phổ biến trên lâm sàng
II. CHỈ ĐỊNH
- Bệnh lý mạch máu của bàn chân: Tắc mạch, hoại tử các ngón chân và nửa trước của bàn chân do huyết khối, viêm tắc mạch, di chứng đái tháo đường…
- Cụt chấn thương, dập nát các ngón và nửa trước bàn chân
- Bỏng làm hoại tử tổ chức nửa trước bàn chân
- Nhiễm trùng làm hoại tử tổ chức bàn chân
- Ung thư tổ chức nửa trước bàn chân
III. CHỐNG CHỈ ĐỊNH
- Tổ chức dập nát, hoại tử, tổ chức bệnh lý xâm lấn đến nửa sau bàn chân
- Cấp máu cho cổ bàn chân kém.
IV. CHUẨN BỊ
1. Người bệnh
Tâm lý cho người bệnh, hồ sơ bệnh án đầy đủ thủ tục hành chính và các xét nghiệm.
2. Người thực hiện
Phẫu thuật viên chấn thương chỉnh hình, người phụ.
3. Phương tiện
Bộ dụng cụ mổ cắt cụt chi
V. CÁC BƯỚC TIẾN HÀNH
- Vô cảm người bệnh bằng tê tủy sống hoặc gây mê
- Sát khuẩn vùng mổ bằng Betadine hoặc cồn 700
- Rạch da ngang nền đốt bàn các ngón chân, tháo bỏ khớp Lisfranc
- Cắt lọc tổ chức hoại tử dập nát
- Cầm máu bằng dao điện hay khâu các mũi chỉ chữ X.
- Khâu cân gan chân với phần mềm phía mu chân
- Khâu vết mổ
- Kháng sinh toàn thân, giảm đau, truyền dịch, điện giải.
VI.THEO DÕI VÀ ĐIỀU TRỊ SAU MỔ
- Theo dõi mạch, huyết áp, nhiệt độ, nhịp thở, tri giác, da niêm mạc, mầu sắc chi thể, cấp máu cho chi thể, vận động cảm giác chi thể, để phát hiện ra những biến chứng sau mổ.
- Hướng dẫn vận động, tập phục hồi chức năng sau mổ
- Kháng sinh đường tiêm 5 - 7 ngày
VII. TAI BIẾN VÀ XỬ TRÍ
- Chảy máu mỏm cụt: Băng ép cầm máu, nếu không được mở vết mổ khâu cầm máu
- Nhiễm trùng: Cắt chỉ tách vết mổ, thay băng hàng ngày, thay kháng sinh, cấy dịch làm kháng sinh đồ, bù dịch điện giải cho người bệnh.
- Hoại tử mỏm cụt: Nếu lộ xương phải mổ lại cắt lên cao.
I. ĐẠI CƯƠNG
Là một nhiễm trùng cấp tính, do các vi khuẩn gây mủ tạo thành một ổ mủ khu trú, có vỏ bọc. Vỏ ổ áp xe là một tổ chức xơ lỏng lẻo, dễ vỡ.
Áp xe có thể gặp bất kỳ ở đâu, ở nông (da và mô mềm, cơ, xương...) cũng có thể ở sâu (áp xe gan, áp xe ruột thừa…) ở đây chúng tôi chỉ nói đến những trường hợp áp xe ở nông, thuộc chuyên ngành chấn thương chỉnh hình.
Vi khuẩn gây lên ổ áp xe có thể từ các nhiễm trùng ngoài da vào, cũng có thể từ đường máu tới như những viêm xương tủy xương.
Vi khuẩn hay gặp là tụ cầu vàng, liên cầu khuẩn, E.coli, phế cầu, lậu cầu, nấm…
Có loại áp xe nóng là do tạp khuẩn, có loại áp xe lạnh do lao.
II. CHỈ ĐỊNH
Chỉ được chích rạch các ổ áp xe nóng, đã hóa mủ
III. CHỐNG CHỈ ĐỊNH
- Các ổ áp xe lạnh: Do lao
- Ổ áp xe chưa hóa mủ: Nếu chích rạch làm phá vỡ hàng rào bảo vệ dễ dẫn đến nhiễm khuẩn huyết.
IV. CHUẨN BỊ
1. Người bệnh
Giải thích, chấn an tâm lý cho người bệnh, chuẩn bị vùng mổ, chuẩn bị hồ sơ bệnh án.
2. Người thực hiện
Phẫu thuật viên, người phụ.
3. Dụng cụ, trang thiết bị
Bộ dụng cụ mổ xương thông thường
V. CÁC BƯỚC TIẾN HÀNH
- Vô cảm người bệnh bằng tê tại chỗ, tê vùng hay gây mê tùy vị trí và tính chất ổ áp xe.
- Sát khuẩn vùng mổ
- Rạch da trực tiếp vào khối áp xe, chỗ mủ nông nhất, tránh xa bó mạch, và là chỗ thấp nhất để dẫn lưu mủ, đảm bảo thẩm mỹ cho người bệnh (trùng với các nếp tự nhiên là tốt nhất)
- Lấy mủ soi tươi tìm vi khuẩn và làm kháng sinh đồ.
- Dùng kéo panh rộng ổ áp xe hút hết mủ
- Bơm rửa sạch
- Dùng tay phá vỡ hết các ngóc ngách ổ áp xe, dùng thìa nạo để nạo hết tổ chức hoại tử, viêm nhiễm.
- Rửa nhiều lần bằng ôxy già, Betadine, nước muối sinh lý
- Cầm máu, dẫn lưu rộng rãi ổ áp xe
- Để hở da hoàn toàn, băng vết mổ.
- Dùng kháng sinh toàn thân, giảm đau, bồi phụ nước, điện giải.
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Theo dõi mạch, huyết áp, nhiệt độ, nhịp thở, tri giác, da niêm mạc, mầu sắc chi thể, cấp máu cho chi thể, vận động cảm giác chi thể, để phát hiện ra những biến chứng sau mổ.
- Hướng dẫn vận động, tập phục hồi chức năng sau mổ
- Kháng sinh đường tiêm 5-7 ngày
VII. TAI BIẾN VÀ XỬ TRÍ
- Chảy máu: Băng ép cầm máu, nếu không được mở vết mổ để cầm máu
- Nhiễm trùng: Thay kháng sinh, Điều trị theo kháng sinh đồ, bù dịch điện giải, nạo viêm lại
26. PHẪU THUẬT GIẢI ÉP KHOANG TRONG HỘI CHỨNG CHÈN ÉP KHOANG CẲNG CHÂN
I. ĐẠI CƯƠNG
Hội chứng chèn ép khoang (HCCEK) cẳng chân hay gặp nhất trong HCCEK, 80% do gãy đầu trên hai xương cẳng chân.
HCCEK nếu được phát hiện sớm, mổ giải ép sớm thì cứu được chi, nếu phát hiện muộn, mổ muộn sẽ dẫn đến mất chức năng chi hoặc cụt chi, thậm chí gây nguy hiểm đến tính mạng.
II. CHỈ ĐỊNH
Phẫu thuật giải ép khoang cẳng chân được tiến hành ngay khi có biểu hiện rõ các triệu chứng sau:
- Bắp chân căng cứng
- Mạch mu chân, chầy sau mất hoặc yếu
- Tăng cảm giác đau tại cẳng chân
- Đau quá mức thông thường của gãy xương (mặc dù đã bất động tốt, thuốc giảm đau, người bệnh vẫn đau nhiều)
- Đau tăng khi vận động thụ động
- Tê bì, “kiến bò” đầu ngón
- Liệt vận động các ngón
- Khi áp lực khoang cẳng chân > 30mmHg hoặc siêu âm doppler thấy mất hoặc giảm tín hiệu dòng chày.
III. CHỐNG CHỈ ĐỊNH
- Người bệnh mắc các bệnh lý về rối loạn đông máu có thể gây chảy máu không cầm.
- Thiếu máu không hồi phục cẳng chân.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện
01 dao mổ thường, 01 dao điện, 01 kéo mổ, một số panh kẹp mạch máu nhỏ, chỉ lanh.
3. Người bệnh
- Được giải thích kỹ về tình hình bệnh tật, các lợi ích và rủi ro, biến chứng của phẫu thuật.
- Được chuyển vào phòng mổ càng nhanh càng tốt.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: gây mê nội khí quản hoặc tê tủy sống.
2. Phẫu thuật giải ép khoang cẳng chân:
2.1. Đường rạch phía ngoài (có thể giải áp khoang trước và khoang bên):
Đường rạch da dọc mặt trước ngoài cẳng chân, cách bờ trước xương mác 2 cm. Đường rạch kéo dài từ gần chỏm xương mác đến gần sát mắt cá ngoài.
Rạch mở ngang cân trước để tìm vách gian cơ trước xương mác. Mốc: dây thần kinh mác nông nằm trong khoang bên, sát ngay vách gian cơ.
Rạch mở dọc cân: dùng kéo rạch lên trên hướng mũi kéo về phía xương bánh chè, xuống dưới hướng mũi kéo về phía ngón cái để mở khoang trước. Rạch lên trên hướng mũi kéo về phía chỏm xương mác và xuống dưới hướng mũi kéo về phía mắt cá ngoài để mở khoang bên. Đường rạch cân dài hơn đường rạch da.
2.2. Đường rạch phía trong (có thể giải áp khoang sau sâu và sau nông)
Đường rạch dọc mặt trong cẳng chân, cách sau bờ trong xương chầy 2cm, kéo dài từ sau mắt cá trong đến chỗ bám cơ bán gân.
Mở da, kéo tĩnh mạch hiển lớn và dây thần kinh hiển ra phía trước.
Rạch ngang cân để tìm vách gian cơ ngăn hai khoang sau sâu và sau nông (mốc: gân gấp dài các ngón chân nằm trong khoang sau sâu, gân Achilles nằm trong khoang sau nông).
Rạch dọc cân giải ép khoang sau sâu và sau nông bằng kéo từ dưới lên trên. Cầm máu các mạch máu nhỏ bị tổn thương bằng dao điện hoặc thắt chỉ.
Cắt lọc tổ chức cơ dập nát.
Đặt lại trục xương chầy, tốt nhất cố định xương chầy bằng khung cố định ngoài, nếu không hoặc xuyên kim xương gót kéo liên tục hoặc bất động bằng bột.
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
- Kê cao chân, tập thụ động khớp cổ chân và các ngón chân.
- Thuốc giảm đau, chống phù nề.
- Kháng sinh toàn thân 7 - 10 ngày.
- Theo dõi sát tình trạng cấp máu chân những ngày đầu sau mổ.
- Khâu da thì hai hoặc vá da sau 1 - 2 tuần khi cơ sống tốt.
- Tháo bỏ khung cố định ngoài sau 4 tháng.
- Bó bột tăng cường 4 - 6 tuần sau tháo khung cố định ngoài nếu xương chậm liền.
- Mổ ghép xương, kết hợp xương nếu khớp giả.
VII. TAI BIẾN VÀ XỬ TRÍ TAI BIẾN
1. Hoại tử nhiễm trùng cơ do thiếu máu cục bộ
Mổ cắt lọc làm sạch tổ chức hoại tử, kháng sinh theo kháng sinh đồ.
2. Thiếu máu không hồi phục cẳng chân
Cắt cụt sớm cẳng chân hoặc 1/3 dưới đùi.
27. PHẪU THUẬT GIẢI ÉP KHOANG TRONG HỘI CHỨNG CHÈN ÉP KHOANG CẲNG TAY
I. ĐẠI CƯƠNG
- Cẳng tay có 3 khoang: khoang trước nông, trước sâu và khoang sau.
- Hội chứng chèn ép khoang (HCCEK) ở cẳng tay hay gặp sau cẳng chân.
- Kinh điển của HCCEK ở cẳng tay là hội chứng Volkmann.
- Cũng như ở các vị trí khác, HCCEK ở cẳng tay nếu được phát hiện sớm, mổ giải ép sớm thì cứu được tay, nếu phát hiện muộn, mổ muộn sẽ dẫn đến mất chức năng tay hoặc cụt tay, thậm chí gây nguy hiểm đến tính mạng.
II. CHỈ ĐỊNH
Phẫu thuật giải ép khoang cẳng tay được tiến hành ngay khi có biểu hiện rõ các triệu chứng sau:
1. Cẳng tay căng cứng như một cái ống
2. Các ngón tay nề to, tím lạnh hơn bình thường
3. Mạch quay mất hoặc yếu
4. Tăng cảm giác đau
5. Đau quá mức thông thường của gãy xương (mặc dù đã bất động tốt, thuốc giảm đau, người bệnh vẫn đau nhiều)
6. Đau tăng khi vận động thụ động
7. Tê bì, “kiến bò” đầu ngón tay hoặc mất cảm giác.
8. Liệt vận động các ngón
9. Khi áp lực khoang cẳng tay > 30mmHg hoặc siêu âm Doppler thấy mất hoặc giảm tín hiệu dòng chảy động mạch quay, động mạch trụ.
III. CHỐNG CHỈ ĐỊNH
1. Người bệnh mắc các bệnh lý về rối loạn đông máu
2. Thiếu máu không hồi phục cẳng tay.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện
01 dao mổ thường, 01 dao điện, 01 kéo mổ, một số panh kẹp mạch máu nhỏ, chỉ lanh.
3. Người bệnh
Được giải thích kỹ về tình hình bệnh tật, các lợi ích và rủi ro, biến chứng của phẫu thuật.
Được chuyển vào phòng mổ càng nhanh càng tốt.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: gây mê nội khí quản hoặc tê đám rối.
2. Phẫu thuật giải ép khoang cẳng tay:
2.1. Đường rạch da mặt trước (có thể giải áp khoang trước nông và trước sâu):
- Rạch da đường zíc zắc theo trục chi mặt trước - trong.
- Rạch dọc cân trên cơ gấp cổ tay trụ để mở khoang nông. Kéo cơ gấp cổ tay trụ sang bên, rạch tiếp cân có thể mở khoang sâu.
* Lưu ý quan trọng: phải rạch mở trẽ cân cơ nhị đầu cánh tay
- Rạch mở dây chằng vòng cổ tay.
2.2. Đường rạch da sau ngoài cẳng tay (giải áp khoang sau):
- Rạch da từ mỏm khuỷu đến mỏm trâm quay.
- Mở dọc cân giữa các cơ quay và cơ duỗi chung các ngón tay.
2.3. Cầm máu các mạch máu nhỏ bị tổn thương bằng dao điện hoặc thắt chỉ.
Cắt lọc tổ chức cơ dập nát.
2.4. Xuyên đinh nội tủy (kim Kirschner) xương quay hoặc/và xương trụ hoặc bất động bằng bột.
VI.THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
1. Kê cao tay, tập thụ động khớp cổ tay và các ngón tay.
2. Thuốc giảm đau, chống phù nề.
3. Kháng sinh toàn thân 7 - 10 ngày.
4. Theo dõi sát tình trạng cấp máu tay những ngày đầu sau mổ.
5. Khâu da thì hai hoặc vá da sau 1 - 2 tuần khi cơ sống tốt.
6. Tháo bỏ đinh nội tủy sau 1 năm khi xương đã liền.
7. Mổ ghép xương, kết hợp xương nếu khớp giả.
VII. TAI BIẾN VÀ XỬ TRÍ TAI BIẾN
1. Hoại tử nhiễm trùng cơ do thiếu máu cục bộ:
Mổ cắt lọc làm sạch tổ chức hoại tử, kháng sinh liệu pháp.
2. Thiếu máu không hồi phục cẳng tay:
Cắt cụt sớm cẳng tay hoặc 1/3 dưới cánh tay.
3. Co rút gân cơ kiểu Volkmann: Bó bột giai đoạn.
28. CẮT U TẾ BÀO KHỔNG LỒ, GHÉP XƯƠNG TỰ THÂN
I. ĐẠI CƯƠNG
U tế bào khổng lồ chiếm 18% số u lành tính, hay gặp ở độ tuổi từ 20 - 40. Nữ gặp nhiều hơn nam.
U tế bào khổng lồ thường xuất hiện ở vùng xương quanh gối: đầu dưới xương đùi, đầu trên xương chầy, đầu trên xương mác. Ngoải ra còn gặp ở một số xương khác như đầu dưới xương quay, thân đốt sống…
II. CHỈ ĐỊNH
Phẫu thuật cắt u tế bào khổng lồ, ghép xương khi u ở các giai đoạn 1, 2, 3.
III. CHỐNG CHỈ ĐỊNH
Khi u ở giai đoạn 4: thường cắt đoạn xương rộng rãi hoặc cắt cụt chi.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện
Gồm 01 dao mổ thường, 01 dao điện, ga rô, bộ búa đục, curet và các dụng cụ mổ xương khác.
3. Người bệnh
- Được giải thích kỹ về tình hình bệnh tật, lợi ích và rủi ro của phẫu thuật
- Vệ sinh sạch sẽ vùng mổ (thường là cánh chậu).
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Gây mê nội khí quản hoặc gây tê đám rối hay tủy sống. Tại nơi lấy xương ghép phối hợp tê tại chỗ bằng lidocain.
2. Phẫu thuật cắt u, ghép xương tự thân
- Ga-rô gốc chi, tốt nhất ga-rô hơi.
- Rạch da dọc theo trục chi tại vị trí tiếp cận khối u dễ nhất. Tránh tổn thương các mạch máu, dây thần kinh dưới da.
- Rạch cân, tách cơ bộc lộ thành của u.
- Đánh giá phần mềm quanh khối u (xâm lấn).
- Dùng cưa rung cưa qua thành xương vào khối u theo 4 đường tạo hình 4 cạnh để mở cửa sổ xương. Hoặc dùng khoan thường nối với mũi khoan nhỏ khoan tạo lỗ theo hình định mở cửa sổ xương. Dùng búa đục tạo cửa sổ xương qua thành xương đã khoan.
- Dùng curet nạo sạch tổ chức u đến thành xương lành (cảm giác ở tay khi nạo vào thành xương cứng). Phá vỡ các vách trong u.
- Đánh giá đại thể khối u.
- Lấy tổ chức u gửi làm giải phẫu bệnh.
- Kiểm tra bằng một ngón trỏ xem còn sót u không.
- Bơm rửa sạch khối u bằng nước muối sinh lý.
- Lấy xương xốp từ xương chậu cắt nhỏ mảnh xương bằng dụng cụ cắt xương. Nếu u lớn, lấy thân xương mác.
- Nhồi xương ghép vào khối u sau khi lấy hết tổ chức u.
- Tháo ga rô cầm máu diện cơ nếu có chảy máu.
- Đặt 1 dẫn lưu cạnh cửa sổ xương.
- Khâu phục hồi phần mềm.
3. Bó bột
Nếu u to nên bó bột tăng cường tránh nguy cơ gãy xương tại vị trí khối u.
VI.THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
1. Kê cao chi, tập thụ động khớp liền kề.
2. Thuốc giảm đau, chống phù nề.
3. Kháng sinh toàn thân 5 - 7 ngày.
4. Tập đi lại ngay ngày thứ 2 sau mổ nếu u nhỏ.
5. Nếu u lớn, bó bột tăng cường 3 - 4 tuần, đi lại trên bột có dụng cụ trợ đỡ (nạng).
VII. TAI BIẾN VÀ XỬ TRÍ TAI BIẾN
1. Nhiễm trùng tại vết mổ lấy u và tại nơi lấy xương ghép: thay băng và liệu pháp kháng sinh.
2. Tai biến tổn thương mạch, thần kinh do u gần đường đi của mạch và thần kinh: mời bác sĩ chuyên phẫu thuật mạch máu hoặc chuyển lên tuyến trên.
3. Gãy xương tại nơi có khối u: bó bột hoặc mổ kết hợp xương.
4. U tái phát.
29. PHẪU THUẬT CẮT U XƯƠNG SỤN
I. ĐẠI CƯƠNG
U xương sụn thường là u lành tính, hay gặp ở vùng hành xương của thân xương dài như cánh tay, đùi, xương chầy, xương mác. U có nguồn gốc từ sụn, sau đó cốt hóa trong sụn thành xương. U có yếu tố di truyền, nếu bố mẹ có u thì tần suất con bị là 50%.
U thường nằm nhiều nơi trên cơ thể. Tuy hiếm gặp nhưng u xương sụn ở người lớn có thể chuyển thành ác tính (sarcoma sụn thứ phát).
II. CHỈ ĐỊNH
Phẫu thuật cắt bỏ u xương sụn khi:
- U gây ảnh hưởng đến thẩm mỹ, gây đau do u to làm căng phần mềm quanh u, gây biến dạng chi, cản trở khớp.
- U gây chèn ép thần kinh, mạch máu.
- Khi trên phim Xquang có dấu hiệu nghi ngờ chuyển ác tính.
III. CHỐNG CHỈ ĐỊNH
Chống chỉ định chung của can thiệp Ngoại khoa
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện: Bộ dụng cụ chấn thương chỉnh hình, búa, đục, ga rô.
3. Người bệnh
Được giải thích kỹ về tình hình bệnh tật, các lợi ích và rủi ro của phẫu thuật. Vệ sinh sạch sẽ vùng mổ. Dự trù máu nếu cắt u nhiều nơi hoặc u đơn độc nhưng kích thước lớn.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây mê nội khí quản hoặc tê đám rối hay tủy sống.
2. Phẫu thuật cắt u xương sụn, ghép xương tự thân
- Ga rô gốc chi, tốt nhất ga rô hơi.
- Rạch da dọc theo trục chi tại vị trí tiếp cận khối u dễ nhất. Tránh tổn thương các mạch máu, dây thần kinh dưới da.
- Rạch cân, tách cơ bộc lộ thành của u.
- Đánh giá đại thể khối u, tính chất phần mềm quanh khối u.
- Dùng cưa rung hoặc đục bạt lấy bỏ u sát chân u.
- Lấy tổ chức u gửi làm giải phẫu bệnh.
- Tháo ga rô cầm máu diện cơ nếu có chảy máu.
- Đặt 1 dẫn lưu cạnh diện cắt u.
- Khâu phục hồi phần mềm.
3. Bó bột
Nếu u to, chân của khối u bám trên diện rộng nên bó bột tăng cường tránh nguy cơ gãy xương tại vị trí khối u.
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
1. Kê cao chi, tập vận động sớm các khớp lân cận.
2. Thuốc giảm đau, chống phù nề.
3. Kháng sinh toàn thân 5 - 7 ngày.
4. Tập đi lại ngay ngày thứ 2 sau mổ nếu u nhỏ.
5. Nếu u lớn, bó bột tăng cường 3 - 4 tuần, đi lại trên bột có dụng cụ trợ đỡ (nạng).
VII. TAI BIẾN VÀ XỬ TRÍ TAI BIẾN
1. Nhiễm trùng sau mổ: thay băng, liệu pháp kháng sinh.
2. Tổn thương thần kinh mạch máu trong quá trình phẫu thuật: mời bác sĩ mạch máu hoặc chuyển ngay lên tuyến trên.
3. Chảy máu diện cắt u: băng ép thường tự hết.
4. Gãy xương tại vị trí cắt u: bó bột hoặc mổ kết hợp xương.
30. PHẪU THUẬT CẮT U XƠ CHI TRÊN HOẶC CHI DƯỚI
I. ĐẠI CƯƠNG
U xơ lành tính (fibroma) thường xuất hiện ở chân hoặc tay là do sự tăng sinh lành tính của tổ chức liên kết. Cần phân biệt rõ với các loại u ác tính (fibrosarcoma.v.v..) và u máu lan tỏa. Ngoài xuất hiện ở chi, u còn xuất hiện ở mọi nơi trên cơ thể. U thường xâm lấn với tổ chức xung quanh, kể cả thần kinh và mạch máu.
Các u xơ nằm sâu trong cơ bản chất là lành tính nhưng quá trình tiến triển có thể thành ác tính.
U dễ tái phát sau phẫu thuật cắt u không triệt để.
II. CHỈ ĐỊNH
Phẫu thuật cắt bỏ u xơ lành tính ở tay hoặc chân khi:
- U to ảnh hưởng đến thẩm mỹ, cản trở chức năng chi.
- U nhỏ nhưng gây đau khi người bệnh vận động.
III. CHỐNG CHỈ ĐỊNH
- Người bệnh mắc các bệnh về rối loạn đông máu.
- Chỉ định cân nhắc khi u xâm lấn vào mạch lớn, thần kinh ngoại vi.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện
Dụng cụ gồm dao mổ, kéo phẫu tích, panh, ga rô.
3. Người bệnh
Người bệnh được giải thích kỹ về tình hình bệnh tật, các lợi ích và rủi ro của phẫu thuật. Vệ sinh sạch sẽ vùng mổ. Dự trù máu nếu tiên lượng u lớn.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: gây mê nội khí quản hoặc tê đám rối hay tủy sống.
2. Phẫu thuật cắt u xơ cơ
- Ga rô gốc chi, tốt nhất ga rô hơi.
- Rạch da dọc theo trục chi tại vị trí tiếp cận khối u dễ nhất. Tránh tổn thương các mạch máu, dây thần kinh dưới da.
- Rạch cân, tách cơ bộc lộ khối u.
- Đánh giá đại thể khối u, tính chất phần mềm quanh khối u (xâm lấn), đặc biệt là mạch máu lớn, thần kinh. Nếu u xâm lấn vào mạch máu lớn, thần kinh ngoại vi, không nên cố cắt toàn bộ khối u.
- U thường xâm lấn cơ lành xung quanh nên khi cắt u nên dùng panh kẹp, cắt và thắt hoặc khâu diện cắt phía cơ lành cầm máu. Luôn luôn kiểm soát được mạch lớn và thần kinh.
- Lấy tổ chức u gửi làm giải phẫu bệnh.
- Tháo ga rô cầm máu diện cơ.
- Đặt 1 dẫn lưu cạnh diện cắt u.
- Khâu phục hồi phần mềm theo giải phẫu.
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
1. Băng ép chi, kê cao chi, tập vận động sớm các khớp lân cận.
2. Thuốc giảm đau, chống phù nề.
3. Kháng sinh toàn thân 5-7 ngày.
VII. TAI BIẾN VÀ XỬ TRÍ TAI BIẾN
1. Tổn thương mạch máu, thần kinh lớn: phát hiện kịp thời và mời chuyên khoa mạch máu hoặc chuyển người bệnh ngay lên tuyến trên.
2. Nhiễm trùng sau mổ: thay băng, liệu pháp kháng sinh theo kháng.
3. Chảy máu diện cắt u: băng ép thường tự hết.
31. PHẪU THUẬT LẤY U XƯƠNG DẠNG XƯƠNG (OSTEOID OSTEOMA)
I. ĐẠI CƯƠNG
U xương dạng xương chiếm 11% của u lành tính, thường gặp ở người trẻ. Nam gặp nhiều hơn nữ.
Biểu hiện trên lâm sàng thường là đau tại u, đau nhiều về đêm, uống thuốc chống viêm giảm đau người bệnh đỡ đau. Trên Xquang thường là vùng đặc xương, trên phim chụp cắt lớp vi tính là ổ sáng, tròn, nhỏ < 1cm, xung quanh là viền đặc xương.
II. CHỈ ĐỊNH
Phẫu thuật cắt u xương dạng xương khi u gây đau.
III. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện
Dao mổ thường, ga rô, bộ búa đục, curet và các dụng cụ mổ xương khác.
3. Người bệnh
- Được giải thích kỹ về tình hình bệnh tật, các lợi ích và rủi ro của phẫu thuật
- Vệ sinh sạch sẽ vùng mổ.
4. Hồ sơ bệnh án: theo quy định
IV. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Gây mê nội khí quản hoặc gây tê đám rối hay tủy sống.
2. Phẫu thuật cắt u
- Ga rô gốc chi, tốt nhất garo hơi.
- Rạch da theo đường vào thân xương tại vị trí tiếp cận khối u dễ nhất. Tránh tổn thương các mạch máu, dây thần kinh dưới da.
- Rạch cân, tách cơ bộc lộ phần xương có u.
- Dùng khoan khoan phá thành xương đặc vào hốc u. Dùng đục đục bỏ thành khối u
- Dùng curet nạo sạch hốc u.
- Đánh giá đại thể khối u.
- Lấy tổ chức u gửi làm giải phẫu bệnh.
- Tháo ga rô cầm máu diện cơ nếu có chảy máu.
- Đặt 1 dẫn lưu cạnh diện cắt u.
- Khâu phục hồi phần mềm.
V. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
1. Kê cao chi thể, tập thụ động khớp liền kề.
2. Thuốc giảm đau, chống phù nề.
3. Kháng sinh toàn thân 5 - 7 ngày.
4. Tập đi lại ngay ngày thứ 2 sau mổ.
VI. TAI BIẾN VÀ XỬ TRÍ TAI BIẾN
1. Nhiễm trùng tại vết mổ lấy u và tại nơi lấy xương ghép: kháng sinh.
2. Tai biến tổn thương mạch, thần kinh lớn do u gần đường đi của mạch và thần kinh: mời bác sĩ chuyên phẫu thuật mạch máu hoặc chuyển người bệnh lên ngay tuyến trên.
32. CẮT U NANG TIÊU XƯƠNG (BONE CYST), GHÉP XƯƠNG
I. ĐẠI CƯƠNG
U nang xương đơn độc là u lành tính, hay gặp ở trẻ em <15 tuổi. Nguyên nhân thường do chấn thương xương từ trước đó mà người bệnh không để ý. U nang thường xuất hiện ở vị trí hành xương, 65% nang xương to gây gãy xương bệnh lý.
II. CHỈ ĐỊNH
Phẫu thuật cắt u, ghép xương khi u gây đau, nguy cơ gãy xương bệnh lý.
III. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện
Dao mổ thường, dao điện, ga rô, bộ búa đục, curet và các dụng cụ mổ xương khác.
3. Người bệnh
- Được giải thích kỹ về tình hình bệnh tật, các lợi ích và rủi ro của phẫu thuật
- Vệ sinh sạch sẽ vùng có khối u và vùng lấy u (thường là cách chậu).
4. Hồ sơ bệnh án: theo quy định
IV. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Gây mê nội khí quản hoặc gây tê đám rối hay tủy sống. Tại nơi lấy xương ghép phối hợp tê tại chỗ bằng lidocain nếu cần.
2. Phẫu thuật cắt u, ghép xương tự thân
- Ga rô gốc chi, tốt nhất ga rô hơi.
- Rạch da theo đường vào thân xương tại vị trí tiếp cận khối u dễ nhất. Tránh tổn thương các mạch máu lớn, dây thần kinh dưới da.
- Rạch cân, tách cơ bộc lộ thành của u.
- Đánh giá phần mềm quanh khối u (xâm lấn).
- Nếu u đã tiêu hủy thành xương gây vỡ thành xương: dùng gu gặm rộng thành xương mở cửa sổ xương. Nếu u chưa phá hủy thành xương: dùng khoan hoặc búa đục phá vỡ thành u, mở cửa sổ xương.
- Dùng curet làm sạch thành nang, tránh gãy thân xương xương tại vị trí khối u.
- Đánh giá đại thể khối u.
- Lấy tổ chức u gửi làm giải phẫu bệnh.
- Bơm rửa sạch hốc nang bằng nước muối sinh lý.
- Lấy xương xốp từ xương chậu cắt nhỏ mảnh xương bằng dụng cụ cắt xương. Nếu u lớn, lấy thân xương mác.
- Nhồi xương ghép vào khối u (nang).
- Kết hợp xương bằng đinh nội tủy hay nẹp vít nếu u to gây gãy xương bệnh lý hoặc nguy cơ gãy xương sau mổ.
- Tháo ga rô cầm máu diện cơ nếu có chảy máu.
- Đặt 1 dẫn lưu cạnh cửa sổ xương.
- Khâu phục hồi phần mềm.
3. Bó bột
Nếu u to nguy cơ gãy xương sau mổ nên bó bột tăng cường.
V. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
1. Kê cao chi thể, tập thụ động khớp liền kề.
2. Thuốc giảm đau, chống phù nề.
3. Kháng sinh toàn thân 5 - 7 ngày.
4. Tập đi lại sớm sau mổ bằng dụng cụ trợ đỡ nếu u nhỏ.
5. Nếu u lớn, bó bột tăng cường 3 - 4 tuần, đi lại trên bột có dụng cụ trợ đỡ (nạng).
VI. TAI BIẾN VÀ XỬ TRÍ TAI BIẾN
1. Nhiễm trùng tại vết mổ lấy u và tại nơi lấy xương ghép: thay băng, liệu pháp kháng sinh.
2. Tai biến tổn thương mạch, thần kinh do u gần đường đi của mạch và thần kinh: mời bác sĩ chuyên phẫu thuật mạch máu hoặc chuyển người bệnh ngay lên tuyến trên.
3. Gãy xương tại nơi có khối u: bó bột hoặc kết hợp xương.
33. PHẪU THUẬT GIẢI ÉP KHOANG TRONG HỘI CHỨNG CHÈN ÉP KHOANG BÀN TAY
I. ĐẠI CƯƠNG
Hội chứng chèn ép khoang (HCCEK) bàn tay hay gặp trong tai nạn sập hầm lò, tai nạn máy ép gây chấn thương trực tiếp lên bàn tay, thường kèm theo gãy nhiều xương đốt bàn.
HCCEK bàn tay nếu được phát hiện sớm, mổ giải ép khoang kịp thời thì cứu được bàn tay, nếu phát hiện muộn, mổ muộn sẽ dẫn đến mất chức năng bàn tay hoặc phải cắt cụt bàn tay.
II. CHỈ ĐỊNH
Phẫu thuật giải ép khoang bàn tay được tiến hành ngay khi có biểu hiện rõ các triệu chứng sau:
- Bàn tay căng to, lùm lên cả phía mu tay và gan tay.
- Các ngón tay tím, lạnh, biến dạng
- Đau quá mức thông thường (mặc dù đã bất động tốt, thuốc giảm đau, người bệnh vẫn đau nhiều ở bàn tay)
- Đau tăng khi vận động thụ động các ngón
- Tê bì, “kiến bò” đầu ngón
- Liệt vận động các ngón.
III. CHỐNG CHỈ ĐỊNH
- Người bệnh mắc các bệnh lý về rối loạn đông máu có thể gây chảy máu không cầm.
- Thiếu máu không hồi phục bàn tay.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện
Dao mổ thường, dao điện, kéo mổ, một số panh kẹp mạch máu nhỏ, chỉ lanh.
3. Người bệnh
- Được giải thích kỹ về tình hình bệnh tật, các lợi ích và rủi ro, biến chứng của phẫu thuật.
- Được chuyển vào phòng mổ càng nhanh càng tốt.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: gây mê nội khí quản hoặc tê đám rối.
2. Phẫu thuật giải ép khoang bàn tay
2.1. Đường rạch phía gan tay
- Đường rạch da ở gan tay, bắt đầu từ trên nếp da tạo bởi giữa mô út và mô cái, rạch xuống dưới (về phía ngón) vòng theo nếp của mô cái (đường sinh đạo), rạch lên trên đến nếp gấp cổ tay.
- Dùng dao rạch một đoạn cân gan tay dọc theo đường rạch da, sau đó dùng kéo cắt tiếp cân gan tay xuống dưới và lên trên, cắt dây chằng vòng cổ tay (mở bung cân gan tay và dây chằng vòng cổ tay). Chú ý tránh tổn thương nhánh gan tay của thần kinh giữa.
2.2. Đường rạch phía mu tay: rạch hai đường vị trí tương đương đốt bàn 2 và 4 giải phóng các khoang gian cốt phía mu tay.
- Rạch da dọc theo đốt bàn 2 và 4, tránh tổn thương gân duỗi ngón 2, ngón 4 và tĩnh mạch mu tay.
- Rạch cân mu tay giải phóng khoang dưới cân mu tay.
- Qua hai đường rạch, rạch mạc gian cốt giữa các ngón tay giải phóng các khoang gian cốt.
- Lưu ý cầm máu các tĩnh mạch mu tay nếu tổn thương.
- Bất động cổ bàn tay ở tư thế cơ năng bằng nẹp bột.
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
- Kê cao tay.
- Thuốc giảm đau, chống phù nề.
- Kháng sinh toàn thân 7-10 ngày.
- Theo dõi sát tình trạng cấp máu đầu các ngón tay.
- XỬ TRÍ xương gãy và khâu da thì hai sau 1-2 tuần khi cơ sống tốt, không nhiễm trùng.
VII. TAI BIẾN VÀ XỬ TRÍ TAI BIẾN
1. Hoại tử nhiễm trùng cơ do thiếu máu: mổ cắt lọc làm sạch tổ chức hoại tử, kháng sinh theo kháng sinh đồ.
2. Thiếu máu không hồi phục bàn ngón tay: cắt cụt sớm ngón tay hoặc bàn tay.
34. PHẪU THUẬT GIẢI ÉP KHOANG TRONG HỘI CHỨNG CHÈN ÉP KHOANG BÀN CHÂN
I. ĐẠI CƯƠNG
Hội chứng chèn ép khoang (HCCEK) bàn chân hay gặp trong tai nạn sập hầm lò, đá đè, tai nạn giao thông tai do chấn thương trực tiếp lên bàn chân, thường kèm theo gãy nhiều xương đốt bàn.
HCCEK bàn chân nếu được phát hiện sớm, mổ giải ép khoang kịp thời thì cứu được bàn chân, nếu phát hiện muộn, mổ muộn sẽ dẫn đến phải cắt cụt bàn chân hoặc cẳng chân.
II. CHỈ ĐỊNH
Phẫu thuật giải ép khoang bàn chân được tiến hành ngay khi có biểu hiện rõ các triệu chứng sau:
- Bàn chân căng to, lùm lên cả phía mu chân và lòng bàn chân (xu thế tròn).
- Các ngón chân tím, lạnh.
- Đau quá mức thông thường (mặc dù đã bất động tốt, thuốc giảm đau, người bệnh vẫn đau nhiều)
- Đau tăng khi vận động thụ động các ngón. Tăng cảm giác đau khi sờ vào bàn chân
- Tê bì, “kiến bò” đầu ngón
- Liệt vận động các ngón.
III. CHỐNG CHỈ ĐỊNH
- Người bệnh mắc các bệnh lý về rối loạn đông máu có thể gây chảy máu không cầm.
- Thiếu máu không hồi phục bàn chân.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện
Dao mổ thường, dao điện, kéo mổ, một số panh kẹp mạch máu nhỏ, chỉ lanh.
3. Người bệnh
- Được giải thích kỹ về tình hình bệnh tật, các lợi ích và rủi ro, biến chứng của phẫu thuật.
- Được chuyển vào phòng mổ càng nhanh càng tốt.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: gây mê nội khí quản hoặc tê tủy sống.
2. Phẫu thuật giải ép khoang bàn tay
2.1. Đường rạch bờ trong gan chân
- Đường rạch da dọc theo bờ trong gan
- Rạch mạc gan chân trong.
- Rạch cân cơ dạng ngón cái, tách rộng khoang giữa cơ dạng ngón cái, cơ vuông gan chân và cơ gấp các ngón chân ngắn. Trong khoang này có chứa bó mạch thần kinh gan chân trong và gan chân ngoài.
2.2. Đường rạch phía mu chân: rạch hai đường vị trí tương đương đốt bàn 2 và 4 giải phóng các khoang gian cốt phía mu chân.
- Rạch da dọc theo đốt bàn 2 và 4, tránh tổn thương gân duỗi ngắn ngón cái, gân duỗi dài ngón 4 và thần kinh bì mu chân, tĩnh mạch mu chân.
- Rạch cân mu.
- Qua hai đường rạch, rạch mạc gian cốt giải phóng các khoang gian cốt.
- Lưu ý cầm máu các tĩnh mạch mu chân nếu tổn thương.
- Bất động cổ bàn chân ở tư thế cơ năng bằng nẹp bột.
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
- Kê cao chân.
- Thuốc giảm đau, chống phù nề.
- Kháng sinh toàn thân 7 - 10 ngày.
- Theo dõi sát tình trạng cấp máu đầu các ngón chân.
- XỬ TRÍ xương gãy và khâu da thì hai sau 1 - 2 tuần khi cơ sống tốt, không nhiễm trùng.
VII. TAI BIẾN VÀ XỬ TRÍ TAI BIẾN
1. Hoại tử nhiễm trùng cơ do thiếu máu: mổ cắt lọc làm sạch tổ chức hoại tử, kháng sinh theo kháng sinh đồ.
2. Thiếu máu không hồi phục bàn ngón chân: cắt cụt sớm bàn chân hoặc cẳng chân.
35. KẾT HỢP XƯƠNG BẰNG NẸP VÍT ĐIỀU TRỊ GÃY ĐẦU DƯỚI XƯƠNG CHÀY
I. ĐẠI CƯƠNG
Gãy đầu dưới xương chày hay gặp, thường được chỉ định phẫu thuật với những trường hợp di lệch, Điều trị bảo tồn không kết quả.
II. CHỈ ĐỊNH
- Gãy di lệch quá 1/3 thân xương
- Gãy chéo xoắn, nhiều tầng, nhiều mảnh
- Gãy di lệch xoay
- Gãy gấp góc trên 10o
III. CHỐNG CHỈ ĐỊNH
- Vết thương phần mềm viêm nhiễm
- Còn rối loạn dinh dưỡng nặng: sưng nề, nhiều nốt phỏng...
- Có các bệnh toàn thân nặng chưa điều trị ổn định: đái tháo đường, cao huyết áp...
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện: ga rô, khoan xương, nẹp và vít các cỡ
3. Người bệnh: vệ sinh sạch sẽ, cắt móng, cạo lông chân. Nhịn ăn uống 6 giờ trước phẫu thuật.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Vô cảm: gây mê nội khí quản hoặc gây tê tủy sống
- Phẫu thuật kết hợp xương:
+ Đường rạch: rạch da trước ngoài (phía ngoài mào chày khoảng 1cm) hoặc sau trong (phía sau bờ trước trong thân xương chày khoảng 1cm), dài 10 - 12 cm tùy theo vị trí gãy và chiều dài nẹp vít
+ Bộc lộ ổ gãy xương chày, tránh bóc tách, phá hủy nhiều phần mềm và màng xương.
+ Đặt lại diện gãy và các mảnh rời nếu có
+ Đặt nẹp và bắt các vít
+ Thả ga rô và cầm máu
+ Đặt 1 dẫn lưu
+ Đóng vết mổ
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU MỔ
- Nếu kết hợp xương vững: cho tập vận động sớm các khớp lân cận. Tập đi có nạng sau 2 - 3 tháng, độ tỳ tăng dần. Bỏ nạng sau 4 tháng.
- Dùng kháng sinh, giảm đau, chống phù nề 5 - 7 ngày.
- Rút dẫn lưu sau 48 giờ
- Tháo nẹp vít sau 18 tháng nếu xương liền tốt
VII. TAI BIẾN VÀ XỬ TRÍ
Nhiễm khuẩn vết mổ: thay băng, dùng kháng sinh theo kháng sinh đồ.
Trường hợp nặng nhiễm khuẩn vào ổ gãy phải tháo phương tiện kết hợp xương.
36. PHẪU THUẬT CHUYỂN GÂN ĐIỀU TRỊ LIỆT THẦN KINH MÁC CHUNG
I. ĐẠI CƯƠNG
Liệt thần kinh mác chung có thể gặp sau chấn thương, vết thương thần kinh hoặc một số trường hợp bệnh lý, làm mất gấp cổ chân về phía mu (dấu hiệu bàn chân rủ), khiến người bệnh đi lại khó khăn với tư thế “vạt tép”.
II. CHỈ ĐỊNH
Liệt thần kinh mác chung không còn khả năng hồi phục.
III. CHỐNG CHỈ ĐỊNH
- Cơ lực của gân chuyển yếu, không đảm bảo chức năng khi chuyển gân.
- Khớp cổ chân cứng
- Phần mềm vùng cổ bàn chân xấu, sẹo co, dính xương…
- Có các bệnh toàn thân nặng chưa được Điều trị ổn định: đái tháo đường, cao huyết áp...
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện: ga rô, khoan xương, dụng cụ phẫu tích lấy và khâu gân.
3. Người bệnh: vệ sinh sạch sẽ, cắt móng, cạo lông chân. Nhịn ăn uống 6 giờ trước phẫu thuật.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Vô cảm: gây mê nội khí quản hoặc gây tê tủy sống
- Phẫu thuật chuyển gân chày sau:
+ Đường rạch: rạch da phía trong khớp cổ chân, sau mắt cá trong, dọc theo đường đi của gân chày sau và bờ trong của xương chày, dài 5 - 7 cm.
+ Phẫu tích, cắt chỗ bám của gân chày sau. Tách gân chày sau lên cao về phía cẳng chân.
+ Rạch da đường thứ hai ở phía trước khớp cổ chân, dài 3 - 5 cm. Tách qua gân chày trước và gân duỗi ngón cái, bộc lộ màng gian cốt, tạo một lỗ và luồn gân chày sau qua lỗ này để ra trước, đi dưới dây chằng vòng cổ chân.
+ Rạch da đường thứ ba ở mu chân, dài 2,5cm. Bộc lộ xương chêm 3 hoặc nền đốt bàn 3. Tách gân duỗi, rạch màng xương. Khoan tạo 1 lỗ ở xương đủ lớn để luồn gân chày sau qua.
+ Khâu cố định gân chày sau vào xương bằng chỉ thép hoặc khâu trực tiếp vào chính nó sau khi đã luồn qua đường hầm ở xương ở tư thế cổ chân gấp mu 90o. Khâu tăng cường gân chày sau vào màng xương.
+ Đóng vết mổ
+ Đặt bột cẳng bàn chân.
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU MỔ
- Dùng kháng sinh, giảm đau, chống phù nề 5 - 7 ngày.
- Tháo bột sau 3 - 4 tuần. Đi lại với nạng trợ đỡ.
- Tập phục hồi chức năng khớp cổ chân.
VII. TAI BIẾN VÀ XỬ TRÍ
- Nhiễm khuẩn vết mổ: thay băng, dùng kháng sinh theo kháng sinh đồ.
37. PHẪU THUẬT ĐIỀU TRỊ CHÂN CHỮ O
I. ĐẠI CƯƠNG
Biến dạng chân vòng kiềng (chữ O) hay gặp ở trẻ em. Người thầy thuốc cần phân biệt đa số là sinh lý bình thường, một số ít là bệnh lý. Có nhiều nguyên nhân gây ra biến dạng này như: bẩm sinh, di chứng còi xương, di chứng bại liệt, chấn thương.
II. CHỈ ĐỊNH
Chân vòng kiềng nhiều, ảnh hưởng đến trục chi, khi áp hai mắt cá trong chạm nhau khoảng cách giữa mặt trong của lồi cầu trong xương đùi hai bên lớn (> 5 cm)
III. CHỐNG CHỈ ĐỊNH
- Chân vòng kiềng ít, do sinh lý.
- Chân vòng kiềng phối hợp với các di chứng khác như bại liệt… mà người bệnh không có khả năng đi lại, vận động bình thường.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện: ga rô, dụng cụ để lấy đục xương
3. Người bệnh: vệ sinh sạch sẽ, cắt móng. Nhịn ăn uống 6 giờ trước phẫu thuật.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Vô cảm: gây mê nội khí quản hoặc gây tê tủy sống
- Phẫu thuật đục xương sửa trục xương chày:
+ Đường rạch: rạch da đường trước ngoài (phía ngoài mào chày ~ 1 cm)
+ Bộc lộ đầu trên xương chày.
+ Đục xương hình chữ V ở mặt ngoài đầu trên xương chày ở mức lồi củ trước.
+ Đưa phần dưới cẳng chân ra phía ngoài để nắn thẳng trục xương chày.
+ Với những trường hợp trẻ nhỏ không cần kết hợp xương bên trong, với những trường hợp trẻ lớn có thể phải cố định bằng phương tiện kết hợp xương (đinh, nẹp vít).
+ Thả ga rô và cầm máu.
+ Đặt 1 dẫn lưu.
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU MỔ
- Dùng kháng sinh, giảm đau, chống phù nề 5 - 7 ngày.
- Rút dẫn lưu sau 48 giờ.
- Những trường hợp không kết hợp xương hoặc không đủ vững cần bất động bột đùi cẳng bàn chân, thời gian 1 - 2 tháng. Tập tỳ đè tăng dần.
VII. TAI BIẾN VÀ XỬ TRÍ
- Cứng khớp gối
- Ngắn chi
- Biến dạng trục chi tiếp tục
38. PHẪU THUẬT ĐIỀU TRỊ CHÂN CHỮ X
I. ĐẠI CƯƠNG
Biến dạng chân choãi (chữ X) hay gặp ở trẻ em. Người thầy thuốc cần phân biệt đa số là sinh lý bình thường, một số ít là bệnh lý. Có nhiều nguyên nhân gây ra biến dạng này như: bẩm sinh, di chứng còi xương, di chứng bại liệt, chấn thương.
II. CHỈ ĐỊNH
Chân choãi nhiều, ảnh hưởng đến trục chi. Khi áp hai lồi cầu trong xương đùi vào nhau, nếu khoảng cách giữa hai mắt cá trong >5 cm thì nên phẫu thuật.
III. CHỐNG CHỈ ĐỊNH
- Chân choãi ít, do sinh lý.
- Chân choãi phối hợp với các di chứng khác như bại liệt… mà người bệnh không có khả năng đi lại, vận động bình thường.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện: ga rô, dụng cụ để lấy đục xương
3. Người bệnh: vệ sinh sạch sẽ, cắt móng. Nhịn ăn uống 6 giờ trước phẫu thuật.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Vô cảm: gây mê nội khí quản hoặc gây tê tủy sống
- Phẫu thuật đục xương sửa trục xương đùi:
+ Đường rạch: rạch da đường trước trong xương đùi
+ Bộc lộ đầu dưới xương đùi.
+ Đục xương hình chữ V ở mặt trong đầu dưới xương đùi.
+ Đưa phần dưới cẳng chân vào phía trong để nắn thẳng trục chi.
+ Một số trường hợp có thể đục xương ở phía ngoài đầu dưới xương đùi và ghép thêm mảnh xương hình chữ V vào vị trí đục xương.
+ Với những trường hợp trẻ nhỏ không cần kết hợp xương bên trong, với những trường hợp trẻ lớn có thể phải cố định bằng phương tiện kết hợp xương (đinh, nẹp vít).
+ Thả ga rô và cầm máu.
+ Đặt 1 dẫn lưu.
VI. THEO DÕI
- Dùng kháng sinh, giảm đau, chống phù nề 5 - 7 ngày.
- Rút dẫn lưu sau 48 giờ.
- Những trường hợp cần thiết phải bất động bột chậu lưng chân, thời gian 6-8 tuần. Tập tỳ đè tăng dần.
VII. TAI BIẾN VÀ XỬ TRÍ
- Cứng khớp gối
- Ngắn chi
- Biến dạng trục chi tiếp tục
39. PHẪU THUẬT ĐIỀU TRỊ CO GÂN ACHILLE
I. ĐẠI CƯƠNG
Co gân Achille thường gặp sau chấn thương hoặc một số trường hợp bệnh lý, làm cổ chân duỗi khiến người bệnh đi lại khó khăn.
II. CHỈ ĐỊNH
- Co gân Achille không còn khả năng Điều trị bằng các phương pháp khác như tập phục hồi chức năng, nắn chỉnh bằng bột...
III. CHỐNG CHỈ ĐỊNH
- Cơ lực của gân Achille yếu, không đảm bảo chức năng khi kéo dài gân.
- Khớp cổ chân cứng
- Phần mềm vùng cổ chân xấu, sẹo co, dính xương…
- Có các bệnh toàn thân nặng chưa điều trị ổn định: đái tháo đường, cao huyết áp...
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện: ga rô, dụng cụ phẫu tích và khâu gân, chỉ khâu gân cỡ to
3. Người bệnh
Vệ sinh sạch sẽ, cắt móng, cạo lông chân. Nhịn ăn uống 6 giờ trước phẫu thuật.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Vô cảm: gây mê nội khí quản hoặc gây tê tủy sống
- Phẫu thuật kéo dài gân Achille:
+ Đường rạch: rạch da phía sau cẳng chân, dọc theo đường đi của gân Achille, dài 12 - 15 cm.
+ Phẫu tích, gỡ dính gân Achille với tổ chức xung quanh.
+ Rạch hình chữ Z ở gân Achille phía trên điểm bám vào lồi củ xương gót 5 - 7 cm.
+ Đưa khớp cổ chân về vị trí trung gian
+ Khâu lại hai đầu gân Achille bằng chỉ khâu gân.
+ Khâu phục hồi bao gân.
+ Đóng vết mổ
+ Đặt bột cẳng bàn chân.
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU MỔ
- Dùng kháng sinh, giảm đau, chống phù nề 5 - 7 ngày.
- Tháo bột sau 3 - 4 tuần. Đi lại với nạng trợ đỡ.
- Tập phục hồi chức năng khớp cổ chân.
VII. TAI BIẾN VÀ XỬ TRÍ
- Nhiễm khuẩn vết mổ: thay băng, dùng kháng sinh theo kháng sinh đồ.
40. PHẪU THUẬT ĐIỀU TRỊ KHỚP GIẢ XƯƠNG CHÀY
I. ĐẠI CƯƠNG
Khớp giả xương chày là di chứng sau gãy xương chày, hay gặp nhất trong các vị trí khớp giả, đặc biệt sau gãy hở, chấn thương năng lượng lớn, tổn thương phần mềm và mạch nuôi dưỡng...
II. CHỈ ĐỊNH
- Khớp giả xương chày nếu không được can thiệp sẽ không có khả năng liền vì vậy được chỉ định cho mọi trường hợp khớp giả xương chày đã được chẩn đoán.
III. CHỐNG CHỈ ĐỊNH
- Vết thương phần mềm viêm nhiễm
- Còn rối loạn dinh dưỡng nặng: sưng nề, nhiều nốt phỏng...
- Có các bệnh toàn thân nặng chưa Điều trị ổn định: đái tháo đường, cao huyết áp...
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện: ga rô, khoan xương, đinh nội tủy, nẹp và vít các cỡ
3. Người bệnh: vệ sinh sạch sẽ, cắt móng, cạo lông chân. Nhịn ăn uống 6 giờ trước phẫu thuật.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Vô cảm: gây mê nội khí quản hoặc gây tê tủy sống
- Phẫu thuật kết hợp xương:
+ Đường rạch: rạch da trước ngoài (phía ngoài mào chày khoảng 1cm) hoặc sau trong (phía sau bờ trước trong thân xương chày khoảng 1cm), dài 10 - 12cm tùy theo vị trí khớp giả, tổn thương phần mềm trước đó và phương tiện kết xương.
+ Bộc lộ ổ khớp giả xương chày, tránh bóc tách, phá hủy nhiều phần mềm và màng xương.
+ Lấy bỏ các tổ chức xơ kẹt vào ổ gãy. Làm sạch diện gãy.
+ Khoan thông ống tủy.
+ Đặt lại diện gãy và các mảnh rời nếu có.
+ Đặt phương tiện kết xương: đinh nội tủy hoặc nẹp vít.
+ Ghép xương xốp tự thân lấy từ mào chậu.
+ Thả ga rô và cầm máu.
+ Đặt 1 dẫn lưu.
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU MỔ
- Nếu kết hợp xương vững: cho tập vận động sớm các khớp lân cận. Tập đi có nạng sau 2 - 3 tháng, độ tỳ tăng dần. Bỏ nạng sau 4 tháng.
- Dùng kháng sinh, giảm đau, chống phù nề 5 - 7 ngày.
- Rút dẫn lưu sau 48 giờ
- Tháo phương tiện kết hợp xương sau 18 tháng nếu xương liền tốt
VII. TAI BIẾN VÀ XỬ TRÍ
Nhiễm khuẩn vết mổ: thay băng, dùng kháng sinh theo kháng sinh đồ.
Trường hợp nặng nhiễm khuẩn vào ổ gãy phải tháo phương tiện kết hợp xương.
41. PHẪU THUẬT ĐIỀU TRỊ KHỚP GIẢ XƯƠNG CHÀY BẨM SINH CÓ GHÉP XƯƠNG
I. ĐẠI CƯƠNG
Khớp giả xương chày bẩm sinh hiếm gặp, tỷ lệ 1/250.000 trẻ, phần lớn phối hợp các bệnh lý như u xơ thần kinh.
II. CHỈ ĐỊNH
- Khớp giả xương chày bẩm sinh đã được chẩn đoán nên được ghép xương sớm.
- Khớp giả xương chày bẩm sinh đã bị gãy xương
III. CHỐNG CHỈ ĐỊNH
Những trường hợp ngắn chi nhiều (> 7 cm), đã phẫu thuật nhiều lần nhưng thất bại, cứng khớp, mất chức năng cần cân nhắc chỉ định cắt cụt chi.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện: ga rô, dụng cụ để lấy xương ghép
3. Người bệnh: vệ sinh sạch sẽ, cắt móng. Nhịn ăn uống 6 giờ trước phẫu thuật.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Vô cảm: gây mê nội khí quản hoặc gây tê tủy sống
- Phẫu thuật lấy xương xốp tại mào chậu
- Phẫu thuật ghép xương:
+ Đường rạch: rạch da đường trước ngoài (phía ngoài mào chày khoảng 1 cm)
+ Bộc lộ ổ khớp giả xương chày và phần xương lành phía trên và dưới ổ khớp giả.
+ Lấy bỏ tổ chức xơ và xương tại ổ khớp giả tới phần xương lành, có ống tủy bình thường.
+ Khoan thông ống tủy.
+ Đặt lại xương và phương tiện kết xương nếu có (đinh nội tủy, nẹp vít).
+ Ghép xương xốp tự thân lấy từ mào chậu vào ổ gãy.
+ Thả ga rô và cầm máu.
+ Đặt 1 dẫn lưu.
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU MỔ
- Dùng kháng sinh, giảm đau, chống phù nề 5 - 7 ngày.
- Rút dẫn lưu sau 48 giờ.
- Bó bột đùi cẳng bàn chân, thời gian 3 - 9 tháng. Tập tỳ đè tăng dần.
VII. TAI BIẾN VÀ XỬ TRÍ
- Cứng khớp cổ chân
- Gãy xương lại: bó bột, thay phương tiện kết hợp xương, ghép xương
- Biến dạng trục cổ chân
- Ngắn chi
42. PHẪU THUẬT TẠO HÌNH HAY THAY DÂY CHẰNG CHÉO TRƯỚC KHỚP GỐI (MỔ MỞ)
I. ĐẠI CƯƠNG
Dây chằng chéo trước có vai trò làm vững khớp gối, khi bị đứt khiến gối mất vững, khớp lỏng, có dấu hiệu ngăn kéo trước. Để tạo hình dây chằng chéo trước có nhiều phương pháp và vật liệu thay thế khác nhau như gân bánh chè, gân Hamstring, gân đồng loại…
II. CHỈ ĐỊNH
- Đứt dây chằng chéo trước khớp gối đã được chẩn đoán trên lâm sàng và chẩn đoán hình ảnh (cộng hưởng từ), gối lỏng, dấu hiệu ngăn kéo trước rõ, Pivot shift test (+).
III. CHỐNG CHỈ ĐỊNH
- Khớp gối cứng hoặc hạn chế gấp duỗi nhiều
- Vết thương phần mềm viêm nhiễm
- Còn rối loạn dinh dưỡng nặng: sưng nề, nhiều nốt phỏng...
- Có các bệnh toàn thân nặng chưa được Điều trị ổn định: đái tháo đường, cao huyết áp...
IV. CHUẨN BỊ
1. Người thực hiện: phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện: ga rô, khoan, kim dẫn đường, vít chèn
3. Người bệnh: vệ sinh sạch sẽ, cắt móng, cạo lông chân. Nhịn ăn uống 6 giờ trước phẫu thuật.
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Vô cảm: gây mê nội khí quản hoặc gây tê tủy sống
- Phẫu thuật tạo hình dây chằng chéo trước bằng gân bánh chè:
+ Đường rạch: rạch da thẳng trước gối, dài 8 - 10 cm
+ Bộc lộ gân bánh chè. Lấy 1/3 giữa gân bánh chè cùng với chốt xương bánh chè và xương chày, kích thước chốt xương khoảng 7 - 10 mm, chiều dài gân khoảng 70 - 90 mm.
+ Mở vào khớp gối, bộc lộ khe liên lồi cầu xương đùi.
+ Khoan đường hầm từ xương chày lên xương đùi theo đúng vị trí bám của dây chằng chéo trước.
+ Dùng kim dẫn đường để kéo gân bánh chè từ đường hầm xương chày lên xương đùi.
+ Cố định gân (phần chốt xương) trong đường hầm bằng vít chèn
+ Bơm rửa khớp gối
+ Thả ga rô và cầm máu
+ Khâu phục hồi bao khớp và các lớp theo giải phẫu
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU MỔ
- Dùng kháng sinh, giảm đau, chống phù nề 3 - 5 ngày.
- Đeo nẹp duỗi gối, đi lại với nạng trợ đỡ 3 - 4 tuần.
- Tập vận động không tỳ rồi có tỳ tăng dần.
VII. TAI BIẾN VÀ XỬ TRÍ
- Nhiễm khuẩn vết mổ: thay băng, dùng kháng sinh theo kháng sinh đồ. Trường hợp nặng nhiễm khuẩn vào khớp phải làm sạch, dẫn lưu mủ, bơm rửa kỹ khớp gối.
- Hạn chế vận động gối: tập phục hồi chức năng sớm
I. ĐẠI CƯƠNG
Vùng cẳng chân được xác định là vùng giữa khoảng từ dưới lồi củ trước xương chày 2 khoát ngón tay (5cm) đến trên khe khớp cổ chân 2 khoát ngón tay (5cm). Trong nhiều trường hợp buộc phải cắt cụt cẳng chân cần nhớ một số đặc điểm giải phẫu và kỹ thuật quan trọng nhằm đạt được kết quả phẫu thuật tối ưu.
II. CHỈ ĐỊNH
- Những tổn thương dập nát vùng cổ bàn chân, vùng 1/3 giữa và 1/3 dưới cẳng chân không còn khả năng bảo tồn
- Hoại tử vùng cẳng bàn chân do tắc mạch ở những người bệnh bị các bệnh mạn tính như đái tháo đường, tim mạch hoặc hội chứng khoang vùng cẳng chân
- Sửa chữa mỏm cụt cũ để tiện cho việc sử dụng chân giả
III. CHỐNG CHỈ ĐỊNH
- Những tổn thương dập nát sát vùng gối, để tiện lắp chân giả, nên cắt cụt lên đùi
- Hoại tử vùng cẳng chân nhưng tắc mạch ở vùng đùi
IV. CHUẨN BỊ
1. Người thực hiện: Phẫu thuật viên chấn thương chỉnh hình
2. Phương tiện: Garo, dao cắt cơ, cưa xương, dũa xương, chỉ khâu
3. Người bệnh: Các xét nghiệm trong giới hạn bình thường
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Tùy người bệnh có thể gây mê nội khí quản hoặc gây tê tủy sống
2. Tư thế
- Người bệnh nằm ngửa, cẳng chân định cắt thò ra ngoài bàn. Đặt garô ở 1/3 dưới đùi.
- Phẫu thuật viên đứng sao cho tay trái hướng về gốc chi người bệnh.
Người phụ đứng đối diện.
3. Rạch da
- Thông thường người ta sử dụng vạt da hình chữ U. Chiều dài của vạt là một đường kính trước sau chỗ định cưa xương.
Cạnh trong của vạt đi dọc theo bờ sau trong xương chày, cạnh ngoài của vạt đi theo vách liên cơ giữa cơ tam đầu cẳng chân và cơ mác. Hai đầu trên của hai cạnh trong và ngoài của vạt ở hơn mức cưa xương độ 1 - 1,5cm để tạo Điều kiện thuận lợi vén vạt lên cao khi cưa xương.
- Do đặc điểm lớp cơ ở cẳng chân (cơ khu trước mỏng, cơ khu sau dày) nên thường cắt vạt hình chữ nhật, vạt trước bằng 0,5, vạt sau bằng 1,5 đường kính trước sau chỗ định cưa xương để dùng vạt sau che phủ mỏm cụt.
- Trường hợp phần mềm ở phía sau bị tổn thương quá nhiều, không đủ khả năng tạo vạt, che đậy mỏm cụt thì có thể dùng vạt dài ở phía trước, vạt ngắn ở phía sau. Mục đích cuối cùng là làm sao có đủ phần mềm bọc mỏm cụt.
4. Các thì mổ
| + Thì 1: Cắt vạt trước. - Cẳng chân ở tư thế duỗi. - Cắt da và tổ chức dưới da. - Cắt cơ chày trước, cơ duỗi và động mạch chày trước ngang mức da co, dây thần kinh chày trước cắt ngang mức cưa xương. Do nhóm cơ nằm giữa hai xương, để cắt thuận lợi phải dùng dao rạch dọc hai bên khối cơ này ở mặt ngoài xương chày và mặt trong xương mác, rồi dùng mũi dao cắt ngang cơ cho tới màng liên cốt, sau đó cắt khối cơ mác bên. |
|
+ Thì 2: Cắt vạt sau.
Người phụ đứng về phía đầu chi giơ cao chân và gập đùi hoặc xoay đùi ra ngoài.
- Cắt da, tổ chức dưới da, sau đó cắt lớp cơ nông ngang mức da co.
- Tìm mạch máu, thần kinh cặp và cắt giữa hai kìm.
- Vén lớp cơ nông lên đến mức cưa xương, cắt lớp cơ sâu ngang mức cưa xương. Dùng dao cắt các thớ cơ còn sót lại và màng liên cốt theo hình số 8.
- Dùng đĩa vén cơ hoặc gạc 3 đầu vén cơ khu trước, cơ khu sau lên trên mức cưa xương.
| + Thì 3: Cưa xương. - Cắt cốt mạc vòng quanh thân 2 xương, lóc cốt mạc xuống dưới. - Cưa xương chày trước: Cưa chéo vát mào chày từ trên xuống dưới, sau đó để lưỡi cưa thẳng góc với xương chày, cưa được 1/2 bề dày của xương chày thì dừng lại. Chuyển sang cưa xương mác. |
|
- Cưa xương mác chếch từ trên xuống dưới, từ ngoài vào trong cao hơn mức cưa xương chày 1 - 2cm.
- Tiếp tục cưa đứt xương chày.
- Dũa nhẵn đầu xương.
- Cầm máu ống tủy xương chày bằng dung dịch mặn đẳng trương ấm.
+ Thì 4: Kết thúc cuộc mổ.
- Rửa sạch mỏm cụt bằng dung dịch mặn đẳng trương ấm.
- XỬ TRÍ mạch máu thần kinh theo nguyên tắc (riêng động mạch chày sau thắt buộc ngang mức cưa xương).
- Nới từ từ garô, cầm máu bổ sung.
- Đóng kín mỏm cụt khi có chỉ định: cần thiết đặt dẫn lưu 48h
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Kháng sinh toàn thân 7 - 10 ngày
- Băng ép đầu mỏm cụt
- Tập vận động khớp gối, khớp háng
VII. BIẾN CHỨNG VÀ XỬ TRÍ
- Hoại tử mỏm cụt: mổ sửa lại mỏm cụt
- Chảy máu sau mổ: băng ép nếu không được mở mỏm cụt cầm máu
- Nhiễm trùng mỏm cụt: cắt chỉ cách quãng, tăng liều kháng sinh hoặc thay kháng sinh khác
44. CỐ ĐỊNH NGOÀI ĐIỀU TRỊ GÃY HỞ XƯƠNG CẲNG CHÂN
I. ĐẠI CƯƠNG
1. Định nghĩa:
Gãy xương hở là tình trạng gãy xương có sự phá vỡ lớp da và mô mềm dưới da, thông trực tiếp vào ổ gãy và ổ máu tụ quanh ổ gãy. Gãy hở thân hai xương cẳng chân là những ổ gãy hở nằm trong khoảng dưới lồi củ trước xương chày khoảng 5cm và trên khe khớp cổ chân khoảng 5cm (2 khoát ngón tay).
2. Phân loại gãy hở theo Gustilo & Anderson
- Độ I: Năng lượng gây chấn thương thấp, tổn thương mô mềm ít, vết thương < 1cm
- Độ II: Năng lượng gây chấn thương cao, rách da > 1cm, vấy bẩn ít
- Độ IIIA: Năng lượng gây chấn thương cao, còn đủ mô mềm che phủ
- Độ IIIB: Năng lượng gây chấn thương cao, bóc tách mô mềm rộng lớn, không đủ mô mềm để che phủ, vấy bẩn nặng
- Độ IIIC: Tổn thương mạch máu cần được phẫu thuật sửa chữa
II. CHỈ ĐỊNH
- Gãy hở nặng (Gustilo 2, 3a, 3b,3c)
- Gãy kín kèm tổn thương phần mềm nặng
- Gãy hở kèm mất xương
- Hội chứng chèn ép khoang sau mổ giải ép cân mạc khoang
- Phối hợp với kết hợp xương bên trong
- Kéo dài chi hoặc chuyển dịch một đoạn xương
- Gãy hở mà tổ chức phần mềm bị vấy bẩn nhiều
- Trật khớp hay gãy xương kèm trật khớp
- Gãy phức tạp quanh khớp
III. CHUẨN BỊ
1. Người thực hiện: Phẫu thuật viên chuyên khoa chấn thương chỉnh hình
2. Phương tiện: Garo, dao, bộ khung cố định ngoài, chỉ khâu
3. Người bệnh: Các xét nghiệm trong giới hạn bình thường
IV. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Tùy từng người bệnh có thể gây mê nội khí quản hoặc gây tê tủy sống
2. Tư thế:
- Người bệnh nằm ngửa, cẳng chân định cắt thò ra ngoài bàn. Đặt garô ở 1/3 dưới đùi
- Phẫu thuật viên đứng sao cho tay trái hướng về gốc chi người bệnh.
- Người phụ đứng đối diện.
3. Các bước tiến hành:
- Làm sạch ổ gãy, loại bỏ các thành phần vấy bẩn, ngăn ngừa hoặc làm giảm các biến chứng nhiễm trùng, tổn thương mô mềm thêm
* Lấy bỏ các mảnh xương vấy bẩn, không còn mạch máu nuôi
* Bảo vệ các mô mềm còn dính vào mảnh xương
* Giữ lại các mảnh xương chính
* Bằng mọi giá, phải giữ lại các mảnh xương của mặt khớp
* Tránh: khoảng chết, vết thương căng
* Cắt lọc kỹ càng các tổ chức cơ đụng dập, giữ lại cơ còn phản xạ, còn máu nuôi dưỡng
- Đặt lại xương về giải phẫu
- Sử dụng khung cố định ngoài phải đạt được các yêu cầu
· Các đinh cách xa nhau
· Các thanh dọc nằm gần xương
· Đinh được dự ứng lực
· Số thanh dọc: hai tốt hơn một
· Phải bảo đảm đinh xuyên qua được vỏ xương đối diện:
+ Đo chiều dài đinh bằng cảm giác chạm vỏ xương đối diện
+ Nếu dùng loại đinh tự khoan, mũi đinh chỉ vừa thủng vỏ đối diện
- Khi phần mềm bị tổn thương nặng, nên thêm 1 đinh vào xương bàn 1 để giữ bàn chân ở 90o, nhằm ngăn ngừa bàn chân co rút gập lòng
- Che phủ lại được các thành phần quan trọng như thần kinh, mạch máu, gân, xương còn sống
V. ĐIỀU TRỊ SAU PHẪU THUẬT
- Sử dụng kháng sinh toàn thân tùy thuộc tác nhân gây bệnh phổ biến
- Nếu khung cố định ngoài là phương tiện kết hợp xương cuối cùng: khuyến khích người bệnh sớm đi chống chân hằng ngày, khởi đầu với mức 10-15 kg
- Ngay khi nhìn thấy được can xương và lâm sàng có ổ gãy vững, người bệnh được phép đi với sức nặng chịu hoàn toàn trên chân gãy
- Sau khi tháo khung cố định ngoài, nên cẩn thận bó bột hoặc mang nẹp bảo vệ cẳng chân thêm một thời gian
VII. BIẾN CHỨNG VÀ XỬ TRÍ
- Chảy máu do khoan vào mạch máu: Mở rộng vết thương tìm thương tổn xử trí theo thương tổn
- Nhiễm trùng chân đinh: chăm sóc chân đinh hàng ngày nếu có nguy cơ nhiễm trùng lan rộng có thể phải tháo dụng cụ sớm
I. ĐẠI CƯƠNG
Xương sên đóng vai trò quan trọng trong việc chịu lực của cơ thể ở vùng bàn chân. Khi xương sên gãy mạch máu nuôi xương thường dễ bị tổn thương dẫn đến xương chậm liền hoặc tiêu xương sên
Phân loại gãy xương sên theo Hawkins 1970:
- Kiểu 1: Gãy cổ xương sên không di lệch
- Kiểu 2: Gãy cổ xương sên di lệch kèm theo trật một phần hoặc hoàn toàn khớp sên gót, khớp chày sên bình thường
- Kiểu 3: Gãy di lệch cổ xương sên và trật thân xương sên ra ngoài khỏi khớp chày sên, sên gót
II. CHỈ ĐỊNH
- Gãy hở xương sên
- Gãy xương sên kiểu 3
- Gãy xương sên kiểu 2 mà nắn bó bột thất bại
III. CHỐNG CHỈ ĐỊNH
- Gãy xương sên kiểu 1
IV. CHUẨN BỊ
1. Người thực hiện: Phẫu thuật viên chấn thương chỉnh hình
2. Phương tiện: Garo, chỉ khâu
3. Người bệnh: Các xét nghiệm trong giới hạn bình thường
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Tùy từng người bệnh có thể gây mê nội khí quản hoặc gây tê tủy sống
2. Tư thế:
- Người bệnh nằm ngửa, có toan kê dưới cẳng chân. Đặt garô đùi
- Phẫu thuật viên đứng sao cho tay trái hướng về gốc chi người bệnh.
- Người phụ đứng đối diện.
3. Kỹ thuật:
- Rạch da theo 2 đường trước ngoài và trước trong vào khớp cổ chân
- Phẫu tích bộc lộ xương sên, vào cổ xương sên ở phía trong gân chày trước
Đặt lại mảnh gãy, cố định bằng hai vít xốp hoặc hai đinh Kirschner song song theo trục
Bó bột cẳng bàn chân, để bàn chân đỗ nhẹ không tỳ trong 8 - 12 tuần.
VI. CHĂM SÓC SAU MỔ
- Kháng sinh
- Truyền dịch
VII. BIẾN CHỨNG VÀ XỬ TRÍ
- Hoại tử da, nhiễm trùng: cắt lọc sạch che kín khớp bằng các vạt tổ chức lân cận hoặc vạt tổ chức có cuống mạch nuôi
- Chậm liền và không liền: có thể mổ ghép xương tự thân
- Can lệch: phá can, kết hợp lại xương và ghép xương tự thân
- Hoại tử vô mạch: Làm cứng khớp cổ chân
- Viêm khớp cổ chân và khớp sên gót: Điều trị như một viêm mủ khớp.
46. KẾT HỢP XƯƠNG ĐIỀU TRỊ GÃY XƯƠNG BÀN CHÂN, NGÓN CHÂN
I. ĐẠI CƯƠNG
Gãy xương vùng bàn chân và ngón chân đa phần Điều trị bằng nắn bó bột, tuy nhiên gần đây do nhu cầu chất lượng cuộc sống ngày càng được nâng cao, nhiều trường hợp di lệch các ngón chân sau bó bột khiến cho người bệnh đi lại khó khăn, do vậy việc chỉ định phẫu thuật gần được mở rộng.
II. CHỈ ĐỊNH
- Gãy xương bàn chân, ngón chân I, V di lệch
- Gãy nhiều xương bàn chân, ngón chân di lệch
- Gãy xương có kèm theo tổn thương phần mềm nặng
- Gãy xương kèm theo hội chứng khoang bàn chân
III. CHỐNG CHỈ ĐỊNH
Gãy xương kèm theo nhiễm trùng nặng
IV. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Tùy từng người bệnh có thể gây mê nội khí quản hoặc gây tê tủy sống
2. Tư thế
- Người bệnh nằm ngửa, có toan kê dưới cẳng chân. Đặt garô ở 1/3 dưới đùi
- Phẫu thuật viên đứng sao cho tay trái hướng về gốc chi người bệnh
- Người phụ đứng đối diện.
3. Kỹ thuật
- Đối với các ngón chân: Rạch da ở vị trí mu các ngón chân
- Đối với gãy xương vùng bàn chân:
+ Nếu gãy xương bàn 4, 5: Đường rạch da ở mặt mu chân, dọc giữa đốt bàn 4, 5, mở da, cân mạc, cắt mở các nhánh dưới dây chằng hình chạc. Mục đích vừa vào ổ gãy, vừa giải phóng khoang bàn chân
- Đối với gãy xương ngón 1: Rạch da dọc theo đốt 1 bàn chân
- Phẫu tích bộc lộ ổ gãy, làm sạch và đặt xương về giải phẫu. Có thể kết hợp xương bằng nẹp vít mini chuyên dụng hoặc kết hợp xương bằng găm 2 kim Kirschner chéo nội tủy, đường vào là vết thương dưới lồi cầu của đầu xa xương đốt ngón chân hoặc xương bàn chân
- Khâu đóng da và tổ chức dưới da đảm bảo che xương kín, Bó bốt bột tăng cường trong 6 tuần
V. CHĂM SÓC SAU MỔ
- Kháng sinh toàn thân
- Thay băng 2 ngày một lần
VI. BIẾN CHỨNG VÀ XỬ TRÍ
- Nhiễm trùng: thay băng hằng ngày, tăng liều kháng sinh hoặc thay kháng sinh khác
- Hoại tử ngón: xử trí theo thương tổn cụ thể
47. PHẪU THUẬT ĐIỀU TRỊ GÃY MẮT CÁ CHÂN
I. ĐẠI CƯƠNG
Gãy mắt cá chân là loại gãy phổ biến hàng đầu trong các loại gãy chịu trọng lượng cơ thể, thường gặp nhất ở phụ nữ lớn tuổi trong đó chủ yếu là gãy một hoặc hai mắt cá
Phân loại dựa theo vị trí của ổ gãy xương mác so với gọng chày mác.
+ Weber A: Xương mác gãy dưới gọng
+ Weber B: Xương mác gãy ngang gọng
+ Weber C: Xương mác gãy trên gọng
- Xương mác gãy càng cao, tổn thương càng nặng
II. CHỈ ĐỊNH
- Nắn kín thất bại
- Gãy có di lệch
- Gãy không vững
- Mặt khớp cập kênh
III. CHỐNG CHỈ ĐỊNH
- Gãy không di lệch
- Gãy vững
- Khớp chày-mác dưới còn nguyên vẹn
IV. CHUẨN BỊ
- Người thực hiện: Phẫu thuật viên chấn thương chỉnh hình
- Phương tiện: Garo, dao cắt cơ, cưa xương, dũa xương, chỉ khâu
- Người bệnh: Các xét nghiệm trong giới hạn bình thường
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Tùy từng người bệnh có thể gây mê nội khí quản hoặc gây tê tủy sống
2. Tư thế
- Người bệnh nằm ngửa, cẳng bàn chân kê cao. Đặt garô ở 1/3 dưới đùi
- Phẫu thuật viên đứng sao cho tay trái hướng về gốc chi người bệnh.
- Người phụ đứng đối diện.
3. Đặt lại xương về giải phẫu, tùy thuộc vào vị trí gãy mà lựa chọn phương tiện kết hợp xương khác nhau
3.1.Mảnh gãy mắt cá trong nhỏ: Nắn phục hồi giải phẫu, đảm bảo chiều dài, hết xoay, đặt lại gọng chày-mác. Néo ép với kim và chỉ thép
3.2. Gãy mắt cá ngoài: Cố định xương phải vững chắc nên yêu cầu phải nén hai mặt gãy & trung hòa lực. Sử dụng nẹp bắt cầu, vít ngang gọng chày - mác
3.3 Cố định gọng chày - mác: Khi gọng chày - mác mất vững
- Cố định vít ngang gọng chày-mác
- Tháo vít cố định gọng chày-mác trước khi cho người bệnh đi chống chân chịu sức nặng cơ thể
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Bất động có bảo vệ & nâng cao chân
→ Vết thương lành sau 7 - 10 ngày
- Nẹp tháo ra được & tập cổ chân để có tầm vận động khớp sớm
- Bột cẳng - bàn chân
- Cho phép đi chống chân chịu sức nặng cơ thể tùy thuộc vào loại gãy
- Các tổn thương trong khớp (tuân theo các nguyên tắc)
- Phục hồi
- Độ vững & Sự hòa hợp giữa hai mặt khớp
- Chức năng bình thường
VII. BIẾN CHỨNG SAU MỔ VÀ XỬ TRÍ
- Chảy máu sau mổ: băng ép nếu không được mở vết mổ cầm máu
- Nhiễm trùng: thay băng hàng ngày, tăng liều kháng sinh hoặc thay kháng sinh khác.
48. PHẪU THUẬT NỐI GÂN ACHILLE
I. ĐẠI CƯƠNG
Đứt gân Achille là một tổn thương gân hay gặp có thể là do sang chấn đột ngột (tai nạn giao thông), do bị chém vào vùng gân hoặc do các sang chấn tích tụ lâu ngày khi chơi thể thao. Nhiều trường hợp hai đầu gân Achille bị mủn nát buộc phải cắt lọc và có thái độ xử trí đúng đắn mới có thể đưa người bệnh về cuộc sống bình thường
II. CHỈ ĐỊNH
Đứt gân Achille không kèm theo nhiễm trùng vùng gân Achille
III. CHUẨN BỊ
1. Người thực hiện: Phẫu thuật viên chấn thương chỉnh hình
2. Phương tiện: Garo, chỉ khâu
3. Người bệnh: Các xét nghiệm trong giới hạn bình thường
IV. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Tùy từng người bệnh có thể gây mê nội khí quản hoặc gây tê tủy sống
2. Tư thế
- Người bệnh nằm sấp, có toan kê dưới cẳng chân. Đặt garô ở 1/3 dưới đùi
- Phẫu thuật viên đứng sao cho tay trái hướng về gốc chi người bệnh. Người phụ đứng đối diện.
3. Kỹ thuật
- Rạch da khoảng 10cm theo chiều dọc cạnh bờ gân gót
- Mở da, cân và các mô quanh gân, tách bộc lộ hai đầu gân đứt
- Đánh giá hai đầu gân đứt: Nếu hai đầu gân gọn, sạch, có thể khâu nối gân đứt ngay. Nếu hai đầu gân đứt nham nhở, phải cắt lọc hai đầu gân đứt và kéo dài đầu trên gân trước khi khâu.
- Khâu nối gân theo phương pháp Kessle - Tazzima, dùng chỉ không tiêu cỡ lớn
- Có thể khâu tăng cường quanh gân Achille bằng gân cơ gan chân gầy hoặc gân gấp ngón 1
- Đóng da và tổ chức dưới da sao cho che kín hết gân
- Bó bốt bột rạch dọc cổ bàn chân duỗi hết
V. CHĂM SÓC SAU MỔ
- Kháng sinh toàn thân
- Thay bột 2 tuần một lần đưa dần cổ bàn chân về 90 độ
VI. BIẾN CHỨNG SAU MỔ
- Chảy máu: băng ép nếu không được mở vết mổ cầm máu
- Nhiễm trùng: tăng liều kháng sinh hoặc thay kháng sinh khác
- Đứt lại gân Achille: mổ nối lại hoặc tạo hình lại
I. ĐẠI CƯƠNG
Tổn thương vùng bàn chân trước hay gặp trong chiến tranh thời xưa do ngã ngựa (gãy Lisfranc) hoặc trong tai nạn lao động, tai nạn sinh hoạt. Trong trường hợp không thể bảo tồn được buộc phải cắt cụt nửa bàn chân trước thì luôn luôn phải tuân thủ theo nguyên tắc: mỏm cụt càng dài bao nhiêu càng tốt
II. CHỈ ĐỊNH
- Tổn thương dập nát vùng bàn ngón chân (Tháo khớp bàn ngón chân)
- Tổn thương dập nát các xương bàn chân (Cưa ngang xương bàn chân)
III. CHUẨN BỊ
- Người thực hiện: Phẫu thuật viên chấn thương chỉnh hình
- Phương tiện: Garo, dao cắt cơ, cưa xương, dũa xương, chỉ khâu
- Người bệnh: Các xét nghiệm trong giới hạn bình thường
IV. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Tùy người bệnh có thể gây mê nội khí quản hoặc gây tê tủy sống.
2. Tư thế
- Người bệnh nằm ngửa, có toan kê dưới cẳng chân. Đặt garô ở 1/3 dưới đùi
- Phẫu thuật viên đứng sao cho tay trái hướng về gốc chi người bệnh.
- Người phụ đứng đối diện.
3. Kỹ thuật
- Đường rạch da trên mu bàn chân ngang với vùng sẽ cưa xương
- Cắt da, gân và màng xương
- Cắt vạt da ở gan chân càng dài càng tốt, tới sát xương
- Dùng dụng cụ lóc rời vạt da gan chân tới vùng định cưa xương
- Cưa ngang các đốt 1, 2 của bàn chân, cưa các đốt 3, 4, 5 hơi vát chéo ra sau và ra ngoài
- Dũa tròn các cạnh đầu xương
- Bơm rửa sạch các vụn xương
- Khâu đính các cơ vùng gan chân và các mỏm cụt gân duỗi
- Đặt dẫn lưu và đóng da
V. CHĂM SÓC SAU MỔ
- Kháng sinh toàn thân
- Băng ép mỏm cụt
- Thay băng hàng ngày
VI. BIẾN CHỨNG VÀ XỬ TRÍ
- Chảy máu: băng ép nếu không được mở vết thương cầm máu
- Nhiễm trùng: tăng liều kháng sinh hoặc thay kháng sinh khác
I. ĐẠI CƯƠNG
Là phẫu thuật ngoài khớp, nắn, cố định vững chắc vùng liên mấu chuyển và dưới mấu chuyển bằng đinh nẹp một khối hoặc nẹp vít, cho phép người bệnh vận động sớm.
II. CHỈ ĐỊNH
- Gãy liên mấu chuyển
- Gãy vùng mấu chuyển xương đùi
- Gãy sát dưới mấu chuyển xương đùi
III. CHỐNG CHỈ ĐỊNH
Người bệnh quá yếu không chịu được phẫu thuật, hoặc đang có bệnh nhiễm khuẩn tiến triển
IV. CHUẨN BỊ
1.Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2.Phương tiện
- Thước đo góc để găm kim kirschner theo góc của nẹp, khoan để tạo đường dẫn phần đinh vào cổ mấu chuyển đùi, đinh nẹp vít, dụng cụ uốn nẹp vít (trong trường hợp dung nẹp vít).
- Bàn phẫu thuật chấn thương chỉnh hình
- Dao điện
- Máy Xquang có màn tăng sáng
- Dự trữ máu nếu cần
3. Người bệnh
Vệ sinh thân thể, nhịn ăn uống trước 6h, được giải thích về cuộc mổ
4. Hồ sơ bệnh án: Theo quy định
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm
Tê tủy sống hoặc gây mê nội khí quản
2. Tư thế
Người bệnh nằm ngửa trên bàn chỉnh hình. Kê mông nghiêng khoảng 20 - 30 độ
3. Kỹ thuật
- Rạch da theo đường định hướng từ gai chậu trước trên, mấu chuyển lớn, lối cầu ngoài xương đùi. Độ dài của đường rạch da phụ thuộc vào độ dài của nẹp.
- Cắt cơ căng cân đùi, bộc lộ cơ rộng ngoài, cắt điểm bám cơ rộng ngoài cách 1cm ở mào cân dưới mấu chuyển và mặt ngoài đùi, tách cơ rộng ngoài từ sau ra trước, bộc lộ thân xương đùi.
- Bộc lộ vùng cổ mấu chuyển xương đùi, tách vào vách gian cơ giữa cơ thẳng đùi và cơ mông nhỡ, bộc lộ bao khớp háng phía trước, cắt bao khớp, bộc lộ vùng cổ mấu chuyển xương đùi.
- Nắn lại xương
- Kết hợp xương:
+ Xác định điểm găm kim Kirschner để dẫn đường: 3 cm dưới mấu chuyển lớn, ở giữa mặt ngoài xương đùi. Góc của kim với xương đùi là góc của nẹp (thường là 135o). Vị trí của kim ở giữa cổ xương đùi và tâm của chỏm xương đùi.
+ Khoan nhỏ có nòng theo kim dẫn đường cách sụn khoảng 3 - 4mm, có thể dùng Xquang để kiểm tra.
+ Khoan mũi to theo kích thước của đinh ở vùng mấu chuyển lớn.
+ Lấy bỏ mũi khoan chỉ để lại kim, đóng dần đinh vào mấu chuyển cổ xương đùi, luôn hướng cho phần nẹp đúng vào phần ngoài mặt trên xương đùi. Đóng chặt đinh để ép chặt xương gãy.
+ Bắt vít chặt phần nẹp vào thân xương đùi
+ Kiểm tra biên độ vận động khớp háng, độ vững của ổ gãy, rửa sạch vết thương, cắt lọc cơ dập nát.
- Đặt dẫn lưu
- Đóng vết mổ theo lớp từ sâu ra nông, cơ, cân, tổ chức dưới da, da
- Băng vô khuẩn vết mổ
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
1. Điều trị kháng sinh 5 - 7 ngày
2. Rút dẫn lưu khi chảy < = 30ml dịch 1 ngày.
3. Nếu kết hợp xương vững chắc cho người bệnh ngồi dậy sớm, tập vận động khớp lân cận, đi 2 nạng sau 4 tuần, bổ nạng sau 3 tháng.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Chảy máu: xử trí mổ lại cầm máu, lấy mấu tụ.
2. Nhiễm trùng: thay băng hàng ngày, cấy vi khuẩn vết mổ điều trị kháng sinh
theo kháng sinh đồ, nếu không đỡ tháo bỏ dụng cụ kết hợp xương.
3. Đinh nẹp vít không đúng vị trí: nếu ổ gãy vững thì để nguyên nẹp vít, theo dõi và tháo sớm khi cal xương vững. nếu không vững thì mổ lại đặt lại nẹp vít.
51. KẾT HỢP XƯƠNG ĐÙI BẰNG NẸP VÍT
I. ĐẠI CƯƠNG
Xương đùi là 1 xương dài nhất cơ thể, có nhiều cơ xung quanh nên khi gãy xương đùi, thường không điều trị bảo tồn được mà phải mổ kết hợp xương. Bài viết này trình bày kỹ thuật kết hợp xương đùi bằng nẹp vít.
II. CHỈ ĐỊNH
Gãy xương đùi di lệch
III. CHỐNG CHỈ ĐỊNH
- Tình trạng toàn thân không cho phép
- Gãy xương đùi ít lệch ở trẻ em
- Gãy xương hở
IV. CHUẨN BỊ
- Bộ dụng cụ mổ xương: pince, kéo, farabeuf, kìm cặp xương …
- Nẹp vít bản rộng, vít xương đường kính 4.5mm và vít xốp đường kính 6.5mm.
- Dao điện
- Phẫu thuật viên chấn thương chỉnh hình, 2 phụ phẫu thuật và dụng cụ viên
V. CÁC BƯỚC TIẾN HÀNH
- Gây mê toàn thân hoặc tê tủy sống hay ngoài màng cứng
- Tư thế người bệnh nằm ngửa, kê độn ở dưới mông cùng bên
- Sát trùng vùng mổ rộng rãi
- Rạch da theo đường định hướng từ mấu chuyển lớn đến lồi cầu ngoài xương đùi
- Bóc tách cơ vào xương theo vách gian cơ ngoài
- Dùng kìm cặp xương nâng và làm sạch hai đầu xương gãy
- Đặt lại xương gãy
- Dùng nẹp bản rộng 10 lỗ hoặc hơn tùy theo mức độ phức tạp của ổ gãy, cố gắng đảm bảo ở mỗi phía có thể bắt được 4 hoặc 5 vít.
- Khoan với mũi khoan đường kính 3.5 mm
- Dùng thước xác định chiều dài lỗ khoan
- Bắt vít với chiều dài bằng chiều dài đã đo
- Bơm rửa, cầm máu
- Dẫn lưu vùng mổ
- Phục hồi phần mềm theo giải phẫu
- Băng
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
- Toàn trạng
- Mạch mu chân và chày sau, vận động và cảm giác các ngón chân
- Dẫn lưu
- Tình trạng vết mổ
- Kê chân cao, dùng kháng sinh đường tiêm 5 - 7 ngày
VII. BIẾN CHỨNG VÀ XỬ TRÍ
- Nếu có nguy cơ chảy máu nghi do tai biến vào mạch máu trong phẫu thuật thì có thể phải mổ lại kiểm tra.
- Nếu có biểu hiện nhiễm trùng thì săn sóc vết thương, tách chỉ, thay kháng sinh, …
52. KẾT HỢP XƯƠNG TRONG GÃY MÂM CHẦY
I. ĐẠI CƯƠNG
Gãy mâm chầy là 1 trong những thương tổn khó của gãy xương. Việc Điều trị nhằm phục hồi diện khớp, chiều dài và trục chi. Thương tổn 1 số trường hợp không chỉ đơn thuần là xương mà có thể phối hợp với tổn thương dây chằng.
II. CHỈ ĐỊNH
Gãy mâm chầy di lệch
III. CHỐNG CHỈ ĐỊNH
- Gãy hở mâm chầy
- Gãy mâm chầy có biến chứng hội chứng khoang
IV. CHUẨN BỊ
- Garo hơi hoặc garo chun
- Bộ dụng cụ kết hợp xương: pince, kéo, farabeuf, kìm cặp xương, …
- Nẹp bản hẹp, nẹp chữ T, chữ L, vít xương đường kính 4.5mm, vít xốp đường kính 6.5mm, kim Kirchner các cỡ
- Phẫu thuật viên chấn thương chỉnh hình, 2 phụ phẫu thuật và dụng cụ viên
V. CÁC BƯỚC TIẾN HÀNH
- Gây mê toàn thân hoặc gây tê tủy sống
- Garo 1/3 trên đùi sau khi dồn máu
- Rạch da dọc bờ ngoài xương chầy, cách mào chầy 1cm, kéo dài lên trên, vòng theo mâm chầy ngoài lên trên
- Bóc tách khối cơ trước ngoài khỏi xương chầy
- Phẫu tích vào khớp gối để kiểm soát mặt mâm chầy ở dưới sụn chêm ngoài
- Đặt lại các mảnh gãy nhỏ, đảm bảo phục hồi được tối đa mặt khớp, cố định bằng dụng cụ kim Kirchner hay vít xốp.
- Đặt nẹp vít, tùy theo tổn thương mà có thể chỉ dùng nẹp bản nhỏ, nẹp chữ T hoặc chữ L. Nếu dùng nẹp bản nhỏ thì phải uốn nẹp theo chiều cong giải phẫu.
- Khoan xương với mũi khoang 3.5mm
- Cố định nẹp vào thân xương bằng các vít xương 4.5mm và vít xốp 6.5mm
- Bơm rửa, cầm máu
- Dẫn lưu vùng mổ
- Phục hồi giải phẫu phần mềm
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
- Toàn trạng
- Mạch mu chân và chày sau, vận động và cảm giác các ngón chân
- Dẫn lưu
- Tình trạng vết mổ
- Kê chân cao, dùng kháng sinh đường tiêm 5 - 7 ngày
- Chảy máu, hội chứng khoang
VII. BIẾN CHỨNG VÀ XỬ TRÍ
- Nếu chảy máu phải băng ép cầm máu, nếu cần mở lại kiểm tra.
- Nếu nguy cơ nhiễm trùng phải săn sóc tại chỗ, cắt chỉ cách quãng, thay kháng sinh.
- Mở cân nếu có biểu hiện hội chứng chèn ép khoang.
I. ĐẠI CƯƠNG
- Phẫu thuật cắt cụt chi thể có từ rất sớm trong lịch sử y học. Cho đến gần đây sau công trình của Rolf - Diderich thì phẫu thuật này mới được nghiên cứu sâu rộng. Cắt cụt không còn là phẫu thuật đơn thuần mà đã trở thành một chuyên ngành có nguyên lý Điều trị, theo dõi và đánh giá riêng biệt trong đó luôn luôn có sự phối hợp của: chấn thương chỉnh hình, phục hồi chức năng và tâm lý trị liệu.
- Mục đích của cắt cụt không chỉ ở sự cắt bỏ phần chi mà là ở sự phục hồi chức năng của đoạn chi đó.
II. CHỈ ĐỊNH
1. Chỉ định cắt cụt trong chấn thương, vết thương
1.1. Chỉ định cắt cụt kỳ đầu
Vết thương đến sớm
- Những cắt cụt tự nhiên: chi đứt hoàn toàn hoặc còn dính một phần da, gân mà điều kiện nối ghép không có.
- Chi thể bị giập nát quá nhiều cả phần mềm, xương, mạch máu thần kinh bị dập nát, khả năng nuôi dưỡng đoạn chi đó không còn.
Vết thương đến muộn
- Khi ga - rô đã đặt lâu mà tổ chức dưới chỗ ga - rô bị hoại tử do thiếu nuôi dưỡng thì phải cắt cụt để cứu sống tính mạng người bệnh.
- Những vết thương nhiễm khuẩn yếm khí hoặc nhiễm khuẩn nặng khác mà xét thấy điều trị bảo tồn không kết quả.
Chỉ định cắt cụt muộn
- Tổn thương mạch máu nhiều nhưng hy vọng còn có thể bảo tồn được thì để lại theo dõi một thời gian, nếu thấy tình trạng thiếu dinh dưỡng của chi thể ngày một nặng thêm thì nên có chỉ định cắt cụt.
- Chi thể bị nhiễm khuẩn còn hy vọng có thể điều trị bảo tồn được, nhưng sau một thời gian điều trị, tình trạng nhiễm khuẩn ngày càng nặng thêm, đe dọa tính mạng người bệnh. Cắt cụt lúc này nhằm mục đích trừ bỏ ổ nhiễm khuẩn một cách triệt để nhất để cứu sống tính mạng người bệnh.
1.2. Chỉ định cắt cụt thì hai
- Những trường hợp đã làm phẫu thuật tạo hình, nhưng không thể trả lại cơ năng chi thể thích hợp vì các tư thế lệch vẹo, co quắp, nhiều khi vướng bận thêm trong lao động và sinh hoạt, cần cắt cụt để thay thế bằng chi giả thích hợp.
- Những trường hợp viêm xương, viêm khớp bị hủy hoại nhiều, có xu hướng lan rộng mà khả năng điều trị bảo tồn không còn.
- Những trường hợp đã được cắt cụt hoặc tháo khớp mà hiện tại mỏm cũ xấu hoặc không đạt yêu cầu để lắp chi giả (mỏm cụt bị viêm xương, chồi xương dưới da, bị loét...hoặc bị đau, bỏng buốt do u thần kinh).
III. CHỐNG CHỈ ĐỊNH
Không có chống chỉ định
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện
- Dao dài (dao cắt cụt): dao dài bao nhiêu tùy thuộc vị trí định cắt cụt
- Cưa: thường dùng cưa bàn hoặc cưa khung
- Dụng cụ giữ xương
- Tuốt màng xương, dũa xương.
- Kìm gặm xương, kìm cắt xương.
- Dụng cụ bảo vệ phần mềm khi cưa xương: Đĩa vén cơ, gạc to dài.
- Lưỡi dao mỏng sắc để cắt dây thần kinh
3. Người bệnh: vệ sinh thân thể, nhịn ăn uống 6h trước phẫu thuật
4. Hồ sơ bệnh án: theo quy định
V. CÁC BƯỚC TIẾN HÀNH
- Vô cảm: Tùy theo vị trí cắt cụt và tình trạng toàn thân của người bệnh mà chọn phương pháp vô cảm cho thích hợp như: gây mê, gây tê trong xương, gây tê tủy sống hoặc gây tê tại chỗ kết hợp với gây tê vùng.
- Cầm máu tạm thời bằng ga rô sau khi đã cuộn băng Esmarck.
- Cắt vạt da.
- Cắt cơ: có hai cách cắt
+ Cắt ngay một thì cho tới xương (vết thương chiến tranh, hoại thư…).
+ Cắt từng lớp
- XỬ TRÍ mạch máu chính
Phải thắt buộc mạch máu ngang mức cắt của cơ mà nó nuôi dưỡng.
Mạch máu to cần phải buộc hai lần. Mạch máu nhỏ chỉ cần buộc một lần.
- Thần kinh đùi, ngồi
Phải cắt cao hơn mức cưa xương.
Cắt thần kinh phải dùng dao sắc, cắt một nhát gọn và dứt khoát
Đối với dây thần kinh ngồi cần phải phong bế Lidocain trước khi bóc tách
- Cưa xương
Trước khi cưa xương dùng đĩa vén cơ hoặc gạc vén các cơ xung quanh lên cao, cắt màng xương chỗ định cưa xương và lóc từ trên xuống.
Cưa xong phải dũa nhẵn các đầu xương rồi rửa sạch mùn xương bằng huyết thanh mặn đẳng trương ấm.
- Nới từ từ ga rô và cầm máu bổ sung, sửa lại mỏm cụt.
- Khâu mỏm cụt (trong điều kiện cho phép).
Khâu các nhóm cơ đối xứng với nhau bằng chỉ tiêu số 1
Khâu cân và da bằng chỉ lanh.
Đặt dẫn lưu trong 24 - 28 giờ đầu.
- Sau khi mổ, dùng kháng sinh toàn thân liều cao
Theo dõi chảy máu và nhiễm trùng
VI. ĐIỀU TRỊ SAU PHẪU THUẬT
- Băng mỏm cụt: Mỏm cụt được băng bằng băng thun với những đường băng chéo, sức ép nhẹ từ ngoài đầu mỏm cụt vào trong gốc chi.
- Sau 48 - 72h rút ống dẫn lưu, 2 tuần sau cắt chỉ vết mổ.
- Các tư thế cần tránh: đó là các tư thế gây trở ngại cho sự hoạt động sau này của mỏm cụt.
- Tập vận động mỏm cụt: bắt đầu sớm ngay sau khi mổ và tiếp tục cho đến khi có khả năng sử dụng chi giả một cách thành thạo nhằm mục đích ngăn ngừa: tư thế xấu của mỏm cụt, tạo mỏm cụt tốt có độ dài đúng, dáng thon đầu, sẹo không co rút, không dính và tạo sự quân bình giữa các cơ.
VII. BIẾN CHỨNG VÀ XỬ TRÍ
- Máu tụ mỏm cụt
- Nhiễm trùng
- Hoại tử
- Co rút tư thế xấu
- U thần kinh
- Chi ma
I. ĐẠI CƯƠNG
Gãy ổ cối là 1 chấn thương nặng, thường để lại nhiều di chứng nếu không có thái độ xử trí đúng đắn.
Ổ cối là trung tâm của xương chậu, nơi giao nhau của ba xương: xương cánh chậu, xương mu và xương ngồi. Gẫy ổ cối là hậu quả của gẫy ổ cối và chỏm xương đùi. Điều trị bảo tồn thường thất bại do xung quanh ổ cối có nhiều dây chằng bám.
Điều trị phẫu thuật gẫy ổ cối giúp đặt được giải phẫu ổ cối tương thích với chỏm xương đùi nên cho kết quả tốt.
II. CHỈ ĐỊNH
1. Khớp háng mất vững hoặc mất sự tương thích giữa chỏm xương đùi và ổ cối.
- Khớp háng mất vững: Trật khớp háng và bao gồm:
+ Gẫy di lệch thành sau và trụ sau
+ Gẫy di lệch thành trước và trụ trước
- Mất tương thích giữa chỏm xương đùi và ổ cối:
+ Đường gẫy xuyên qua vòm ổ cối: Mảnh gẫy của vòm di lệch, gãy ngang hoặc gẫy chữ T, gẫy hai cột trụ mất tương thích.
+ Gãy có mảnh xương kẹt trong khe khớp
+ Phần mềm kẹt vào ổ gẫy.
2. Đến trước 3 tuần sau chấn thương
III. CHỐNG CHỈ ĐỊNH
1. Vết thương phần mềm phần hông đùi viêm nhiễm.
2. Kèm theo các chấn thương nặng khác chưa ổn định như sọ não, bụng, ngực...
3. Bệnh toàn thân nặng như tim mạch, đái đường chưa được điều trị ổn định.
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sĩ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện
Nẹp mắt xích,vít các cỡ, chỉ thép, khoan xương, bộ dụng cụ mổ xương chậu, bàn chấn thương chỉnh hình, dự trù máu.
3. Người bệnh
Vệ sinh thân thể, nhịn ăn uống 6 tiếng trước phẫu thuật. Nắn trật khớp háng (nếu có), xuyên kim lồi cầu đùi kéo liên tục,chăm sóc da vùng mông đùi, tránh nhiễm trùng, loét.
4. Hồ sơ bệnh án: theo quy định.
V. CÁC BƯỚC TIẾN HÀNH
1. Vô cảm: Gây mê nội khí quản hoặc gây mê tủy sống
2. Chọn đường mổ: Theo loại gẫy.
- Gẫy thành trước trụ trước đi đường chậu bẹn.
- Gẫy thành sau trụ sau, gãy ngang, đi đường Kocher - Langenbeck, Kocher - Langenbeck cải tiến, đường chữ Y.
- Gẫy T, gãy 2 cột trụ: kết hợp đường K - L và đường chậu bẹn.
3. Kết hợp xương
- Bộc lộ rõ các mảnh xương gãy, nắn di lệch tối đa, cố định ổ gãy bằng nẹp vít, vít, chỉ thép…
- Kiểm tra độ vững của ổ gãy và biên độ vận động của khớp háng.
- Cắt lọc tổ chức cơ dập nát. Cầm máu kĩ, đặt dẫn lưu.
- Đóng vết mổ theo lớp từ sâu ra nông, cơ, cân, tổ chức dưới da, da.
VI. THEO DÕI SAU MỔ
1. Điều trị kháng sinh 5 - 7 ngày
2. Rút dẫn lưu khi chảy < = 30ml dịch 1 ngày
3. Tập co cơ ngay sau mổ
4. Tập vận động chủ động vào ngày thứ 3
5. Đi bộ 2 nạng sau 2 tuần, đi 1 nạng sau 8 tuần, bỏ nạng sau 12 - 14 tuần.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Chảy máu: do tổn thương mạch, phải XỬ TRÍ ngay trong mổ, thường là động mạch mông trên, bó mạch chậu ngoài, đám rối tĩnh mạch trước xương cùng…
2. Nhiễm khuẩn: Thay băng hàng ngày, cấy vi khuẩn vết mổ điều trị kháng sinh theo kháng sinh đồ, nếu không đỡ, tháo bỏ dụng cụ kết hợp xương.
3. Tổn thương thần kinh tọa hoặc thần kinh đùi: thường do căng giãn trong quá trình phẫu thuật, điều trị phục hồi chức năng.
4. Đặt nẹp vít không đúng vị trí: Nếu vít vào khớp phải mổ lại để đặt vít
5. Biến chứng muộn
- Hoại tử chỏm xương đùi ổ cối: thay khớp háng
- Thành lập cầu xương: khi cầu xương ảnh hưởng đến 20% biên độ vận động của khớp thì phải phẫu thuật để đục xương thừa
- Thoái hóa khớp háng sau chấn thương: thay khớp háng
55. PHẪU THUẬT THAY KHỚP GỐI TOÀN BỘ
I. ĐẠI CƯƠNG
Phẫu thuật thay khớp gối là 1 phẫu thuật lớn trong chấn thương chỉnh hình. Nhờ có phẫu thuật thay khớp gối mà nhiều người bệnh đã cải thiện được chức năng, phục hồi được khả năng đi lại, hòa nhập với cuộc song.
II. CHỈ ĐỊNH
- Thoái hóa khớp gối nặng
III. CHỐNG CHỈ ĐỊNH
- Hạn chế vận động gối do phần mềm.
- Thoái hóa khớp gối trên người bệnh có tổn thương xương do chấn thương.
- Tình trạng toàn thân không cho phép.
IV. CHUẨN BỊ
- Garo hơi hoặc garo chun
- Bộ dụng cụ thay khớp gối: dụng cụ định vị, dụng cụ vén tổ chức, dụng cụ cắt xương, dụng cụ thử
- Bộ khớp gối nhân tạo và xi măng sinh học
- Phẫu thuật viên chấn thương chỉnh hình, 2 phụ phẫu thuật và dụng cụ viên
V. CÁC BƯỚC TIẾN HÀNH
- Gây mê toàn thân hoặc gây tê tủy sống
- Người bệnh nằm ngửa, kê nhẹ mông cùng bên
- Sát trùng rộng rãi chân mổ
- Garo sát gốc chi
- Đường rạch da cạnh trong bánh chè kéo dài từ phía trên cực trên bánh chè tới gần lồi củ trước xương chầy
- Mở rộng qua cánh trong bánh chè vào khớp, phí trên mở rộng lên dọc theo gân tứ đầu đùi
- Cắt lọc bớt tổ chức mỡ sau bánh chè, lấy bỏ các chồi xương ở mâm chầy và xương đùi, cắt bỏ 2 sụn chêm và dây chằng chéo trước
- Vén bánh chè ra ngoài, gấp gối ở tư thế 90 độ, định vị vị trí ống tủy xương đùi và đục thông vào ống tủy.
- Đưa dụng cụ định vị trục xương đùi vào ống tủy xương đùi, định vị trục sinh lý, thường nghiêng so với trục ống tủy khoảng 6 độ.
- Thực hiện các lát cắt xương đùi theo khay cắt, đảm bảo cắt xương ở mức độ tối thiểu
- Thử khay lồi cầu đùi kiểm tra.
- Đặt thước định vị xương chầy, kiểm tra độ nghiêng mặt cắt theo chiều trước sau, trong ngoài, trên dưới.
- Cố định thước, cắt mặt mâm chầy theo thước định vị
- Đặt khay thử mâm chầy, phối hợp với khay thử lồi cầu đùi, kiểm tra trục, độ vững chắc của khớp.
- Đánh dấu vị trí khay thử mâm chầy. Thay dụng cụ tạo lỗ mâm chầy và thực hiện việc tạo lỗ mâm chầy.
- Bơm rửa kỹ, kiểm tra lại với bộ khớp thử. Đánh giá khả năng gấp duỗi, sự vững chắc trong ngoài, trục của chi
- Làm sạch mặt sụn bánh chè, thực hiện lát cắt xương bánh chè với độ dày lát cắt tối thiểu.
- Thử lại toàn bộ bộ khớp thử với cả bộ thử của xương bánh chè.
- Bơm rửa kỹ, làm khô toàn bộ
- Trộn xi măng, cố định khớp gối nhân tạo vào xương đùi, xương chầy và xương bánh chè bằng xi măng sinh học
- Để duỗi gối tối đa, dùng miếng đệm thử của mâm chầy, chờ xi măng đông kết
- Bơm rửa kỹ, kiểm tra lại lần cuối với miếng đệm thử của mâm chầy
- Lắp miếng đệm mâm chầy nhân tạo
- Đặt dẫn lưu
- Phục hồi lại cánh trong bánh chè và phần mềm theo giải phẫu
- Băng ép nhẹ
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
- Tình trạng toàn thân
- Mạch mu chân và chầy sau, vận động và cảm giác bàn ngón chân
- Dẫn lưu
- Vết mổ
- Kháng sinh đường tiêm 5 - 7 ngày
VII. BIẾN CHỨNG VÀ XỬ TRÍ
- Nếu có biến chứng chảy máu, băng ép chặt, bù máu dịch
- Nếu có biến chứng tổn thương mạch máu thì phải mở để kiểm tra
- Nguy cơ nhiễm trùng: săn sóc vết thương tốt, thay kháng sinh
I. ĐẠI CƯƠNG
Là vạt da - cân được cấp máu bởi động mạch tùy hành thần kinh hiển ngoài. Vạt có kích thước lớn, cuống vạt dài, đồng thời vạt còn được cấp máu bởi động mạch tùy hành với tĩnh mạch hiển ngoài, nhánh xiên của động mạch mác nên vạt có sức sống cao.
Là phẫu thuật lấy một vạt tổ chức bao gồm da - cân được nuôi dưỡng bằng nguồn mạch nói trên, xoay chuyển để Điều trị khuyết hổng phần mềm vùng gót và cổ chân.
II. CHỈ ĐỊNH
- Khuyết hổng phần mềm vùng gót, cổ chân
- Lộ gân xương vùng gót và cổ chân
III. CHỐNG CHỈ ĐỊNH
- Vết thương phần mềm còn viêm nhiễm
- Còn rối loạn dinh dưỡng như phù nề nhiều, nhiều nốt phỏng
- Lộ xương nhưng còn viêm nhiễm
- Có bệnh toàn thân như đái tháo đường, tim mạch… cần điều trị ổn định
trước khi tiến hành
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sỹ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Người bệnh
- Người bệnh được khám xét kỹ trước mổ bao gồm: Khám toàn thân, tại chỗ, thăm khám cận lâm sàng.
- Xử trí bước đầu tổn thương để giải quyết tình trạng nhiễm khuẩn nếu có bằng cách cắt lọc, ngâm rửa tổ chức hoại tử. Không tiến hành che phủ khuyết hổng khi có tình trạng nhiễm khuẩn cấp tính tại chỗ, chỉ tiến hành phẫu thuật khi đã qua giai đoạn viêm cấp và nên tiến hành sớm để che phủ xương, khớp tránh để viêm xương kéo dài.
- Khám vùng dự định lấy vạt: Tình trạng da, cuống mạch nuôi vạt.
- Giải thích rõ cho người bệnh, người nhà người bệnh biết về cách thức mổ, các tai biến, biến chứng, di chứng có thể xảy ra trong và sau mổ.
3. Trang thiết bị, dụng cụ
- Những dụng cụ phẫu thuật thông thường như dao thường, dao điện, kéo phẫu thuật, kéo thẳng, kim chỉ, bột bó …
- Dao lấy da da để lấy da mỏng hoặc lấy da mỏng bằng dao mổ để che phủ vào vùng lấy vạt.
- Garo hơi hoặc garo chun.
4. Người bệnh
- Vùng mổ được thay băng và vệ sinh sạch sẽ
- Chuẩn bị mổ như các người bệnh mổ chi dưới
5. Hồ sơ bệnh án: theo đúng quy định
V. CÁC BƯỚC TIẾN HÀNH
- Kiểm tra hồ sơ đã đúng và đầy đủ theo yêu cầu chưa?
- Kiểm tra người bệnh đã đúng và đã được chuẩn bị đúng yêu cầu chưa?
- Thực hiện kỹ thuật
1. Vô cảm: Gây mê nội khí quản hoặc gây tê tủy sống
2. Kỹ thuật bóc vạt
- Thiết kế vạt:
+ Vị trí lấy vạt: 1/3 giữa bắp chân nơi gặp nhau của 2 cơ sinh đôi, điểm xoay thấp nhất của vạt trên đỉnh mắt cá ngoài 3 khoát ngón tay
+ Vẽ đảo da và trục của vạt da, trục của vạt là đường đi của thần kinh hiển ngoài (Tương ứng với đường nối điểm giữa bắp chân ở giới hạn cao của gân Achille với hõm sau mắt cá ngoài).
+ Cuống vạt là tổ chức cân mỡ chứa thần kinh và tĩnh mạch hiển ngoài.
+ Chiều dài của vạt da đo từ điểm xoay đến bờ xa nhất của tổn khuyết
+ Chiều dài của cuống vạt: Đo từ điểm xoay tới bờ gần nhất của tổn thương khuyết.
+ Tư thế người bệnh: Nằm sấp hoặc nghiêng sang bên chân lành.
+ Garo 1/3 giữa đùi (hoặc không).
- Thì 1: Xử trí thương tổn
+ Cắt lọc mép tổn thương, cắt lọc tổ chức hoại tử từ nông vào sâu đảm bảo không còn tổ chức hoại tử.
+ Tưới rửa nhiều lần bằng ôxy già, nước muối, Bétadine.
+ Đục bạt bề mặt xương lộ nếu bị viêm.
+ Cầm máu kỹ tổn thương.
+ Kiểm tra lại vạt đã thiết kế xem có phù hợp với thương tổn vừa cắt lọc không. Đắp gạc ẩm vào vùng thương tổn để chuyển sang thì bóc vạt.
- Thì 2: Bóc vạt
+ Phẫu tích tìm tĩnh mạch và thần kinh hiển ngoài ở mép trên của vạt để đảm bảo rằng, tĩnh mạch và thần kinh hiển ngoài được thiết kế ở trung tâm của vạt.
+ Rạch da xung quanh đảo da đến hết lớp cân để lại phần nối với cuống vạt. Khâu cố định lớp cân với lớp da xung quanh đảo da để không làm bóc tách giữa chúng gây tổn thương các mạch máu từ lớp cân lên nuôi da. Thắt và cắt thần kinh và tĩnh mạch hiển ngoài ở mép trên cuống vạt, lấy cả 2 thành phần này vào trong vạt.
+ Phẫu tích cuống vạt: Đường rạch bắt đầu từ bờ dưới đảo da xuống gốc vạt theo đường đã vẽ khi thiết kế vạt, theo trục của thần kinh hiển ngoài, lật phần da dày sang 2 bên, cuống vạt là tổ chức cân mỡ. Rạch 2 bên cuống vạt, cuống vạt có chiều rộng từ 1,5 - 2cm chứa cả tĩnh mạch và thần kinh hiển ngoài, phẫu tích cuống vạt đến điểm xoay của cuống vạt, không bộc lộ nhánh xiên của động mạch mác nuôi vạt.
+ Nâng vạt từ trên xuống dưới với một đảo da cân và cuống vạt thì chỉ có lớp mỡ dưới da và cân.
+ Tháo garo kiểm tra tình trạng tưới máu của vạt, cầm máu kỹ, lựa chọn góc xoay vạt để không làm xoắn vặn cuống vạt.
+ Tạo đường hầm hoặc rạch da để đưa vạt đến che phủ vùng khuyết hổng.
+ Khâu cố định vạt vào vùng khuyết hổng, đặt dẫn lưu dưới vạt (hoặc không).
+ Khâu 2 mép da dày nơi lấy cuống vạt
+ Khâu khép bớt nơi cho vạt, vá da mỏng hoặc ghép da Wolf - Krause nơi cho vạt.
+ Băng ép nhẹ nhàng, để hở một phần vạt da để theo dõi sát tình trạng tưới máu của vạt, kịp thời phát hiện tình trạng chèn ép cuống vạt để xử trí.
+ Đặt nẹp bột cẳng bàn chân phía mu chân tư thế duỗi cổ chân.
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
- Điều trị kháng sinh 5 - 7 ngày.
- Thuốc chống phù nề, chống đông.
- Ghép da mỏng lên vạt nếu vạt sống tốt (thông thường sau 5 - 7 ngày).
- Rút dẫn lưu sau 48h, thay băng hàng ngày, phát hiện các biến chứng chảy máu, nhiễm khuẩn.
VII. TAI BIẾN VÀ XỬ TRÍ
- Cắt đứt cuống vạt " ngừng cuộc mổ thay bằng kỹ thuật khác.
- Chảy máu: Cần tìm nguyên nhân và XỬ TRÍ theo nguyên nhân.
- Theo dõi vạt: Nếu vạt có màu hồng tươi chứng tỏ vạt được tưới máu tốt, nếu vạt có màu tím, phù nề là có cản trở máu tĩnh mạch, có thể cắt bớt chỉ để giảm sức căng của vạt, nếu vạt nhợt màu, khô, chứng tỏ vạt được cấp máu kém, dễ hoại tử. Nếu vạt hoại tử cần cắt lọc làm sạch và chọn kỹ thuật khác cho phù hợp.
I. ĐẠI CƯƠNG
Là phẫu thuật lấy da tự thân tự do (autogreffe), có bề dày từ 3/10 đến 4/10mm ghép vào vùng thiếu da.
II. CHỈ ĐỊNH
- Mất da không ở vùng khớp
- Mất da không ở vùng tỳ đè (gót chân bàn tay…)
- Bề mặt vùng mất da phẳng, không còn tổ chức hoại tử
- Tổ chức hạt vùng mất da lên tốt (đỏ và sạch)
- Không còn nhiễm trùng vùng mất da cũng như vùng lân cận
III. CHỐNG CHỈ ĐỊNH
- Mất da vùng khớp và vùng tỳ đè
- Bề mặt vùng mất da chưa phẳng, còn tổ chức hoại tử
- Còn nhiễm khuẩn vùng mất da và vùng lân cận
- Vùng mất da gây lộ xương, lộ gân
IV. CHUẨN BỊ
1. Người thực hiện
Là phẫu thuật viên chấn thương chỉnh hình được đào tạo về ghép da
2. Phương tiện
- Phải có một trong các loại dao lấy da sau: dao Weck, dao Humby, dao Lagrose, dao cạo râu thông thường, dao đục lỗ da mảnh lưới của Padgett, dao lấy da của Padgett, dao mổ thông thường hoặc dao lấy da máy.
- Tùy theo diện tích mất da mà sử dụng loại dao cho thích hợp, ví dụ:
+ Mất da từ vài cm2 đến 100cm2 nên dùng các loại dao Weck, Humby, dao cạo râu hoặc dao mổ.
+ Mất da diện tích lớn như cả một chi, toàn bộ một đùi hoặc 2 đùi…nên dùng dao Padgett, dao máy giúp cho lấy da được rộng và đục được lỗ để tiết kiệm được da ghép và còn có các lợi ích khác.
3. Người bệnh
- Phải có các xét nghiệm cơ bản
- Được giải thích và chuẩn bị mổ như một phẫu thuật thông thường
V. CÁC BƯỚC TIẾN HÀNH
- Kiểm tra hồ sơ đã đúng và đầy đủ theo yêu cầu chưa?
- Kiểm tra người bệnh đã đúng và đã được chuẩn bị đúng yêu cầu chưa?
- Thực hiện kỹ thuật:
1. Vô cảm
- Diện tích mất da vừa và nhỏ có thể gây tê tại chỗ
- Diện tích mất da lớn có thể gây mê đường tĩnh mạch
- Mất da rộng 2 chi dưới có thể gây tê tủy sống
2. Ghép da cho trường hợp mất da diện tích dưới 100 cm2
2.1. Vùng nhận da
- Sát khuẩn bằng cồn trắng 70 độ
- Lấy hết tổ chức hoại tử còn sót
- Làm phẳng tổ chức hạt
- Rửa sạch bằng nước muối 0,9%
2.2. Vùng lấy da
- Thường lấy ở đùi, cẳng chân bên đối diện
- Sát khuẩn bằng cồn trắng 70 độ
- Dùng dao Weck, Humby, dao cạo râu hoặc dao mổ để lấy da
- Lấy từng miếng da mỏng 3/10 - 4/10 mm có kích thước 4 - 6cm x 10 - 20cm
- Tùy theo diện tích mất da để lấy da cho đủ
- Vùng lấy da được băng ép bằng gạc mỡ kháng sinh
- Da đã lấy được ghép vào vùng nhận theo phương pháp Thiersch
- Những mảnh da ghép phải được áp sát không gấp mép
- Đặt mỡ kháng sinh, băng ép hoặc bất động bằng bột tùy từng trường hợp
- Tùy theo từng trường hợp, có thể thay băng sau 6h hoặc 5 - 7 ngày sau
3. Ghép da cho các trường hợp mất da trên 100 cm2 trở lên:
3.1. Vùng nhân da
- Sát khuẩn bằng cồn trắng 70 độ
- Lấy hết tổ chức hoại tử còn sót
- Làm phẳng tổ chức hạt
- Rửa sạch bằng nước muối 0,9%
3.2. Vùng lấy da
- Thường lấy ở đùi, cẳng chân bên đối diện
- Sát khuẩn bằng cồn trắng 70 độ
- Dùng dao Weck, Humby, dao Pedgett hoặc dao máy để lấy da
- Các mảnh da phải qua khâu đục lỗ
- Các mảnh da ghép vào vùng nhận cần được khâu vào mép da vùng nhận để mảnh da ghép luôn căng
- Đặt mỡ kháng sinh, băng ép hoặc bất động bằng bột tùy từng trường hợp
- Tùy theo từng trường hợp có thể thay băng sau 6h hoặc 5 - 7 ngày sau đó
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
- Sau 6h băng tai vết mổ vẫn khô thì không cần thay băng mà có thể thay băng sau 5 - 7 ngày
- Nêu tại vết mổ có hiện tượng thấm dịch hoặc máu nhiều có thể thay băng và xử lý sau 6h
- Dùng kháng sinh cho người bệnh, có thể là kháng sinh liều cao
- Truyền dịch, máu, đạm nếu có chỉ định
VII. TAI BIẾN VÀ XỬ TRÍ
- Nhiễm khuẩn: Tăng liều kháng sinh hoặc thay loại kháng sinh
- Da không liền: có nhiều nguyên nhân nhưng chủ yếu là:
+ Nhiễm khuẩn: XỬ TRÍ tình trạng nhiễm khuẩn.
+ Chảy máu dưới mảnh ghép: Cần cầm máu thật kỹ, nếu thấy chưa đảm bảo tốt thì sau 6h cần thay băng lần đầu để lấy máu tụ dưới mảnh ghép.
58. VẠT CÂN - DA GAN CHÂN TRONG
I. ĐẠI CƯƠNG
Đây là một vạt da - cân có cảm giác, được nuôi dưỡng bởi động mạch gan chân trong và cảm giác bởi thần kinh gan chân trong. Vạt được chỉ định che phủ các khuyết hổng vùng mắt cá, gót chân và sau củ gót.Tuy nhiên vạt này dùng để che phủ khuyết hổng vùng củ đệm gót là hay nhất vì vạt có cảm giác và có cấu trúc phù hợp với vùng tỳ đè. Nhược điểm lớn nhất của vạt là để lại sẹo lớn ở vùng gan chân ít nhiều ảnh hưởng đến hoạt động của người bệnh.
II. CHỈ ĐỊNH
- Khuyết hổng phần mềm vùng mắt cá, gót chân và sau củ gót
- Lộ xương vùng mắt cá, gót chân và sau củ gót
III. CHỐNG CHỈ ĐỊNH
- Vết thương phần mềm còn viêm nhiễm
- Còn rối loạn dinh dưỡng như phù nề nhiều, nhiều nốt phỏng
- Lộ xương nhưng còn viêm nhiễm
- Có các bệnh toàn thân như đái tháo đường, tim mạch… cần điều trị ổn định trước khi tiến hành
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sỹ chuyên khoa chấn thương chỉnh hình được đào tạo.
2. Phương tiện
Ga rô, dụng cụ mổ thông thường, chỉ khâu các loại
3. Người bệnh
- Vùng mổ được thay băng và vệ sinh sạch sẽ
- Chuẩn bị mổ như các người bệnh mổ chi dưới
4. Hồ sơ bệnh án: theo đúng quy định
V. CÁC BƯỚC TIẾN HÀNH
- Kiểm tra hồ sơ đã đúng và đầy đủ theo yêu cầu chưa?
- Kiểm tra người bệnh đã đúng và đã được chuẩn bị đúng yêu cầu chưa?
1. Vô cảm: Gây mê nội khí quản hoặc gây tê tủy sống
2. Kỹ thuật
Ga-rô đùi
- Thì 1:
Cắt lọc, rạch rộng vết thương, làm sạch tổ chức dập nát, làm sạch đầu xương gãy (nếu có gãy xương), có thể lấy bỏ các mảnh xương vụn, các mảnh xương lớn nên đặt lại
Trường hợp viêm khuyết hổng phần mềm, thì phải cắt bỏ tổ chức viêm và hoại tử, đục bỏ xương viêm, xương chết (nếu có). Việc XỬ TRÍ tổn thương này có thể phải làm nhiều lần
Tưới rửa vết thương bằng ôxy già và nước muối sinh lý 0,9% nhiều lần
- Thì 2: Thiết kế vạt và bóc vạt
Thì 1 và thì 2 có thể thực hiện một lần hoặc cách nhau 5-7 ngày tùy theo trình độ của phẫu thuật viên và tình trạng người bệnh. Nếu nghi ngờ còn hoại tử thì chưa được tạo vạt.
Thiết kế vạt theo khuyết hổng phần mềm, trục của vạt là động mạch gan chân trong. Vạt bao gồm da-cân nằm giữa gót và nền đốt các xương bàn chân ngoại trừ bờ ngoài nền đốt bàn chân V, kích thước tối đa 10* 10 cm. Trước tiên rạch da cạnh trong của vạt cùng với cân cơ dạng ngón cái. Phẫu tích ra ngoài cho đến khi gặp vách gian cơ dạng ngón cái và cơ gấp ngắn ngón chân.Kéo cơ dạng ngón cái vào trong để nhìn rõ bó mạch thần kinh gan chân trong. Điểm dừng của đường rạch da phía trong ở sau là điểm cách đỉnh mắt cá trong 3 cm, ở trước là sau chỏm xương bàn 1 là 2 cm. Cắt nguyên ủy cơ dạng ngón cái để bộc lộ bó mạch thần kinh gan chân trong. Dễ dàng bóc tách nhánh thần kinh chi phối cảm giác cho đảo da từ thần kinh gan chân trong. Tiếp theo rạch da và cân
gan chân ở cạnh xa của vạt, cẩn thận không làm tổn thương nhánh thần kinh chi phối cảm giác ngón cái. Cuối cùng cạnh ngoài và cạnh sau được cắt cùng cân. Bóc tách da-cân ra khỏi cơ gấp ngắn ngón chân. Chú ý khi bóc vạt đến đâu thì khâu cố định cân vào da đến đó. Chiều dài cuống vạt khoảng 4-5 cm. Nếu cần cuống vạt dài hơn thì có thể thắt một số nhánh của động mạch gan chân ngoài để lấy một đoạn động mạch chày sau làm cuống vạt. Tháo ga rô kiểm tra máu chảy qua mép vạt. Cầm máu khu vực cho vạt, đặc biệt các nhánh nối với động mạch gan chân ngoài.
- Thì 3: Xoay vạt về nơi có khuyết hổng.
Sau khi kiểm tra bảo đảm sự chắc chắn sống của vạt thì xoay vạt về vùng nhận. Rạch da và phần mềm theo hướng về chỗ khuyết hổng cần che phủ. Vạt được đặt vào vị trí, cuống vạt được đặt trong đường hầm. Đặt dẫn lưu hoặc bấc hút dưới vạt.
- Thì 4: Che phủ da vùng cho:
Khâu khép bớt diện tích sau đó có thể ghép da dày hoặc da nửa dày vào vùng vừa cho
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
- Điều trị kháng sinh 5 - 7 ngày
- Thuốc chống phù nề, chống đông
- Ghép da mỏng lên vạt nếu vạt sống tốt (thông thường sau 5 - 7 ngày)
- Rút dẫn lưu sau 48h, thay băng hàng ngày, phát hiện các biến chứng chảy máu, nhiễm khuẩn
VII. TAI BIẾN VÀ XỬ TRÍ
- Cắt đứt cuống vạt " ngừng cuộc mổ thay bằng kỹ thuật khác ở cuộc mổ khác
- Chảy máu: cần tìm nguyên nhân và XỬ TRÍ theo nguyên nhân
- Theo dõi vạt; Nếu vạt có màu hồng tươi chứng tỏ vạt được tưới máu tốt, nếu vạt có màu tím, phù nề là có cản trở máu tĩnh mạch, có thể cắt bớt chỉ để giảm sức căng của vạt, nếu vạt nhợt màu, khô, chứng tỏ vạt được cấp máu kém, dễ hoại tử. Nếu vạt hoại tử cần cắt lọc làm sạch và chọn kỹ thuật khác cho phù hợp
59. PHẪU THUẬT ĐIỀU TRỊ KHUYẾT HỔNG PHẦN MỀM 1/3 TRÊN CẲNG CHÂN BẰNG VẠT CƠ BỤNG CHÂN TRONG
I. ĐẠI CƯƠNG
Là phẫu thuật sử dụng nửa trong cơ bụng chân có cuống mạch nuôi liền che phủ vùng khuyết hổng phần mềm 1/3 trên cẳng chân.
Cơ sở giải phẫu của kỹ thuật này là dựa trên sự cấp máu cho nửa trong cơ bụng chân bởi 1 cuống mạch hằng định.
Việc lấy nửa trong cơ bụng chân không ảnh hưởng nhiều đến chức năng của chân.
II. CHỈ ĐỊNH
- Khuyết hổng phần mềm 1/3 trên cẳng chân
- Lộ xương 1/3 trên cẳng chân
III. CHỐNG CHỈ ĐỊNH
- Khuyết hổng phần mềm, lộ xương 1/3 trên cẳng chân
- Vết thương phần mềm còn viêm nhiễm
- Còn rối loạn dinh dưỡng như phù nề nhiều, nhiều nốt phỏng
- Lộ xương nhưng còn viêm nhiễm
- Có các bệnh toàn thân như đái tháo đường, tim mạch… cần điều trị ổn định trước khi tiến hành
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sỹ chuyên khoa chấn thương chỉnh hình đã được đào tạo.
2. Phương tiện
Ga rô, dụng cụ mổ thông thường, chỉ khâu các loại
3. Người bệnh
- Vùng mổ được thay băng và vệ sinh sạch sẽ
- Chuẩn bị mổ như các người bệnh mổ chi dưới
4. Hồ sơ bệnh án: theo đúng quy định
V. CÁC BƯỚC TIẾN HÀNH
- Kiểm tra hồ sơ đã đúng và đầy đủ theo yêu cầu chưa?
- Kiểm tra người bệnh đã đúng và đã được chuẩn bị đúng yêu cầu chưa?
- Thực hiện kỹ thuật
1. Vô cảm: Gây mê nội khí quản hoặc gây tê tủy sống
2. Kỹ thuật
Ga-rô đùi
- Thì 1:
Cắt lọc, rạch rộng vết thương, làm sạch tổ chức dập nát, làm sạch đầu xương gãy (nếu có gãy xương), có thể lấy bỏ các mảnh xương vụn, các mảnh xương lớn nên đặt lại.
Trường hợp viêm khuyết hổng phần mềm, thì phải cắt bỏ tổ chức viêm và hoại tử, đục bỏ xương viêm, xương chết (nếu có). Việc XỬ TRÍ tổn thương này có thể phải làm nhiều lần.
Tưới rửa vết thương bằng ôxy già và nước muối sinh lý 0,9% nhiều lần.
- Thì 2: thì 1 và thì 2 có thể thực hiện một lần hoặc cách nhau 5-7 ngày tùy theo trình độ của phẫu thuật viên và tình trạng người bệnh. Nếu nghi ngờ còn hoại tử thì chưa được tạo vạt.
- Kỹ thuật bóc vạt (cơ bụng chân trong)
+ Rạch da: tùy theo vị trí vết thương mà có đường rạch da khác nhau. Thường vào ngay vết thương và thường rạch da ở mặt trong cẳng chân hướng đường rạch da sao cho cách bờ trong xương chày 1-2cm.
Bóc tách rộng về 2 phía bộc lộ đầu trên cơ bụng chân trong. Thần kinh bì bắp chân lộ rõ ở giữa sau 2 cơ bụng chân, tách rời nó và nhận diện rõ bờ ngoài và trong của 2 cơ bụng chân. Tiến hành cắt một màng mỏng giữa 2 cơ từ trên xuống dưới đến gần gân. Tương tự như vậy bóc tách bờ trong của cơ rồi cắt đầu dưới lật lên. Tiếp tục bóc tách tới tận cuống mạch (có thể dùng ngón tay bóc tách cơ một cách dễ dàng)
+ Chuyển vạt vào nơi nhận, khâu cố định vạt, dẫn lưu, cố định xương nếu cần, đóng da thưa
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
- Điều trị kháng sinh 5 - 7 ngày
- Thuốc chống phù nề, chống đông
- Ghép da mỏng lên vạt nếu vạt sống tốt (thông thường sau 5 - 7 ngày)
- Rút dẫn lưu sau 48h, thay băng hàng ngày, phát hiện các biến chứng chảy máu, nhiễm khuẩn
VII. TAI BIẾN VÀ XỬ TRÍ
- Cắt đứt cuống vạt " ngừng cuộc mổ thay bằng kỹ thuật khác ở cuộc mổ khác
- Chảy máu: cần tìm nguyên nhân và XỬ TRÍ theo nguyên nhân
- Theo dõi vạt: Nếu vạt có màu hồng tươi chứng tỏ vạt được tưới máu tốt, nếu vạt có màu tím, phù nề là có cản trở máu tĩnh mạch, có thể cắt bớt chỉ để giảm sức căng của vạt, nếu vạt nhợt màu, khô, chứng tỏ vạt được cấp máu kém, dễ hoại tử. Nếu vạt hoại tử cần cắt lọc làm sạch và chọn kỹ thuật khác cho phù hợp
I. ĐẠI CƯƠNG
Vạt liên cốt sau là một vạt da - cân. Vạt được cung cấp máu từ động mạch liên cốt sau. Vạt được thiết kế ở mặt sau cẳng tay.
Trung bình vạt có kích thước 5 x 4 cm thì cuống sẽ cho phép vạt tiến tới kẽ ngón I - II. Cuống vạt có thể dài ngắn khác nhau phụ thuộc vào việc sử dụng vạt lớn hay bé (vạt càng lớn thì cuống càng ngắn)
II. CHỈ ĐỊNH
- Sử dụng thường xuyên hơn là cuống xa để che phủ phần mềm mặt mu cổ và bàn tay. Đặc biệt cho trường hợp thiếu da khi tách khép ngón I - II
- Có thể sử dụng vạt cuống đầu gần che phủ khuyết hổng nhỏ vùng mỏm khuỷu
III. CHỐNG CHỈ ĐỊNH
- Vết thương phần mềm còn viêm nhiễm
- Còn rối loạn dinh dưỡng như phù nề nhiều, nhiều nốt phỏng
- Lộ xương nhưng còn viêm nhiễm
- Có các bệnh toàn thân như đái tháo đường, tim mạch… cần điều trị ổn định trước khi tiến hành
IV. CHUẨN BỊ
1. Người thực hiện
Phẫu thuật viên là bác sỹ chuyên khoa chuyên khoa chấn thương đã được đào tạo
2. Phương tiện
Ga-rô, dụng cụ mổ thông thường, chỉ khâu các loại
3. Người bệnh
- Vùng mổ được thay băng và vệ sinh sạch sẽ
- Chuẩn bị mổ như các người bệnh mổ chi dưới
4. Hồ sơ bệnh án: theo đúng quy định
V. CÁC BƯỚC TIẾN HÀNH
- Kiểm tra hồ sơ đã đúng và đầy đủ theo yêu cầu chưa?
- Kiểm tra người bệnh đã đúng và đã được chuẩn bị đúng yêu cầu chưa?
- Thực hiện kỹ thuật
1. Vô cảm
Gây mê nội khí quản hoặc gây tê đám rối thần kinh cánh tay
2. Kỹ thuật
Ga-rô cánh tay cao
- Thì 1:
Cắt lọc, rạch rộng vết thương, làm sạch tổ chức dập nát, làm sạch đầu xương gãy (nếu có gãy xương), có thể lấy bỏ các mảnh xương vụn, các mảnh xương lớn nên đặt lại.
Trường hợp viêm khuyết hổng phần mềm, thì phải cắt bỏ tổ chức viêm và hoại tử, đục bỏ xương viêm, xương chết (nếu có). Việc XỬ TRÍ tổn thương này có thể phải làm nhiều lần.
Tưới rửa vết thương bằng ôxy già và nước muối sinh lý 0,9% nhiều lần
Nếu là tách ngón I - II thì không cần thực hiện thì này.
- Thì 2:
+ Cơ sở tạo vạt: Động mạch liên cốt chung được tách ra từ động mạch trụ ngang mức dưới nếp gấp khuỷu 3 cm và chia thành 2 động mạch liên cốt trước và liên cốt sau. Đường chuẩn đích của động mạch liên cốt sau theo đường kẻ từ mỏm trên lồi cầu ngoài đến khớp quay trụ dưới. Có thần kinh liên cốt sau và 2 tĩnh mạch đi kèm động mạch. Ở cổ tay động mạch liên cốt sau nối với động mạch liên cốt trước, động mạch quay và động mạch trụ tạo nên vòng nối quanh cổ tay. Cuống của vạt đi vào giữa ngón V và cơ duỗi cổ tay trụ
+ Người bệnh nằm ngửa, tay mổ để trên bàn, khuỷu gấp một góc 90 độ. Đánh dấu mỏm trên lồi cầu ngoài và khớp quay trụ dưới. Đường thẳng nối 2 điểm trên là trục của vạt.
+ Xẻ một đường ở bờ sau ngoài của vạt tới khớp quay trụ dưới để bộc lộ cuống vạt
+ Xác định vách gian cơ duỗi chung ngón tay và cơ duỗi ngón V. Cân được rạch trên 2 phía của vách. Khi rạch cân cần kéo cơ gấp cổ tay trụ về phía xương trụ, cơ duỗi ngón V và duỗi riêng ngón II về phía quay.
+ Bóc vạt cùng với cân sâu bắt đầu từ phía quay, cắt vách gian cơ duỗi chung và cơ duỗi ngón V, không cắt vách gian cơ duỗi ngón V và cơ duỗi cổ tay trụ vì chứa các mạch nhỏ nuôi da. Động mạch phải được bóc tách khỏi thần kinh liên cốt sau nằm ở phía ngoài. Thắt động mạch liên cốt sau ngay trên động mạch nhỏ thứ nhất đến nuôi da.
+ Rạch bờ trong vạt nằm ngay trên gân gấp cổ tay trụ và cuống mạch trong vách được bóc tách khỏi thân xương trụ, lần lượt giải phóng các cung mạch tiếp nối khỏi màng gian cốt và bóc rời vạt
+ Vạt được di chuyển tới vùng nhận ở mu cổ tay hoặc kẽ ngón I - II
+ Da vùng cho có thể ghép da dày hoặc mỏng ngay
+ Sau mổ đặt một máng bột cẳng bàn tay đặt phía trước, cổ tay và ngón tay duỗi nhẹ
+ Đặt một dẫn lưu dưới vạt
VI. THEO DÕI VÀ ĐIỀU TRỊ SAU PHẪU THUẬT
- Điều trị kháng sinh 5 - 7 ngày
- Thuốc chống phù nề, chống đông
- Ghép da mỏng lên vạt nếu vạt sống tốt (thông thường sau 5 - 7 ngày)
- Rút dẫn lưu sau 48h, thay băng hàng ngày, phát hiện các biến chứng chảy máu, nhiễm khuẩn
VII. TAI BIẾN VÀ XỬ TRÍ
- Cắt đứt cuống vạt: ngừng cuộc mổ thay bằng kỹ thuật khác
- Chảy máu: cần tìm nguyên nhân và xử trí theo nguyên nhân
- Theo dõi vạt: Nếu vạt có màu hồng tươi chứng tỏ vạt được tưới máu tốt, nếu vạt có màu tím, phù nề là có cản trở máu tĩnh mạch, có thể cắt bớt chỉ để giảm sức căng của vạt, nếu vạt nhợt màu, khô, chứng tỏ vạt được cấp máu kém, dễ hoại tử. Nếu vạt hoại tử cần cắt lọc làm sạch và chọn kỹ thuật khác cho phù hợp
- 1 Quyết định 5728/QĐ-BYT năm 2017 về tài liệu Hướng dẫn quy trình kỹ thuật Ngoại khoa, chuyên khoa Chấn thương chỉnh hình do Bộ Y tế ban hành
- 2 Quyết định 5729/QĐ-BYT năm 2017 về hướng dẫn quy trình kỹ thuật Ngoại khoa, chuyên khoa Phẫu thuật Cột sống do Bộ Y tế ban hành
- 3 Thông tư 50/2014/TT-BYT quy định việc phân loại phẫu thuật, thủ thuật và định mức nhân lực trong từng ca phẫu thuật, thủ thuật do Bộ Y tế ban hành
- 4 Quyết định 199/QĐ-BYT năm 2014 về tài liệu Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa- chuyên khoa Nắn chỉnh hình, bó bột do Bộ trưởng Bộ Y tế ban hành
- 5 Quyết định 200/QĐ-BYT năm 2014 về tài liệu Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa - chuyên khoa Phẫu thuật thần kinh do Bộ trưởng Bộ Y tế ban hành
- 6 Quyết định 201/QĐ-BYT năm 2014 về tài liệu Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa - chuyên khoa Phẫu thuật tiêu hóa và Phẫu thuật nội soi do Bộ trưởng Bộ Y tế ban hành
- 7 Nghị định 63/2012/NĐ-CP quy định chức năng, nhiệm vụ, quyền hạn và cơ cấu tổ chức của Bộ Y tế
- 8 Luật khám bệnh, chữa bệnh năm 2009
- 1 Quyết định 200/QĐ-BYT năm 2014 về tài liệu Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa - chuyên khoa Phẫu thuật thần kinh do Bộ trưởng Bộ Y tế ban hành
- 2 Quyết định 199/QĐ-BYT năm 2014 về tài liệu Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa- chuyên khoa Nắn chỉnh hình, bó bột do Bộ trưởng Bộ Y tế ban hành
- 3 Quyết định 201/QĐ-BYT năm 2014 về tài liệu Hướng dẫn quy trình kỹ thuật chuyên ngành Ngoại khoa - chuyên khoa Phẫu thuật tiêu hóa và Phẫu thuật nội soi do Bộ trưởng Bộ Y tế ban hành
- 4 Thông tư 50/2014/TT-BYT quy định việc phân loại phẫu thuật, thủ thuật và định mức nhân lực trong từng ca phẫu thuật, thủ thuật do Bộ Y tế ban hành
- 5 Quyết định 5728/QĐ-BYT năm 2017 về tài liệu Hướng dẫn quy trình kỹ thuật Ngoại khoa, chuyên khoa Chấn thương chỉnh hình do Bộ Y tế ban hành
- 6 Quyết định 5729/QĐ-BYT năm 2017 về hướng dẫn quy trình kỹ thuật Ngoại khoa, chuyên khoa Phẫu thuật Cột sống do Bộ Y tế ban hành